Последствия эпидуральной анестезии при родах для мамы и ребенка
Содержание:
Техника проведения
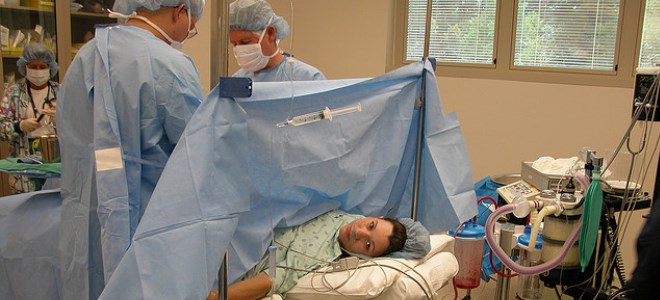
Пациентка садится на край кушетки, стола или ложится на бок, максимально выгибая спину для расхождения краёв позвонков и увеличения межпозвонковой щели, через которую будет произведено введение катетера.
После антибактериальной обработки поверхности кожи анестезиолог или хирург производит анестезию кожи и подкожно-жировой клетчатки инъекцией анестетика отдельной иглой. Иногда обезболивание кожи не производится, так как по субъективным ощущениям укол для проведения местной анестезии и пункция эпидурального пространства воспринимаются пациентами одинаково.
На уровне поясницы между остистыми отростками врач делает пункцию эпидурального пространства, не доходя до спинного мозга. Немного оттянув на себя поршень шприца, врач контролирует, чтобы игла не попала в кровеносный сосуд (поступление в шприц крови). Через иглу устанавливается тонкий катетер. Игла извлекается. Катетер с помощью лейкопластыря (редко – хирургическим швом) закрепляется на коже для введения лекарственных препаратов.
Вводится пробная небольшая доза препарата. При отсутствии нежелательных реакций вводят основную дозу анестетика. В дальнейшем введение препарата производят с 30-минутным интервалом по мере возникновения болей или по усмотрению врача.
Если артериальное давление повышено, что нередко является сопутствующим осложнением родовой деятельности, после введения анестетика оно обычно нормализуется за счет снятия спазма мелких периферических сосудов. При изначально низком давлении необходимо внутривенное введение повышенного объема жидкости и лекарственных препаратов, повышающих его.
Поддержание нормального давления обеспечивается объёмом циркулирующей крови и тонусом сосудистых стенок. Так как при эпидуральной анестезии снижение тонуса сосудов неизбежно, то единственным вариантом поддержания нормы остаётся введение дополнительного объёма жидкости.
В конце первого периода родов введение анестетика обычно прекращают. Этим обеспечиваются нормальные потуги и активные роды. В некоторых странах обезболивание продолжается и в первый, и во второй периоды, но в России принята практика анестезии только первого периода. При продолжении введения анестетика во втором периоде он удлиняется, что может потребовать хирургического вмешательства.
При возникновении разрывов или необходимости разреза промежности швы накладываются после дополнительного введение анестетика в эпидуральное пространство. После родов женщина находится под наблюдением анестезиолога в течение не менее двух часов. Производится мониторинг давления, сердечной деятельности, процесс восстановления чувствительности нижних конечностей. Перед переводом в послеродовое отделение катетер удаляют.
Во время родов женщина находится в полном сознании и контролирует весь процесс. В некоторых случаях, когда сознание женщины может помешать нормальному процессу (психические заболевания, астма, нервные расстройства), или по желанию самой роженицы после введения катетера вводятся снотворные или другие сенсибилизирующие препараты. Искусственной вентиляции лёгких при этом, в отличие от общего наркоза, не требуется.
Общий наркоз
Ранее это был единственный вид обезболивания операции кесарева сечения. Сейчас к общей анестезии прибегают все реже. Официально объясняется это тем, что общий наркоз вредит ребенку и женщине. Неофициально известно, что стоимость препаратов для спинального или эпидурального наркоза ниже, а потому Минздравом в России настоятельно рекомендовано анестезиологам всеми силами убеждать женщин выбрать регионарную анестезию. Вопрос этот сложный и неоднозначный.
Общий наркоз при операции КС обычно применяется эндотрахеальный. При нем женщина ничего не чувствует, не слышит и не видит, она спокойно спит на протяжении всего хирургического вмешательства, не волнуясь сама, и не дергая вопросами врачей, которые помогают ее малышу появиться на свет.
Как делают?
Подготовка к такому наркозу начинается заблаговременно. Вечером, накануне дня, на который назначена операция, проводятся меры премедикации — женщине нужно расслабиться, хорошо выспаться, а потому ей перед сном назначается прием дозы барбитуратов или других серьезных седативных средств.
На следующий день уже в операционной женщине вводят дозу атропина, чтобы исключить остановку сердца в момент нахождения в медикаментозном сне. Анальгетики вводят внутривенно. На этом этапе женщина, не успев испугаться происходящего, засыпает.
Когда она уже будет находиться в состоянии сна, ей введут специальную трубку в трахею. Интубация необходима для обеспечения легочного дыхания. По трубке в легкие будут подавать кислород с примесью азота, а порой и наркотических паров на протяжении всей операции.

Сон будет глубоким, анестезиолог на протяжении всего вмешательства будет следить за состоянием роженицы, измерять давление, пульс, другие показатели. При необходимости дозы вводимых препаратов поддержки будут увеличиваться или уменьшаться.
Незадолго до окончания операции по команде хирурга анестезиолог начинает снижать дозы миорелаксантов и анестетиков, наркотических веществ. Когда дозы «обнуляются», начинается процесс плавного пробуждения. На этой стадии извлекают трубку из трахеи, поскольку возможность дышать самостоятельно, без аппарата искусственной вентиляции легких, возвращается одной из первых.
Плюсы и минусы
Психологически общий наркоз куда комфортнее, чем регионарная анестезия. Женщина не видит происходящего и не слышит разговоров врачей, которые кого угодно порой могут повергнуть в шок, а уже про лежащего на операционном столе пациента и подавно. Из состояния расслабления и заторможенности женщина выходит довольно легко, но окончательно от наркоза отходят лишь 3-4 дня спустя. Окончательным выходом считается полное прекращение действия проведенной анестезии на всех уровнях физиологических и биохимических процессов в организме.
Большой плюс — полное отсутствие противопоказаний, то есть такой метод используют для всех, кому требуется хирургическое вмешательство, не оглядываясь на возможные негативно влияющие факторы. Качество обезболивания находится на высоте.
Никаких ощущений — ни приятных, ни болевых женщины чувствовать не будет. К возможным осложнениям эндотрахеального наркоза можно отнести вероятные травмы гортани, языка, зубов (в момент введения и вывода трубки), ларингоспазм, развитие индивидуальной аллергической реакции. Достаточно часто у женщин после такого наркоза в течение нескольких дней болит горло, наблюдается сухой кашель (что особенно мучительно со свежими швами на животе!).
Если женщина решит выбрать общий наркоз, она должна понимать, что с ребенком встретится не сразу. Увидеть малыша она сможет только через несколько часов, когда она из палаты интенсивной терапии, куда помещают всех прооперированных рожениц, будет переведена в послеродовую.
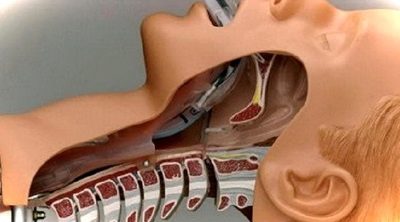
Осложнения после спинальной анестезии при кесаревом сечении
Как и после любого медицинского вмешательства достаточной степени серьезности, у пациентки могут возникнуть некоторые осложнения. Вот чего можно ожидать:
- Проведение именно этой анестезии сопровождается резким падением артериального давления. Обычно, чтобы этого избежать, производится определенный спектр действий, вводятся медикаменты, призванные урегулировать уровень давления. Однако, если этого можно избежать, то лучше так и поступить, ведь если у мамы все приходит в норму, у малыша давление как раз таки может повыситься.
- Мы уже говорили, что эта технология обезболивания ограничена по времени воздействия. В отличие от эпидуральной, где анестетик добавляется по мере требования, при проведении спинальной анестезии лекарство может быть введено только один раз, что ограничивает срок проведения оперативного воздействия примерно часом. То есть, если что-то вдруг пойдет не так, пациентку придется переводит на общий наркоз.
- Поскольку идет воздействие на спинной мозг, есть риск неврологических осложнений, а отсюда – развитие головных болей.
Возможные последствия и осложнения
Спинальная анестезия считается достаточно безопасным методом обезболивания. Статистика Минздрава России показывает, что вероятность тяжелых или летальных осложнений равна 0,01%. Это означает, что на 10 тысяч операций с применением такого наркоза пришелся всего один случай гибели пациента, причиной которой стала острая сердечная недостаточность.
Многие женщины жалуются на боль в спине и головную боль после операции. Постпункционные боли – явление достаточно распространенное и встречаются примерно у 7-10% рожениц. Они носят временный характер и обычно в течение 2-3 месяцев полностью проходят без применения какого-либо специального лечения.


Еще одно вероятное осложнений спинномозговой анестезии – падение уровня кровяного артериального давления в раннем послеоперационном периоде. Такое встречается примерно в 2-3% случаев. Ситуация находится под контролем и решается введением препаратов, повышающих давление.
Многое зависит от уровня подготовки, опыта и квалификации врача-анестезиолога. Неопытный и неумелый доктор может травмировать спинной мозг, твердые оболочки позвонков, в этом случае возможны различные нарушения работы центральной нервной системы, от ощущения длительного онемения в конечностях до паралича. Вероятность таких осложнений, по статистике, невысока, но она существует.
В 15% случаев стойкого обезболивающего эффекта добиться не удается, чувствительность роженицы в определенной степени может быть сохранена, что крайне нежелательно ни для пациентки, ни для врача, который проводит операцию.

При нарушении свертываемости крови, коагулопатии, в точке прокола может появиться небольшое кровоизлияние – гематома. Субарахноидальное пространство, куда вводятся медикаментозные препараты, требует точности, его травмирование чревато развитием судорог и параличом.
Поскольку дозы препаратов снижены по сравнению с другими видами наркоза, на малыша препараты влияют в меньшей степени, чем при эпидуральной и общей анестезии. Но все-таки сохраняется незначительная вероятность нарушений частоты сердцебиения у ребенка, слабости дыхания, гипоксии, мышечной гипотонии в неонатальном периоде.
Некоторые женщины отмечают крайне тяжелый психологический фон операции под спинальным наркозом – находиться в сознании и понимать, что режут на столе именно тебя, а также слышать разговоры врачей во время операции, бывает не так просто для психики, как кажется. Особо впечатлительные женщины уже в самом начале операции начинают требовать у врачей общий наркоз, чтобы уснуть и проснуться только тогда, когда все завершится.
Кесарево сечение: противопоказания к операции
Всякое хирургическое вмешательство, даже самое незначительное, в определенной степени несет потенциальную опасность для здоровья (а иногда и для жизни) пациента. Вот почему беременная не может «заказать» лечащему врачу кесарево просто так, без видимых на то причин. И хотя в обществе можно встретить мнение о привлекательности искусственных родов ввиду их оперативности и безболезненности, с медицинской точки зрения естественное родоразрешение всегда будет приоритетным.
Есть абсолютные и относительные основания для операции.
Абсолютные показания:
- Первый ребенок родился с помощью кесарева и самостоятельные роды могут повлечь осложнения.
- Малыш расположился поперек матки или «уселся» на попу.
- У будущей мамы диагностировали какую-либо болезнь или состояние, которое может вызвать смерть ребенка во время родов.
- Головка младенца слишком большая и не пройдет сквозь тазовые кости.
- Тяжелый поздний токсикоз.
- Многоплодная беременность.
Относительные показания:
- Анатомически нестандартное развитие скелета матери (например, узкий таз, не предназначенный для естественного родоразрешения).
- Большой малыш с предлежанием.
- Беременность, превысившая предполагаемую дату родов.
- Варикоз половых путей у беременной.
- Патологии развития матки.
- Сомнительное состояние рубцов от предыдущих операций на матке.
- Острые и хронические заболевания матери, которые могут оказать негативное влияние на течение родов или нанести вред роженице (большая степень близорукости, артериальная гипертензия).
- Поздние роды.
- Искусственное оплодотворение, самопроизвольные аборты или случаи мертворождения в прошлом.
- Выраженная отечность.
Плановое кесарево сечение обычно назначается в следующих случаях:
- Тяжелые инфекционные заболевания у будущей мамы.
- Беременная ВИЧ-инфицирована.
- В ходе дородовой диагностики был обнаружен симфизит (чрезмерное увеличение хрящей в области лобкового сочленения).
- Незадолго до родов установлена внутриутробная гипоксия плода.
Искусственные роды не проводят, если:
- ребенок погиб в утробе матери;
- у крохи диагностировали врожденные пороки развития, несовместимые с жизнью;
- произошло инфицирование кожных покровов и половых органов матери.
Во всех перечисленных выше ситуациях в условиях кесарева сечения резко увеличивается риск развития сепсиса и перитонита на почве проникновения инфекции в кровь.
Противопоказания к эпидуральному и спинальному введению анестетика бывают абсолютными и относительными.
Абсолютные противопоказания к частичному обезболиванию:
- Кожа в месте инъекции инфицирована.
- Есть аллергия на анестезирующий препарат.
- Пациент отказался от этого вида наркоза.
К относительным факторам, препятствующим выполнению анестезии относятся:
- нарушение свертываемости крови;
- обезвоживание;
- заболевания сердца или кровеносной системы;
- повышенное внутричерепное давление;
- неврологические и психические отклонения;
- выраженная гипоксия плода.
Противопоказания и осложнения
Проведение эпидуральной анестезии недопустимо при бессознательном состоянии, эклампсии, нарушении свертываемости крови, гнойных поражениях кожи спины, общем заражении крови (сепсисе), травмах головного и спинного мозга, позвоночника, высоком внутричерепном давлении, мигрени, аллергических реакциях на используемый анестетик.
Примечание. Эклампсия — тяжелая форма гестоза, сопровождающаяся угрожающими жизни расстройствами: судорогами, артериальной гипертензией, потерей сознания.
Относительными противопоказаниями являются искривление позвоночника и заболевания нервной системы. В этих случаях врач принимает решение об анестезии, исходя из конкретной ситуации.

Иногда во время и после проведения эпидуральной анестезии могут возникнуть осложнения:
- Головная боль. Она обычно появляется на первый-третий день после родов как результат повреждения твердой мозговой оболочки и истечения спинномозговой жидкости в эпидуральное пространство. Боль может продолжаться в течение 1-2 недель, иногда затягивается до 6 недель. Лечение обычно включает постельный режим, успокаивающие и обезболивающие средства, кофеин.
- При нарушении стерильности проведения манипуляции возможно воспаление в месте инъекции, эпидуральном пространстве, оболочках спинного и головного мозга.
- При введении основной дозы препарата вместо эпидурального пространства в спинномозговой канал пациентка может временно потерять способность двигаться. Это состояние продолжается лишь на время действия препарата.
- При введении основной дозы анестетика в кровеносный сосуд может произойти резкое падение артериального давления и нарушение работы сердца.
- Проявления аллергических реакций на используемый препарат.
При правильном проведении анестезии осложнения бывают редко. Следует сказать, что специальные научные исследования влияния эпидуральной анестезии па ребенка не проводились, но практический опыт показывает, что действие эпидуральной анестезии на малыша минимально. Правда, при развитии осложнений, таких как выраженное падение артериального давления, может нарушиться плацентарное кровообращение.
В заключение хочется сказать, что родовая боль — ощущение, позволяющее женщине ориентироваться в том, что с ней происходит, и действовать так, как необходимо в данный момент родов. Следует сказать, что порог чувствительности у разных людей разный, соответственно, и процесс родов женщины ощущают по-разному. Обычная умеренная боль в родах не требует обезболивания(ведь у вас не возникает желания использовать анестезию, чтобы уменьшить боль после тяжелой физической нагрузки). Страх перед болью — реальная психологическая причина возникновения замкнутого круга, в котором боль вызывает страх, а страх усиливает боль. Это нередко становится причиной нарушения родовой деятельности. И лишь в тех случаях, когда боль настолько сильна, что она перекрывает все другие ощущения, или когда применение обезболивания обязательно (например, при кесаревом сечении), вмешательство со стороны анестезиологов действительно необходимо.
Дмитрий ИванчинАнестезиолог-реаниматолог, старший врачоперативного отдела Центра экстренноймедицинской помощи Комитета здравоохранения г. Москвы.
Как делают кесарево сечение с эпидуральной анестезией?
Такая методика является распространенной и действенной. Заключается во введении лекарственного средства в область локализации спинного мозга. Начинают манипуляцию за полчаса до намеченного времени самого родоразрешения. Непосредственно такой интервал необходим для того, чтобы подействовало лекарство. Зона укола обильно обрабатывается антисептическим раствором, размечается место инъекции.
При таком типе анестезии при кесаревом сечении на уровне поясницы, специальной, стерильной иглой, врач прокалывает кожу. Затем, постепенно углубляясь, достигают пространства над позвоночником, в котом располагаются нервные корешки. После этого в иглу вставляют специальную трубочку — катетер, который будет служить трубопроводом для лекарств. Иглу извлекают, оставляя трубку, которую удлиняют, — присоединяют большей длины, доводят до плечевого пояса, где и закрепляют. Средство вводится постепенно, при необходимости дозировка увеличивается. Обеспечивается легкий доступ к катетеру.
Сама процедура применения медикамента выполняется в положении стоя или в положении на боку. Манипуляция практически безболезненна. Некоторые женщины могут отмечать незначительный дискомфорт, что характеризуют как чувство сдавления в области поясницы. При введении непосредственно лекарства, пациентка ничего не ощущает. Процедура имеет высокую эффективность.
В результате полностью отключается чувствительность, но сознание роженицы не отключено, — она слышит своего новорожденного, его первый крик. Рассказывая о том, сколько длится кесарево сечение при эпидуральной анестезии, врачи отмечают, что в зависимости от дозировки, снятие чувствительности фиксируется на протяжении 80-120 минут. Этого времени вполне хватает для операции.
Противопоказания к эпидуральной анестезии при кесаревом сечении
Такой способ имеет положительные качества, но существуют и свои противопоказания. Он запрещен при:
- воспалении области, где необходимо осуществить прокол — гнойнички, папулы;
- нарушении свертывания крови;
- индивидуальной непереносимости препаратов;
- болезнях позвоночника, остеохондрозе;
- поперечном или косом расположении плода.
Рассказывая о том, чем опасна эпидуральная анестезия при кесаревом сечении, медики отмечают, что такая манипуляция требует опытности, четкости. Повреждение сосудов, нервных окончаний вызывает необратимые последствия. Учитывая данные факты, манипуляция осуществляется исключительно при больших клиниках, где присутствует квалифицированный персонал, спец. аппаратура.
Последствия эпидуральной анестезии при кесаревом сечении
В виду того, что при операции с таким типом обезболивания необходимы большие дозировки лекарства, побочные эффекты отмечаются часто. Среди таковых стоит отметить:
- боли в спиной области;
- головная боль;
- тремор в ногах.
Эти явления проходят самостоятельно, спустя 3-5 часов. Связаны они с воздействием на организм медикаментов, используемых для процедуры. Осложнения после эпидуральной анестезии при кесаревом сечении фиксируют редко. К ним относят:
- нарушение процесса мочеиспускания;
- травмирование оболочек спинного мозга, рядом расположенного нерва;
- аллергические реакции на действующий компонент лекарства.