Сращивание позвонков шейного отдела позвоночника
Содержание:
Что такое конкресценция грудных и шейных позвонков?
- Физиологическая норма
- Врожденная аномалия
- Посттравматический синостоз
- Как развивается
Конкресценция грудных и шейных позвонков – врождённая аномалия в строении позвоночника, при которой происходит слияние нескольких позвонков в единое целое. В некоторых случаях данная патология именуется как блокирование.
Но бывают и такие состояния, когда диагноз ставится не в период детства, а уже во взрослом возрасте.
Это говорит о том, что слияние произошло по причине того или иного вторичного, не врождённого, заболевания, например, в результате болезни Бехтерева или других суставных патологий.
Конкресценция грудных позвонков – патология очень редкая, так как чаще всего слияние происходит на уровне шеи и это носит название синдром Клиппеля — Фейля. Основными проявлениями этого врождённого дефекта можно считать короткую шею, ограничения подвижности, и низкую границу роста волос.
Физиологическая норма
Синостоз, а именно так звучит второе название патологии, может являться и результатом нормы, но только в том случае, когда происходит сращивание других костей, а не тех, что расположены в позвоночнике. Так, например, к числу естественных можно отнести сращение костей таза.
В норме такое состояние развивается в период взросления, когда хрящевая ткань постепенно заменяется костной. То же самое можно сказать и о крестцовых позвонках, и о костях основания черепа, которые начинают срастаться между собой в период полового созревания.
Врождённая аномалия
Наряду с вариантами нормы, наблюдается и врождённая аномалия, которая обусловлена гипоплазией или аплазией межпозвоночной соединительной ткани. Что именно влияет на образование этого аномального процесса, не выяснено до сих пор.
Однако известно, что чаще всего патология носит врождённый характер и является генетической патологией.
То есть ребёнок получает мутантный ген от одного или обоих родителей, при этом сами родители могут не подозревать о том, что являются его носителем, так как явных проявлений болезни у них нет.
Посттравматический синостоз
Конкресценция поясничных позвонков может носить и посттравматический характер.
Сращение костей происходит в результате их травмы, которая привела к повреждению хряща или надкостницы.
Также причиной может стать окостенение передней продольной связки, что происходит после краевых переломов тела позвонка или его вывиха.
Чтобы не допустить такой патологии, все ушибы, переломы и другие травмы обязательно должны быть тщательно обследованы на предмет скрытых трещин или переломов костей, а также необходимо проводить их полноценное лечение и дальнейшую реабилитацию, вплоть до полного выздоровления.
Что же ещё может стать причиной сращения нескольких грудных, шейных, или поясничных позвонков?
- Остеомиелит.
- Брюшной тиф.
- Бруцеллёз.
- Туберкулёз.
- Остеохондроз.
Именно поэтому после перенесения всех этих заболеваний пациент должен обязательно пройти обследование позвоночника, чтобы понять, как эти инфекционные болезни отразились на его состоянии.
Как развивается
Блокирование или спайка позвонков происходит на раннем этапе формирования плода, что также диагностируется как задержка его развития.
Диагностика самой патологии на этой стадии не происходит, либо не проходит до конца.
Вам будет интересно:
Чем снять боль при остеохондрозе поясничного и шейного отделов?
В зависимости от времени развития этих блоков, их можно разделить на три этапа.
В первом случае конкресценция наступает уже на самом раннем этапе жизни эмбриона. Во втором случае блоки возникают на этапе позднего внутриутробного развития, то есть после 20 – 30 недели беременности.
И, наконец, третий период наступает уже непосредственно после рождения.
Особое значение имеет диагностированная остановка развития эмбриона на 5 – 7 неделе, когда межпозвоночные диски уже успели сформироваться, и даже есть разделение задних отделов позвонков, но вот его передние отделы так и остаются слитными.
Что становится причиной развития блоков на внутриутробном этапе? Инфекционные заболевания матери, наследственная предрасположенность, травмы и воздействие лучевой энергии. Нередко подобные аномалии сочетаются и с другими хромосомными заболеваниями.
Так, например, конкресценция шейных позвонков более, чем в половине случаев сочетается в расщеплением дужек, наличием шейного ребра, наличием добавочного шейного позвонка, аномалиями атланта. Однако точно сказать о том, какой процент аномалий мог появиться вместе с блоком, невозможно, так как рентгенологическое исследование проводится далеко не всем пациентам.
ul
Посттравматический синостоз
Конкресценция поясничных позвонков может носить и посттравматический характер. Сращение костей происходит в результате их травмы, которая привела к повреждению хряща или надкостницы. Также причиной может стать окостенение передней продольной связки, что происходит после краевых переломов тела позвонка или его вывиха.
Чтобы не допустить такой патологии, все ушибы, переломы и другие травмы обязательно должны быть тщательно обследованы на предмет скрытых трещин или переломов костей, а также необходимо проводить их полноценное лечение и дальнейшую реабилитацию, вплоть до полного выздоровления.
Что же ещё может стать причиной сращения нескольких грудных, шейных, или поясничных позвонков?
- Остеомиелит.
- Брюшной тиф.
- Бруцеллёз.
- Туберкулёз.
- Остеохондроз.
Именно поэтому после перенесения всех этих заболеваний пациент должен обязательно пройти обследование позвоночника, чтобы понять, как эти инфекционные болезни отразились на его состоянии.
Возможные осложнения
В современной медицине пришли к выводу, что с каждым годом пациент, имеющий диагноз конкресценция позвонков, чувствует себя хуже. Как только рост человека прекращается, дегенерируются межпозвонковые диски. Процесс приводит к возможности развития сколиоза, мышцы спины поддаются ригидности.
При тяжелом протекании недуга возможно явление сакрализации. При обострении процесса позвонок L5 перемещается в крестцовую зону и соединяется с позвонком S1. Может произойти обратный процесс, имеющий название люмбализация. Он характеризуется миграцией верхнего крестцового позвонка в отдел поясницы. Осложнения сопровождаются интенсивными болевыми приступами.
- Как лечить сколиоз?
- Виды сколиоза
- Как лечить спондилез?
- Воспаление копчика
ul
Какие разновидности конкресенции существуют?
В наиболее тяжелых случаях (так называемый полный блок) у позвонков срастаются как тела, так и структуры.
Если позвоночник поражен на уровне шеи, специалисты называют подобное состояние синдромом Клиппеля-Фейля. В свою очередь этот синдром может также подразделятся на различные типы; так, при патологии первого типа срастаются первый и второй позвонок . Очень редко в зону сращивания попадают позвонки, которые находятся ниже, но обычно их не более четырех. Такая патология сочетается и другим отклонением – незарощенными дужками позвонков.
Второй тип синдрома Клиппеля-Фейля проявляется как сращение затылочной кости и первого позвонка. Высота позвоночного столба у подобных пациентов меньше нормы. Синдром Клиппеля-Фейля регистрируется очень редко и выявляется у одного из 120 тысяч детей.
Характеризуется заболевание сращиванием позвонков с отделом позвоночника. Если происходит полный синостоз, блокировке поддаются не только тела, но и отростки, другие позвонки.
За годы врачебной практики специалисты исследовали заболевание и разделили аномалии на три группы.
- Измененное количество позвонков.
- Неправильная форма позвоночного столба.
- Дисплазия некоторых частей позвонков.
Доктора изучили синдром короткой шеи, который имеет другой медицинский термин синдром Клиппеля-Фейля. Диагностируется патология при соединении шейных и грудных позвонков. Аномалия развития выражается короткой шеей, снижением границы роста волос, скованностью двигательной функции при вращении головой. Визуально голова отклоняется назад. Иногда у пациентов появляются кожные складки от плеч до ушей.
Без ярких клинических признаков протекает синдром добавочных шейных ребер. Патология выявляется в момент рентгенологического обследования. Бывают случаи, когда при данном диагнозе симптоматика напоминает переохлаждение, травмирование хребта или инфекционные недуги. Пациенты жалуются болевые ощущения, слабость в мышечных участках верхних конечностей. Кожное покрытие в зоне поражение бледное с синюшным оттенком по причине нарушения функционирования полноценного тонуса сосудов.
Чаще всего доктора регистрируют незаращение дужек V поясничного либо І крестцового позвонка. С другими позвонками незаращивание дужек и расщепление фрагмента диагностируют реже.
Случается закрытая форма расщепления хребта, которая не проявляет симптоматики на первых порах образования. Больной редко ощущает неприятные болевые атаки поясницы, крестца. Когда прогрессируют рубцовые деформации в районе корешков, нарушается чувствительность из-за сдавливания нервных конечностей. Страдает тонус сосудов и питательные функции кожных зон, провоцируя отечность, образование язв.
У малышей открытый тип расщепления спинного хребта выявляют не часто. Причиной тяжелого патологического процесса являются иные дефекты:
- недоразвитие спинного мозга;
- эксцесс роста корешков и оболочек спинного мозга.
На спине крохи видны грыжевые узелки, которые не покрываются мышцами и кожными образованиями. Грыжевой мешочек состоит из оболочек и веществ спинного мозга. Запущенные грыжи имеют симптомы:
- трофические расстройства;
- повреждение чувствительности;
- несоблюдение нормальной деятельности двигательных и тазовых функций.
Клиновидные позвонки (полупозвонки) отличаются от обычных формированием. Они имеют полутела, полудуги с отростком остистого характера. Патологии свойственно мигрировать по всему хребту человека, провоцируя сколиоз.
Что это такое?
Конкресценция — это аномалия, при которой позвонки шейного отдела в прямом смысле сращиваются между собой. Первые признаки развития патологии проявляются в фазу внутриутробного развития, примерно на двадцатой неделе беременности.
Заболевание крайне сложно излечивается, поэтому все лечебные процедуры направлены на то, чтобы уменьшить урон организму и качеству жизни больного. Лишь в самых крайних случаях предлагается хирургическое вмешательство, сопряженное с высокими рисками для здоровья пациента.
Картина протекания заболевания
Конкресценция — это врождённая болезнь, однако она может развиваться. Из-за неизбежного развития развития дегенеративно-дистрофических изменений в позвоночнике пациент начинает испытывать неврологические проблемы, такие как ухудшение чувствительности, координации, параличи. Пациент на протяжении всей жизни испытывает трудности при движении, если не купировать проблему хотя бы медикаментозно.
Степени и классификация
Шейные позвонки имеют верхние поперечные отростки, за счёт которых осуществляется движение позвоночного столба, и которые нужны для защиты костного мозга. В нормальном состоянии срастание позвонков тоже происходит, но только в поясничной области, в то время как другие участки меняют своё положение по отношению друг-друга.
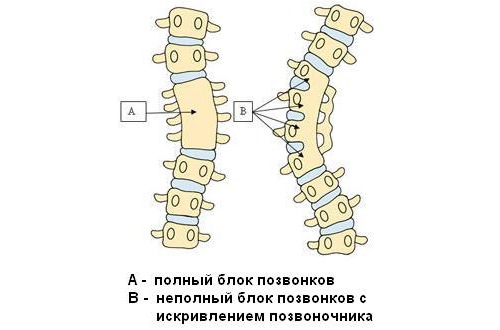
Однако при развитии патологического процесса это правило нарушается, при этом конкресценция бывает полная и частичная:
- Неполное сращивание — это степень сращения двух позвонков, при которой они оба сохраняют отростки.
- Полное слияние позвонков — это наиболее частое проявление данной аномалии. Позвонки сращиваются так, что процесс распространяется и на боковые позвоночные отростки и дуги становятся неразделимы друг с другом.
Конкресценция преимущественно происходит в шейном отделе. В человеческой шее семь позвонков, с широчайшей амплитудой движения. Однако патология вызывает дегенеративные изменения шейного отдела позвоночника, приводящие к невозможности двигать головой.
Существует несколько разновидностей болезни, которые различают в зависимости от того, в какой области она была локализована.
К ним относится:
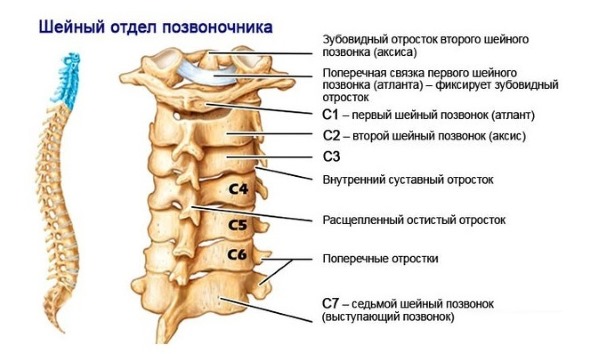
- соединение С1 (первого шейного позвонка) швами с костями черепа;
- неподвижность C1 и C2 — первого и второго шейных позвонков, одинаковых по структуре;
- изредка это распространяется и на третий C3 и четвёртый C4 позвонки.
Другое название данной патологии: «болезнь Клиппеля-Фейля». Кроме шеи, она может возникнуть в поясничном или грудном отделе, хоть и значительно реже. Обычно такие случаи не врождённые, а приобретённые, и связаны с какими-либо травмами.
Распространённость
Сращивание шейных позвонков — это очень редкая аномалия, обусловленная генетическими факторами. Подобные аномалии в развитии обычно проявляются в самом раннем возрасте и оставляют впоследствии печать на жизни ребёнка и вообще человека.
Видео: «Что такое конкресценция шейных позвонков?»
Особенности лечения
Когда болевого синдрома нет, заболевание было обнаружено случайно и в целом пациент не жалуется на дисфункции в организме или снижение качества жизни, специфическое лечение не требуется. Врач может лишь рекомендовать носить специальный корсет несколько часов в день, ограничить нагрузки на позвоночник и заниматься ЛФК в профилактических целях. В остальных случаях требуется прием медикаментов, посещение кабинета мануального массажа и физиопроцедуры. Только комплексный подход помогает добиться стойкой ремиссии и сохранить высокое качество жизни.
Консервативная терапия
Прием медикаментозных препаратов назначается только при наличии ярко выраженного болевого синдрома. В остальных случаях пациенту нужно заниматься лечебной гимнастикой и правильно питаться. Комплексное лечение включает следующие группы:
- Обезболивающие средства («Солпадеин», «Анальгин», «Кетанов»). Они направлены на купирование острого болевого синдрома и помогают облегчить состояние пациента. В некоторых случаях боль настолько невыносима, что применяется лидокаиновая блокада.
- Нестероидные противовоспалительные препараты («Диклофенак», «Ибупрофен», «Немесил»). Они позволяют эффективно подавить воспалительные процессы, снять отечность в пораженной области. Дополнительно они усиливают действие обезоливающих.
- Хондропротекторы («Терафлекс», «Дона», «Артра»). Они защищают межпозвоночные диски от разрушения, а если процесс уже начался, то помогают ткани регенерировать. Поэтому без этих препаратов лечение любых патологий позвоночника не обходится.
- Миорелаксанты («Баклофен», «Сирдалуд», «Тизалуд»). Они устраняют блоки и зажатости в пояснице, которые не редкость при сакрализации. Они направлены на расслабление мышечного волокна и, тем самым, устранения скованности.
- Поливитамины («Мильгамма», «Пентовит»). Они укрепляют костную ткань, улучшают обменные процессы в организме. Подбираются индивидуально, в зависимости от дефицита тех или иных веществ в организме. Во время лечения сакрализации больные часто нуждаются в группе В.
Такая «подборка» многими врачами считается универсальной при любых патологических состояниях опорно-двигательного аппарата. Она позволяет подавить воспалительный процесс, облегчить состояние, защитить межпозвоночные диски от дегенеративных заболеваний.
Физиопроцедуры
Усилить эффективность лечения позволяют назначенные физиопроцедуры. Они подбираются лечащим врачом исходя из возраста и состояния больного в целом. Проводятся только в период стойкой ремиссии. Правильное проведение позволяет избавиться от боли и улучшить качество жизни в целом. Обычно назначаются такие сеансы:
- Электрофорез с новокаином.
- Ультразвук.
- Парафиновые аппликации.
 Парафиновые аппликации являются одним из альтернативных способов лечения патологии
Парафиновые аппликации являются одним из альтернативных способов лечения патологии
Помогает также справиться с негативным проявлением сакрализации санаторно-курортное лечение, которое предоставляется в профильных санаториях. Но его назначают при отсутствии сильного болевого синдрома и отсутствии функциональных нарушений в позвоночнике.
Оперативное вмешательство
Если консервативное лечение не дало стойкого результата, то лечащий врач рекомендует оперативное вмешательство. Обычно без этого не обойтись, когда пациент страдает от стойких болей, которые практически не купируются обезболивающими средствами, а также при стремительном развитии осложнений. Назначается операция в плановом порядке и проводится в вертебрологическом отделении.
Операция подразумевает удаление поперечного отростка и сращивание оставшихся деталей с использованием костных трансплантатов
Особое внимание уделяется реабилитационному периоду, от которого зависит скорость восстановления пациента. Обычно назначается прием антибиотиков для профилактики послеоперационных осложнений, а также обезболивающих средств
По мере заживления показано заниматься ЛФК и посещать физиопроцедуры.
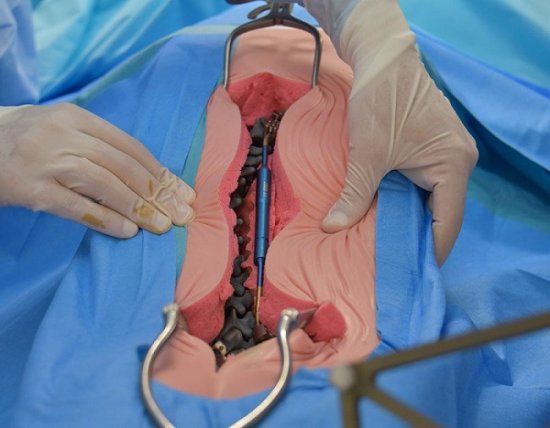 Оперативное вмешательство применяется только при отсутствии результата от консервативного лечения
Оперативное вмешательство применяется только при отсутствии результата от консервативного лечения
Методы лечения
Для борьбы с данным недугом используют такие методы лечения:
- релаксация мышц;
- физиотерапия;
- парафин;
- физические упражнения;
- занятия йогой.
Среди незаменимых методов борьбы с недугом на первом месте по действенности стоит постизометрическая релаксация мышц. Вкратце о технике процедуры. Мышцу растягивают максимально до появления неприятных ощущений. Затем ей дают работать, препятствуя движению, которое должен выполнить больной. Фазу релаксации удерживают до определенного момента, затем пациент расслабляется. Так происходит, пока мышца не входит под контроль. Эффективность этой процедуры очень высока. Ребенку назначают курс лечения. После небольшого перерыва, в случае необходимости, процедура может повторяться по усмотрению врача.
Надо отдать должное физиотерапии, которая улучшает кровообращение, уменьшает боль, снимает мышечное напряжение. В результате шейный отдел намного заметно улучшает свои функции. Один из методов физиотерапии — это парафин и аппликации из него. Парафин используется для лечения этого заболевания очень давно и обладает массой полезных свойств. Также в парафин добавляют смолы, минеральные масла — все это в комплексе благотворно влияет на мышцы и ткани. Парафин — одно из лучших средств, которое помогает компенсировать повреждение кости и расслабляет позвоночник.
УВЧ, прогревания, электрофорез, парафин и другие виды физиотерапии эффективны для лечения недуга. Кроме этих способов, рекомендуют и физические упражнения. На сегодняшний день они являются важным методом спасением от страшного недуга. Какие упражнения надо делать, назначает врач-ортопед.
Для самих пораженных недугом позвонков сделать что-либо невозможно, а вот помочь мышцам шеи нужно и можно. Акцент при занятиях необходимо делать как на сам шейный отдел, так и на весь плечевой пояс. Это сложно, но надо запастись терпением.
При выполнении гимнастического комплекса не должно ощущаться головокружения, дискомфорта и боли. Упражнения должны быть комплексные, проводиться регулярно. Перед началом занятий больным обычно назначают парафин. Стоит подумать и о занятиях йогой. Это древняя методика дает неплохие результаты. Главное — попасть в хороший центр, к профессиональному тренеру.
ul
Полный и частичный блоки
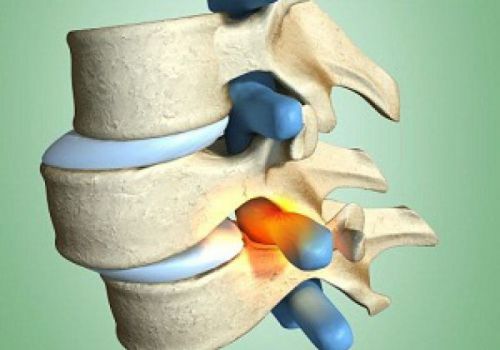
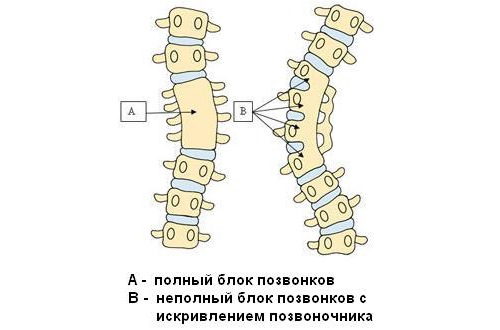
 Конкресценция C2-C3 может быть как полной, так и частичной. Чаще всего аномалия выражается в полном слиянии двух позвонков, хотя в более редких случаях процесс слияния затрагивает сразу три. При полном слиянии их тела и дуги становятся неотделимы друг от друга, а при частичном оно происходит в области дуг и остистых отростков. Причём и в первом, и во втором случае сращивание происходит либо с двух, либо с одной стороны.
Конкресценция C2-C3 может быть как полной, так и частичной. Чаще всего аномалия выражается в полном слиянии двух позвонков, хотя в более редких случаях процесс слияния затрагивает сразу три. При полном слиянии их тела и дуги становятся неотделимы друг от друга, а при частичном оно происходит в области дуг и остистых отростков. Причём и в первом, и во втором случае сращивание происходит либо с двух, либо с одной стороны.
Частичное блокирование характеризуется изменением размера позвонка, его диск сильно сужен. При блокировании каких-либо изменений со стороны позвоночника не выявляется, если не считать самого слияния. В то же время сама костная структура не подвергается каким-либо дефектам. Что касается границы сращивания, то она не всегда исчезает совсем. Нередко на рентгенограмме можно различить два позвонка и место их соединения, которое похоже на узкую полоску плотной костной ткани. Но чаще всего такой границы выделить не удаётся, и они выглядят как одно целое.
Причины патологии
Существуют и другие причины сращения позвонков, к которым относятся:
- Неправильное внутриутробное развитие плода, которое возникает в связи с заболеваниями, передающимися по наследству, а также с инфекционными болезнями матери в период беременности. К различным нарушениям в развитии может привести воздействие радиации. Часто эта патология сопровождается другими хромосомными аномалиями. В таком случае у детей сращиваются позвонки С2 и С3.
- Во взрослом возрасте возникновение этой патологии может быть спровоцировано перенесенными заболеваниями суставов, в том числе болезнью Бехтерева.
- Следствие травм. Кости сращиваются в результате повреждений хрящевой ткани или надкостницы, после вывиха тела позвонка или перелома его краевых частей.
Основной причиной возникновения этой патологии являются генетические отклонения.
Конкресценция (блокирование) – это аномалия строения позвоночного столба, которая заключается в слиянии нескольких структур в одно целое, причем сам позвоночник не деформируется.
В большинстве случаев патологическому изменению подвержены позвонки шейного отдела (такое явление носит название «синдром Клиппеля-Фейля), гораздо реже диагностируют конкресценцию грудных позвонков.
Является достаточно редким заболеванием – встречается у одного из 120 000 человек.
Конкресценция позвонков в большинстве случаев является врожденной. Она связана с нарушениями формирования позвоночного столба в период внутриутробного развития. Причиной таких изменений могут быть различные генетические сбои, перенесенные матерью инфекционные заболевания, а также воздействием радиации. Эта болезнь чаще всего проявляется в сочетании с другими хромосомными мутациями.
Однако патология может быть и приобретенной и проявляться во взрослом возрасте. Существует два фактора, которые могут ее спровоцировать:
- посттравматическая конкресценция — сращение позвонков в результате повреждений костей или хрящевой ткани позвоночного столба;
- хронические заболевания суставов, в том числе болезнь Бехтерева (воспаление суставов позвоночника с их последующим окостенением и сращением).
Врожденная конкресценция чаще всего проявляется в шейном отделе позвоночника. Она заметна уже в раннем детском возрасте, а сращение происходит между вторым и третьим шейными позвонками. Это достаточно редкое явление, а современные возможности диагностики позволяют выявить ее еще до рождения, в период внутриутробного развития.
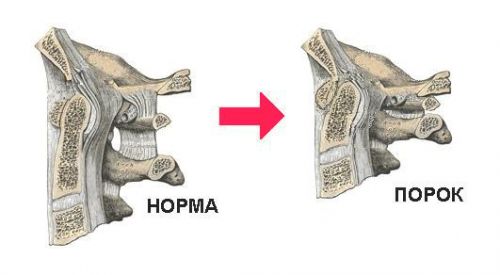
Суть патологии сводится к полному или частичному сращению сегментов позвоночника на различных участках
Суть конкресценции заключается в том, что тела рядом расположенных позвонков сращиваются с отделом позвоночника. При полных синостозах блокируются не только тела, сращиванию подвергаются отростки и дуги позвонков. При этом столб позвоночника не деформируется. Частичная конкресценция поражает структурные элементы позвоночника не полностью.
Существуют две разновидности синдрома сращивания шейных позвонков:
- Блокировка первого и второго шейных позвонков. Такое отклонение характеризуется незарощенными дужками.
- Сращение атланта и затылочной кости. У больных с такой патологией высота позвоночного столба ниже нормы.
Конкресценция позвонков в большинстве случаев — врожденная патология. Она связана с нарушением сегментации во внутриутробном периоде, гипоплазией, аплазией. Зачастую аномальное развитие позвонков вызвано наличием дефектов в хромосомах.
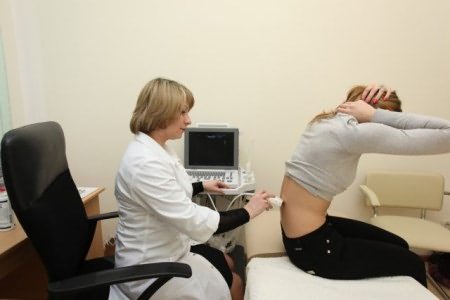
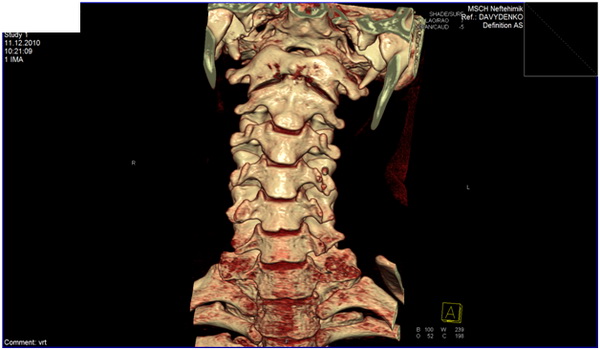
Диагностика в настоящее время возможна при помощи новейшей аппаратуры. К таким агрегатам относится незаменимая компьютерная томография ( КТ шейного отдела), рентгенография, МСКТ шейного отдела. Что представляет собой каждый вид исследования?
Новейший способ диагностики заболеваний позвоночника
КТ шейного отдела позвоночника являет собой компьютерную диагностику. Результаты показываются в виде срезов тканей поперечной и продольной проекции. КТ шейного отдела позвоночника помогает детально увидеть сложность ситуации. Она является достаточно дорогой, но очень точной и эффективной процедурой.
R- графия шейного отдела позвоночника – более старый, но тоже неплохой метод диагностики. На рентгеновском снимке хорошо заметно неправильное строение и повреждение позвонков. Врач видит, каким именно образом структуры срослись.
Заключение
Смещение позвонков грудного отдела позвоночного столба — явление достаточно редкое. Поэтому и в группе риска находятся люди, которые в прошлом получали травмы позвоночника, подвергались операционному лечению и т.д.
Но знать о первичных симптомах данной патологии стоит всем, чтобы вовремя обратиться за помощью специалиста:
- На ранних этапах симптоматика данной патологии может быть совершенно незаметной для пациента. Боли, ограничение подвижности, онемения в верхних конечностях проявятся значительно позже;
- Существует несколько разновидностей смещения грудных позвонков, которые выделяют в зависимости от первопричины возникновения смещения. Помимо разделения на подвиды, патологию классифицируют по степени выраженности;
- Болезнь является достаточно редким явлением, поэтому в группе риска находятся люди с конкретными предпосылками к развитию деформаций (травмы, операции, дегенеративно-дистрофические заболевания);
- Стандартные диагностические мероприятия (визуальный осмотр, МРТ, КТ) позволяют максимально полно увидеть клиническую картину пациента. Поэтому лечение назначается только после сбора всей информации о патологии;
- Чаще всего смещение позвонков в грудном отделе лечат консервативными методами. К помощи операции прибегают только в том случае, когда стремительное развитие патологии угрожает здоровью пациента, или заболевание не поддаётся консервативной терапии;
- Если обращение к специалисту произошло вовремя, то прогнозы выздоровления положительны. Но нужно быть готовым к долгому лечению, которое может занять от года до нескольких лет.
Ортопед, Травматолог
Уже в течение 18 лет проводит диагностику и терапию больных с заболеваниями позвоночника, суставов и всей костной системы в целом. Среди диагнозов, которые лечит врач: остеохондроз, остеопороз, артрит, миозит, сколиоз.Другие авторы