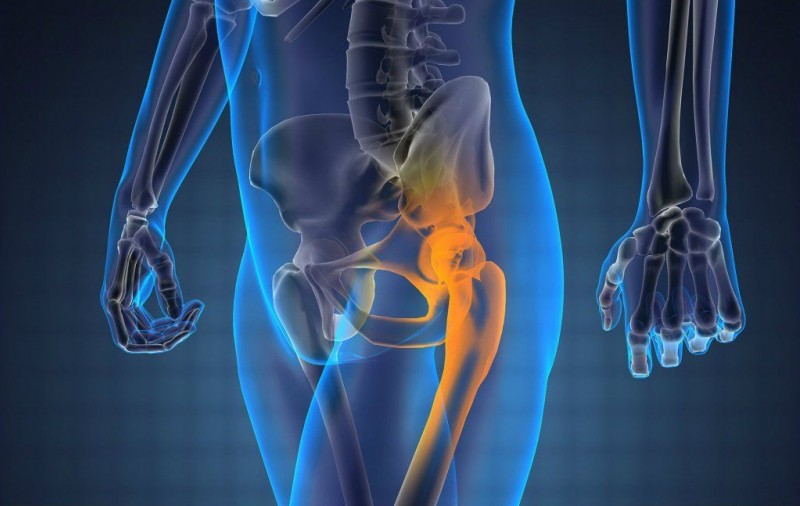
Радиочастотная денервация тазобедренного сустава
Содержание:
- В чем суть почечной денервации?
- Врачи, выполняющие почечную (ренальную) денервацию
- Как проводится почечная денервация в клинике ЦЭЛТ?
- Стоимость услуг
- ПОЧЕМУ МЫ
- Как проходит восстановление после вертебропластики?
- Что такое протрузия дисков позвоночника?
- Постановка диагноза
- Наши услуги
- Врачи, выполняющие радиочастотную денервацию
- Ход операции
- Как это действует?
- Лечение артроза фасеточных суставов позвоночника
- Как проводят процедуру
- 6 главных причин образования ишиалгии
В чем суть почечной денервации?
Почки играют ключевую роль в регуляции артериального давления. Медикаменты, снижающие артериальное давление, в той или иной степени воздействуют на почечные механизмы. Но в ряде случаев даже комбинация трех-четырех препаратов с различным механизмом действия не позволяют достичь нормализации артериального давления. В таких случаях говорят о рефрактерной артериальной гипертонии. Оказалось, что при рефрактерной гипертонии поддержание высокого уровня артериального давления происходит из-за избыточного выброса норадреналина – гормона, усиливающего гипертонию. Нервные клетки, производящие норадреналин, находятся в артериях, питающих кровью почки. Если активность этих клеток подавить, то артериальное давление нормализуется.
Радиочастотная аблация (денервация) почечных артерий без учета стоимости расходного инструментария — 60 000 — 120 000 руб.
Денервация почечных артерий с использованием катетера Vessix — 250 000 руб.
В стоимость входит:
манипуляция, пребывание в стационаре, перевязки, послеоперационное наблюдение лечащим врачом, медикаменты и питание
20-30 минут
(продолжительность процедуры)
1 день в стационаре
Показания
- рефрактерная артериальная гипертония, т.е. невозможность достижения целевого уровня артериального давления (АД ниже 140/90 мм рт ст), несмотря на прием трех и более гипотензивных препаратов, включая мочегонные;
- большое количество лекарственных препаратов, принимаемых пациентом с артериальной гипертензией по поводу других заболеваний;
- невозможность адекватного приема медикаментов для снижения артериальной гипертонии из-за побочных эффектов.
Противопоказания
- аллергия на йодсодержащий контрастный препарат;
- беременность;
- почечная недостаточность тяжелой степени;
- острые воспалительные заболевания.
Врачи, выполняющие почечную (ренальную) денервацию

Бабунашвили Автандил Михайлович
Врач сердечно-сосудистый хирург, заведующий отделением сердечно-сосудистой хирургии, доктор медицинских наук, профессор, заслуженный врач РФ
Стаж 33 года
Записаться на прием
Как проводится почечная денервация в клинике ЦЭЛТ?
Процедура проводится без наркоза, с местным обезболиванием. При этом через пункцию лучевой или бедренной артерии под ангиографическим контролем проводят специальный катетер в виде баллона, на котором расположены точечные электроды. Суть процедуры в кратковременной радиочастотной деструкции (аблации) клеток, выделяющих норадреналин. Баллон поочередно заводится в ствол каждой почечной артерии, подавая энергию высокочастотных волн. Высокочастотный импульс разрушает волокна нервов, проходящих в стенке сосуда, в результате чего раздражающие импульсы не доходят до головного мозга, и артериальное давление нормализуется. Длительность вмешательства – 20-30 минут. Больной может покинуть стационар в тот же день.
- Кардиостимулятор
- Эндоваскулярное протезирование аортального клапана
Стоимость услуг
Цены на проведение комплексного обследования сосудистой системы конечностей на ультразвуковых аппаратах варьируются от 2000 до 3000 рублей. Стоимость услуг зависит от выбранного медицинского центра и региона. Первичный прием флеболога стоит от 1000 до 2600, а обследование методом УЗАС на дому обойдется в 7500 руб.
Ультразвуковое ангиосканирование — важная процедура для выявления патологии в венах ног. Благодаря такому методу исследования можно не только поставить точный диагноз, но и выявить риск тромбозов.
Также при ультразвуковом ангиосканировании определяются причины плохого кровообращения, получается информация о клапанах вен. Полезно такое обследование для определения стадии заболевания.
Как и при любом недуге стоит помнить о своевременном обращении к специалистам при подозрении на патологии вен ног. Благодаря современным методам исследования каждый человек может следить за здоровьем, поэтому не нужно пренебрегать ультразвуковым обследованием и в профилактических целях.
Многие пациенты, приходя на исследование, называемое Ультразвуковая Допплерография сосудов (УЗДГ), говорят: «Доктор, а мне назначили УЗАС, а не УЗДГ». Давайте разберемся, что же это за исследование.
Как расшифровывается аббревиатура УЗДГ, я уже сказал выше — УльтраЗвуковая ДопплероГрафия. А как расшифровывается — УЗАС? УльтроЗвуковое АнгиоСканирование. То есть ультразвуковое исследование сосудов (лат. Angyos — сосуд). Таким образом, два этих названия являются синонимами.
Так что же такое УЗДГ? Это не что иное, как исследование сосудов с использованием эффекта Допплера. Он был открыт Кристианом Допплером в 1842 году. Суть его заключается в том, что ультразвуковой импульс изменяет свою частоту при отражении от движущихся частиц в сравнении с исходной частотой. Немного заумно? Скажу проще. Вы стоите на перекрестке, а по улице несется на вызов скорая помощь с включенной сиреной. Заметьте как меняется тембр звука сирены: когда машина приближается к Вам, звук нарастает от низких частот до высоких, а когда удаляется — наоборот. Это и есть эффект Допплера на бытовом уровне.
Благодаря допплерографии мы можем оценить, как течет кровь по нашим сосудам.
При проведении дуплексного сканирования специалист определяет состояние сосудистых стенок, наличие атеросклеротических бляшек, тромбов, расширение или сужение сосудов при аневризме, атеросклерозе, тромбозе. Кроме того оценивается качественный характер кровотока (проходим ли сосуд или закупорен), скорость кровотока по исследуемым сосудам. Также, при УЗДГ вен нижних конечностей можно определить состоятельность клапанного аппарата вен (исключить венозную недостаточность), диагностировать варикозное расширение вен.
Особо интересным я считаю транскраниальное исследование магистральных сосудов головы, благодаря которому врачи-неврологи получают картину о состоянии кровотока в сосудах головного мозга. Однако надо отметить, что приблизительно у 19% пациентов, преимущественно у женщин старше 40 лет, невозможно просканировать сосуды головы, кроме вертебробазилярных артерий.
Транскраниальное исследование позволяет определить проходимость сосудов головного мозга, их скоростные характеристики, косвенно позволяет судить о повышении внутричерепного давления.
Проведение данных исследований возможно в нашей клинике.
Источники
ПОЧЕМУ МЫ
- Опытные врачи. Лечение проводят спинальные хирурги с большим опытом успешной работы в России и за рубежом, доктора медицинских наук. В Клиническом госпитале на Яузе консультируют ортопеды с мировым именем, в том числе доктора из Германии, Израиля и других стран.
- Диагностика. Высокая точность диагностики обеспечивается высокой квалификацией докторов и применением передового оборудования (цифровых томографов Philips, снижающих лучевую нагрузку и повышающих точность обследования на 45-50%). Результаты нашей лучевой диагностики принимаются во всех клиниках мира.
- Высокие технологии. В лечебном процессе доктора применяют самые современные и эффективные технологии, делая доступными нашим пациентам последние достижения медицинской науки.
- Экспертное оборудование. Все вмешательства выполняются в высокотехнологичном операционном блоке, оборудованном по стандартам лучших европейских клиник (оснащение от мировых лидеров в производстве медтехники — «Karl Storz», «DePuy Synthes», «Joimax », «Medtronic», «Stryker», «Zimmer»).
- Международные стандарты. Лечение проводится со строгим соблюдением медицинских протоколов и соответствует высоким требованиям мировых стандартов и Минздрава РФ.
- Мы ценим ваше время. К вашим услугам — комфортные условия госпиталя премиум-класса в центре Москвы. Лучшие специалисты и технологии избавления от боли в спине без необходимости выезда за рубеж.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Как проходит восстановление после вертебропластики?
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Вертебропластика, или кифопластика позвоночника, как ее еще называют — операция, при которой происходит восстановление позвоночной костной ткани. Хирургическое вмешательство показано пациентам, перенесшим компрессионный перелом позвоночника. При травмах такого рода целостность позвонков теряется по причине их сдавливания и одновременного сгибания.
Часто переломы компрессионного типа возникают по причине локализации сопутствующего недуга — остеопороза. Болезнь разрушает костные ткани, делая их хрупкими и ломкими. На фоне таких симптомов, травмы локализуются намного легче, чем у здоровых людей.
Методика проведения операции
Упомянутое хирургическое вмешательство — малоинвазивно, поэтому реабилитация после вертебропластики позвоночника проходит быстро и легко. Сам операционный процесс можно разделить на несколько этапов:
| Этап 1: подготовка к операции | В рамках подготовительного этапа к операции, пациенту вводится местная анестезия и успокаивающие препараты. Проведение общего наркоза не требуется |
| Этап 2: операционный процесс | В ходе операции, в области локализации повреждения осуществляется прокол, через который вводится специальная металлическая трубка. В трубку пропускается игла, при помощи которой берется проба костной ткани. Изучив костный образец, лечащий врач вводит в поврежденную область специальный баллончик, наполненный контрастирующим веществом. Оно необходимо для того, чтобы обеспечить возможность слежения за ходом операции при помощи специальных приборов. Также, контрастирующая жидкость формирует мышечный каркас, позволяющий правильно заполнить полости медицинским цементом. Цемент вводится в поврежденный участок после изъятия контрастирующего вещества и извлечения баллончика. Застывает медицинский цемент быстро, в течение 6-10 минут |
| Этап 3: завершение процедуры | После проведения операции, ушивается область прокола и накладывается антисептическая повязка, необходимая для предотвращения попадания инфекции в прооперированную область. В рамках восстановительной программы противопоказан подъем тяжестей и физический труд на протяжении нескольких недель |
Показания к операции
Помимо компрессионных переломов, вертебропластика назначается при локализации гемангиом агрессивного характера в упомянутой зоне. Степень агрессивности гемангиом можно определить по болевым ощущениям, локализованным в травмированной области.
Чем сильнее боли, тем агрессивнее новообразования в позвоночном отделе. Болевые ощущения могут становиться сильнее в процессе физической активности и затухать при статическом положении тела.
Противопоказания к проведению операции
Существует ряд противопоказаний к проведению хирургического вмешательства:
- В поврежденном позвонке локализовано воспаление острой формы (остеомиелит).
- Перелом тела позвонка асимптоматического типа.
- Нарушение свертываемости крови.
- Аллергия на контрастирующую жидкость и компоненты медицинского цемента.
- Инфекционное воспаление, присутствующее в поврежденной области.
- Диагностирование локализации сужения спинномозгового канала из-за смещения костного участка позвонка или новообразований, появившихся в упомянутой области.
Реабилитация после вертебропластики позвоночника
Говоря о реабилитации позвоночника, этот процесс можно назвать достаточно быстрым и несложным. Так, первые 2 часа после хирургического вмешательства пациент должен соблюдать полный постельный режим. По прошествии этого временного отрезка, человек может начинать ходить.
Выписка происходит в день поступления пациента в больницу.
В первые несколько недель после вертебропластики необходимо соблюдать врачебные рекомендации: носить специальный поддерживающий корсет и не поднимать тяжести.
Также, для предотвращения локализации воспалительных процессов в прооперированной области и уменьшения болевых ощущений, лечащий врач прописывает прием соответствующих медикаментов.
Метод вертебропластики (или кифопластики) позвоночника является действенным и часто назначается специалистами из-за простоты проведения хирургического вмешательства и быстроты восстановительного процесса.
Что такое протрузия дисков позвоночника?
Указанный патологический процесс не считается в медицине самостоятельным заболеванием. Протрузия межпозвонковых дисков представляет собой промежуточную стадию остеохондроза, предшествующую образованию грыжи. Причиной этого состояния является повреждение внутренних волокон фиброзного кольца. Его внешняя оболочка, удерживающая студенистое ядро, остается целой, но диск выпячивается в позвоночный канал. Без соответствующей терапии фиброзное кольцо воспаляется и возникает грыжа.
Дорзальная протрузия диска – что это такое?
Рассматриваемая форма патологии относится к самым распространенным диагнозам у людей в возрасте после 30 лет, особенно при сидячем образе жизни, и считается одним из тяжелых вариантов течения остеохондроза. Дорзальная или задняя протрузия дисков позвоночника – что это такое: выпячивание фиброзного кольца во внутреннем направлении (от живота к спине).
При таком типе болезни затрагиваются структуры спинного мозга, что приводит к опасным и даже необратимым нарушениям его функций. Данная протрузия дисков часто провоцирует повреждения нервных окончаний и корешков. Это чревато ухудшением чувствительности, острым болевым синдромом, изменением моторных способностей и другими негативными последствиями.
Фораминальная протрузия
Описываемый вид заболевания считается одной из форм дорзального поражения. Фораминальная протрузия межпозвонкового диска направлена непосредственно в область нервного корешка. Выпячивание может наблюдаться во всем промежутке спинномозгового канала или на его отдельных участках:
- Интрафораминальная протрузия – диск позвоночника выступает в направлении внутреннего края. Самый неблагоприятный и опасный тип патологии.
- Экстрафораминальная протрузия – выпячивание фиброзного кольца по наружному краю спинномозгового канала. Лучше поддается лечению и реже сопровождается осложнениями.
Циркулярные протрузии дисков
Указанный вариант болезни встречается у 85-90% пациентов невропатолога с диагнозом «остеохондроз». Циркулярная протрузия дисков позвоночника – что это такое: выпячивание фиброзного кольца по окружности. Диаметр выступающих участков находится в пределах 3-12 мм. Циркулярные протрузии межпозвоночных дисков отличаются равномерностью. Разница между выпячиванием в разных областях не превышает 1 мм.
Диффузная протрузия диска
Это одна из самых тяжелых и опасных в плане осложнений форм патологического процесса. Диффузная протрузия представляет собой неравномерное или многократное выпячивание дисков позвоночника в разных направлениях. Она может затрагивать как нервные корешки и окончания, так и области спинномозгового канала, что ведет к необратимым последствиям. Иногда представленный вид заболевания оканчивается инвалидностью.
Медианная протрузия диска
Выраженность симптомов и тяжесть рассматриваемого типа болезни зависит от локализации выпячивания. Медианная или центральная протрузия дисков позвоночника – что это такое: пролапс пульпозного ядра, направленный в середину спинномозгового канала. Указанная форма патологии диагностируется редко, но сопровождается тяжелыми осложнениями. Медианная протрузия существенно влияет на работу спинного мозга и нервных корешков. Без своевременного лечения она может приводить к нарушению их функций, инвалидизации.
Парамедианная протрузия диска
Описываемый вид выхода фиброзного кольца за пределы костной ткани менее опасен предыдущей формы заболевания. Парамедианная протрузия ядра дисков позвоночника – что это такое: выпячивание пульпозного содержимого в направлении спинномозгового канала с отклонением от центра. Этот тип патологического процесса классифицируется на 2 группы. Существует лево- и правосторонняя парамедианная протрузия, последний вид встречается чаще из-за анатомических особенностей. Такой Пролапс диагностируется редко, примерно в 5% случаев обращения к вертебрологу или невропатологу.
Вентральная протрузия
Самый нераспространенный вариант осложнения остеохондроза. Вентральная или передняя протрузия дисков позвоночника – что это такое: выпячивание фиброзного кольца по направлению от спины к животу. Данный вид патологии часто протекает бессимптомно и редко требует лечения. Вентральная протрузия межпозвоночного диска не задевает ни спинной мозг, ни нервные структуры. Она не влияет на функции жизненно важных органов и не подвержена воспалительным процессам.
Постановка диагноза
Диагноз ставится после осмотра, обследования пациента. В первую очередь проводится инструментальная диагностика, помогающая определить в норме ли рефлексы сухожилий. Пациенту предлагают поднять выпрямленную ногу. Также проводятся тесты на чувствительность к вибрации, способность чувствовать температуру и боль. Если грыжа есть, будут определенные проявления:
- Врач определит нарушение чувствительности.
- У пациента будет изменена биомеханика движений.
- Рефлексы сухожилий будут отклоняться от нормальных.
Также для диагностики выпячивания проводится КТ или МРТ диагностика позвоночника. Эти исследования помогут не только визуализировать грыжу, но и определить состояние окружающих тканей, диагностировать сужение позвоночного канала, если оно имеется. При наличии показаний может быть назначена контрастная миелография. После обследования можно определить степень патологических изменений и назначить адекватное лечение. Если нервы не задеты, пациент жалуется только на боль, применяется консервативная терапия.
Наши услуги
В зависимости от заболевания и рекомендаций лечащего врача, в Клинике боли ЦЭЛТ проводятся следующие процедуры:
Радиочастотная денервация тазобедренного сустава
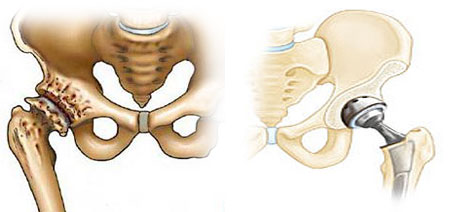
Процедура проводится при целом ряде заболеваний тазобедренного сустава, начиная с остеоартроза и заканчивая дегенеративными патологиями сустава. Она абсолютно безопасна для пациента, но обезболивающий эффект от неё может длиться около 12-ти месяцев. В процессе проведения процедуры затрагивается только болевое нервное окончание, капсула сустава не задействуется. Благодаря этому процедура не препятствует проведению дальнейшей операции, если в ней всё же есть необходимость. Более того, она может проводиться и после оперативного вмешательства, если болевые ощущения сохранились.
Радиочастотная денервация тазобедренного сустава
Радиочастотная денервация фасеточных и крестцово-подвздошных суставов
Показаниями к проведению данной процедуры служат болевые ощущения в пояснице и шее, вызванные патологическими процессами в фасеточных или крестцово-подвздошных суставах. Процедура проводится по контролем современного оборудования и позволяет достичь отличных результатов в виде прерывания болевых импульсов, которые поступают из сустава в мозг.
Радиочастотная денервация фасеточных суставов
Радиочастотчная коленная денервация
проводится таким образом, чтобы не затронуть капсулу коленного сустава. Благодаря этому можно проводить последующую операцию, если в этом есть необходимость. Это же позволяет и применять саму манипуляцию после операции на колене. Специалисты Клиники боли ЦЭЛТ рекомендуют денервацию колена при следующих заболеваниях:
- остеоартроз;
- эндопротезирование;
- денегенеративные заболевания.
Её проводят и в том случае, если пациент желает отсрочить или вовсе избежать эндопротезирования коленного сустава.
Радиочастотная коленная денервация
Радиочастотчная денервация узла тройничного нерва
РЧА тройничного нерва — эффективная процедура, которая показана при невралгии тройничного нерва, которая известна тем, что тяжело поддаётся лечению. Она является высокоточной процедурой с тщательно контролируемым воздействием за счёт использования современного оборудования.
Врачи, выполняющие радиочастотную денервацию
Волошин Алексей Григорьевич
Специалист по лечению боли, анестезиолог-реаниматолог, заведующий Клиникой Боли, кандидат медицинских наук
Стаж 17 лет
Записаться на прием
- Радиочастотная ризотомия
- Радиочастотная денервация фасеточных суставов
Ход операции
Перед процедурой больной проходит обследование, которое необходимо для выявления характеристик протекания патологии и особенностей организма больного.
В основном подготовительный этап состоит из следующих манипуляций:
- лабораторные анализы – общий анализ мочи и крови, исследование крови на ВИЧ, гепатит,
- аппаратная диагностика – МРТ, ЭКГ, рентген легких,
- заключение невролога,
- беседа со специалистами (нейрохирургом и анестезиологом).
Запрещается прием пищи и воды за 8 часов до начала операции.
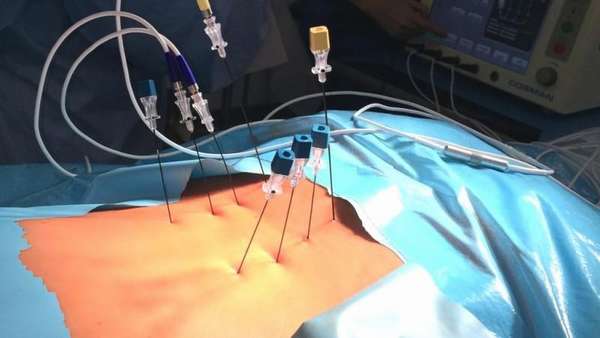
Процедура РЧА поясничного отдела позвоночника или любого другого его сегмента выглядит следующим образом:
- Расположение больного на операционном столе в положении лежа на спине.
- Проведение обезболивания. Применяется местная анестезия.
- Обработка и подготовка участка, на котором будут проводиться лечебные манипуляции.
- Введение пункционным способом (через проколы) специальных игл с небольшими электродами. Иглы вводятся непосредственно в нервные волокна, которые подлежат воздействию. Манипуляция проходит под контролем интраоперационного рентгена.
- После постановки игл через подсоединенные электроды происходит подача электрического тока.
- Из-за сопротивления окружающих тканей происходит нагрев электродов.
- Высокая температура на протяжении 2 минут разрушает нервы, которые передают болевые импульсы.
- После этого через эту же иглу происходит подача обезболивающего и противовоспалительного препарата.
- Извлечение игл и обработка кожного покрова.
Продолжительность проведения процедуры составляет приблизительно 20-40 минут.
Результат и эффективность методики
Положительный результат в большинстве случаев заметен сразу после проведения манипуляции. Пациент ощущает значительное снижение или полное исчезновение болезненных ощущений.
Однако окончательно оценить результативность операции возможно только спустя 1-1,5 месяца, поскольку иногда эффект может быть отсрочен на 4-6 недель.
Продолжительность терапевтического эффекта может составлять от нескольких месяцев до нескольких лет.
Кроме того, малоинвазивный характер методики сводит к минимуму развитие негативных последствий. К возможным осложнениям при РЧД позвоночника можно отнести лишь дискомфорт в месте прокола, образование гематомы или гиперемии. Но и такие проявления исчезают на протяжении нескольких дней.
Как это действует?
Для выполнения денервации тазобедренного сустава используется технология радиочастотной абляции (РЧА) нервов. Радиочастотная абляция — это метод, когда через особенные иглы к болезненным нервам проводится специальным образом модулированный электрический импульс, «оглушая» нерв и прерывая проведение боли.
Для этого не нужно делать разрезов и проводить общую анестезию. Наиболее привлекательным является то, что при выполнении РЧА нет необходимости делать инъекции стероидных гормонов, что делает эту процедуру идеальной для пациентов с высоким артериальным давлением или сахарным диабетом.
Лечение артроза фасеточных суставов позвоночника
Для лечения артроза фасеточных суставов применяются методики мануальной терапии. К сожалению, успешное лечение артроза фасеточных суставов позвоночника возможно только на ранних стадиях, когда сохраняется хотя бы частично хрящевая синовиальная оболочка костных суставных поверхностей. Если она уже разрушена и произошли дегенеративные изменения костной ткани с образованием шпор, остеофитов и грубых костных мозолей, то для успешного восстановления подвижности позвоночного стола потребуется проведение хирургической операции.
На ранних этапах лечение фасеточного артроза включает в себя мероприятия по устранению действия потенциальной причины развития данного заболевания и создание условий для полноценной регенерации разрушенных тканей. Мануальная терапия позволяет проводить лечение без использования сильнодействующих фармакологических препаратов, которые могут причинять вред организму человека.
Мы включаем в курс терапии следующие методики:
- иглоукалывание (рефлексотерапия) в том числе и фармакопунктуру для быстрого обезболивания, купирования воспалительной реакции и запуска регенерации всех поврежденных тканей в области суставов;
- кинезиотерапию и лечебную гимнастику для укрепления мышечного каркаса спины и воротниковой зоны, что будет способствовать восстановлению нарушенного диффузного питания хрящевых тканей позвоночного столба;
- тракционное вытяжение позвоночного столба – способствует восстановлению нормального анатомического положения всех структурных частей, в том числе и фасеточных суставов;
- лазерное воздействие и другие методики физиотерапии;
- массаж и остеопатию для улучшения процессов микроциркуляции крови и лимфатической жидкости в зоне поражения.
Как проводят процедуру
Радиочастотная денервация позвоночника проводится с местным обезболиванием и контролируется интероперационным рентгеном. Фасеточная ризотомия предполагает прохождение токов высокой частоты через ткани организма к нервным окончаниям и их разрушение. Обязательным условием успеха является обеспечение полной неподвижности пациента, чтобы ввести электроды максимально точно.
- В нервной ткани делают прокол, и вводят иглы, на концах которых установлены маленькие электроды, через которые проходит ток.
- Преодолевая сопротивление тканей, температура пластин повышается.
- Результатом воздействия становится прижигание нерва.
- В процессе воздействия могут возникнуть небольшие болезненные ощущения.
- Вся процедура занимает не больше 40 минут.
Преимущества применения РЧД позвоночника:
- высокая эффективность при минимальных временных затратах;
- быстрое восстановление;
- улучшение качества жизни;
- местная анестезия является достаточной мерой;
- воздействие производится только на небольшой участок, который хорошо контролируется;
- процедура не травматична, хорошо переносится, риск развития побочных эффектов практически отсутствует;
- возможно повторное проведение РЧД.
6 главных причин образования ишиалгии
Различные заболевания поясничного отдела позвоночника могут вызывать ишиалгию. Ишиалгия часто описывается как боль в ногах от средней до интенсивной. Она вызывается компрессией одного или нескольких из пяти пар нервных корешков в поясничном отделе позвоночника. Иногда доктора называют ишиалгию радикулопатией. Радикулопатия – это медицинский термин, используемый для описания боли, онемения, покалывания и слабости в руках или ногах, вызванной проблемами нервного корешка. Если проблема нерва имеется в шейном отделе, то это состояние называют шейной радикулопатией. Так как ишиалгия поражает поясничный отдел, то её также называют поясничной радикулопатией.