Современные методы лечения дорсопатии шейного отдела позвоночника
Содержание:
Методы диагностики дорсопатии
Для определения патологии изначально доктор соберёт детальный анамнез:
- когда впервые возник дискомфорт;
- что изначально беспокоило;
- какие лекарства позволяют избавиться от боли;
- часто ли появляется дискомфорт;
- встречаются ли такие нарушения у родственников.
Следующим этапом станет осмотр, позволяющий выявить:
- различные деформации;
- нарушенную чувствительность в тканях;
- миалгии.
После этого врач может назначить проведение следующих инструментальных методов диагностики:
- Рентгенография. Снимки делаются в 2 проекциях: боковой и передней. Исследование даёт возможность обнаружить подвывихи, вывихи позвонков или переломы. На снимках видна толщина межпозвоночных дисков, лордоз, кифоз. Рентген позволяет выявить кальцификацию связок, остеопороз, сформированные остеофиты. Иногда он показывает некоторые новообразования.
- Миелография. Данное исследование подразумевает рентгенографию с использованием контрастного вещества. Процедура позволяет определить нарушения в позвоночном канале и оболочках спинного мозга.
- Рентгенография с применением функциональных проб. Это обследование характеризует патологическую подвижность позвонков и даёт представление о степени их смещения.
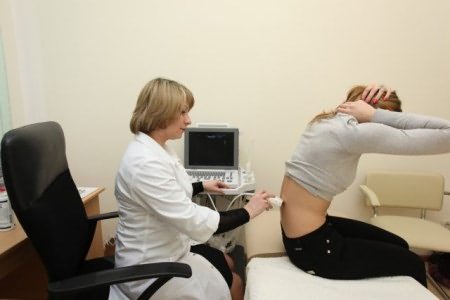
- УЗИ. При помощи этого метода можно определить межпозвоночные грыжи, протрузии, трещины, дегенеративные процессы. УЗИ даст представление о толщине связок, сужении позвоночного канала. Данный метод обладает невысокой информативностью.
- КТ. Исследование позволяет получить информацию о патологии в трёх проекциях. Данное исследование более информативно, чем рентген.
- МРТ. Самый надёжный и точный метод исследования. Он выявляет разнообразные патологии: новообразования, смещения, вывихи позвонков. МРТ покажет изменения в межпозвоночных дисках: протрузии, грыжи. При помощи данного обследования можно обнаружить сниженную гидратацию дисков, сужение канала, ущемление корешков.
- Ультразвуковая допплерография. Данное исследование необходимо для изучения движения кровотока с целью определения препятствий внутри сосудов.
- Электромиография. Метод характеризует степень проводимости нервно-мышечных импульсов.
МРТ — наиболее информационное исследование при дорсопатии
Дифференциальная диагностика
Для дорсопатии шейного района свойственны симптомы, которые характерны и для достаточно тяжёлых и серьёзных патологий, таких как:
- инфаркт миокарда;
- злокачественные новообразования или доброкачественные опухоли;
- нарушение мозгового кровообращения, протекающее в острой стадии.
Установить диагноз позволяют:
- МРТ;
- КТ;
- ЭКГ.
Общие рекомендации больным с дорсопатией
- Следует избегать занятий с повышенным эмоциональным либо физическим напряжением.
- Не рекомендуется продолжительно находиться в шумных помещениях либо в условиях действия повышенной температуры на тело человека, духоты.
- Следует избегать факторов, которые могут становиться причиной высокого артериального давления.
- Для укрепления шейного мышечного корсета рекомендуются регулярные занятия лечебной физкультурой и массаж. Это также снизит риск передавливания позвоночных артерий.
- Следует избегать каких-либо резких движений в области шеи, а также наклонов.
- При наличии у больного выраженного синдрома позвоночного нерва, вертебробазилярной недостаточности либо корешкового синдрома, требуется диспансерное наблюдение.
Лечение
Лечение дорсопатии пояснично-крестцового отдела позвоночника, равно как и в случае других локализаций, основывается на обезболивающей и противовоспалительной терапии. Народная медицина в данном случае может применяться лишь с одобрения врача, но в целом, лечение дорсопатита шейного отдела позвоночника народными средствами, как и других отделов, не рекомендуется.
Традиционная медицина, в свою очередь, включает в себя назначение лекарственных средств, восстанавливающих циркуляцию крови в поражённых тканях, физиотерапевтические процедуры, лечебную физкультуру и гимнастику позвоночника, а также санаторные процедуры по оздоровлению организма.
Лечебный массаж является одним из способов терапии
Индивидуальный план лечебной физкультуры разрабатывается лечащим врачом и может включать в себя различные упражнения на тренажёрах, гимнастику и плавательные процедуры.
Мануальная терапия также приводит к улучшению кровообращения в области спины и может поспособствовать формированию правильной осанки.
Сроки лечения напрямую зависят от расположения и степени тяжести патологий тканях позвоночника и возле него. Говоря о том, что такое дорсопатия позвоночника, необходимо понимать, что лечения может занимать долгие недели, и даже месяцы, а при отсутствии улучшений и вовсе потребуется хирургическое вмешательство.
Лечение
Лечение дорсопатии ШОП подразумевает помощь не только во время обострения болезни, но и во время ремиссии. Поддерживающая терапия значительно увеличит время между обострениями и заметно уменьшит интенсивность их проявлений.
В основном лечение основывается на консервативных методах:
- приёме обезболивающих – НПВС, анальгетиков;
- устранении отека и воспаления (препараты кортикостероидов, местные отвлекающие мази;
- блокаде болевого синдрома локальными инъекциями Дипроспана, Новокаина, Баралгина в область ущемления нервного корешка;
- улучшении трофики и микроциркуляции крови вокруг шейных позвонков (Пентоксифиллин);
- регенерации хрящевых структур (приеме хондропротекторов – Глюкозамина и Хондроитина);
- ограничении движения шеи с помощью ортопедического воротника;
- ЛФК (лечебной физкультуре) со щадящими нагрузками;
- физиотерапевтических процедурах. Аппаратное лечение при шейной дорсопатии включает высокочастотные импульсы на приборе Дapcoнвaль, электростимуляцию, лазерную и магнитную терапию. Также используются озокеритовые и парафиновые аппликации, массаж.
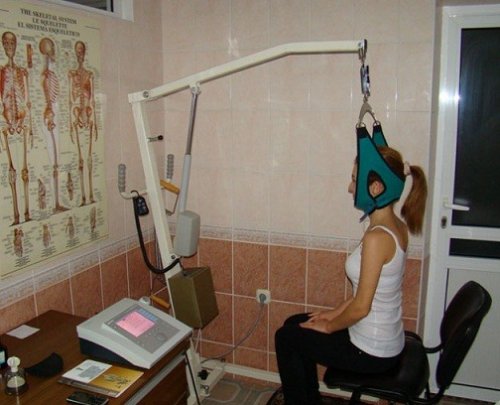 Петли Глиссона – оборудование для вытяжения позвоночника
Петли Глиссона – оборудование для вытяжения позвоночника
Устранение вывихов и смещений, увеличение межпозвонкового пространства производят с помощью тракционной (вытяжной) терапии. Для шейного отдела тракцию выполняют в положении сидя и в наклоне.
Оперативное лечение показано при таких условиях:
- компрессия спинного мозга и нервных корешков, вызывающая расстройства неврологического характера;
- при уменьшении высоты позвонка более чем на 1/2;
- шейный кифоз более чем одиннадцать градусов;
- передний или задний листез больше 3,5 мм;
- выраженная деформация шейного отдела и боль.
Помощь народной медицины
В комплексе с официальными методами лечения часто используют рецепты народной медицины, которые снижают симптомы болезни, улучшают общее самочувствие пациента. В качестве лечебного сырья используют травы, продукты пчеловодства, некоторые овощи, эфирные масла и другие ингредиенты, из которых готовят отвары, мази, растирки или компрессы.
Рецепт №1
Для приготовления нужно взять 250 мл водки или 40% спирта, добавить 10 измельченных таблеток анальгина, 10 мл камфорного масла, 5 мл йода. Все ингредиенты перемешивают, настаивают 3 дня, используют для растирания области шеи, дважды в день.
Рецепт №2
Хорошей эффективностью обладает растирка с шалфеем, для которой понадобится 0.5 мл растительного или оливкового масла, 100 г сухого сырья шалфея. Поставить на огонь на 15-20 минут, остудить, убрать в темное место на 2 дня, затем процедить, растирать больные места. Вместе шалфея можно использовать цветки ромашки или комбинировать два растения по 50 г каждого.
Рецепт №3
Чтобы приготовить следующий рецепт, нужно в 0.5 л кипятка растворить 50 г соли, поставить на маленький огонь на 15 минут. После раствор остужают, смачивают в нем ткань, укладывают на область воспаления, сверху прикрывают полиэтиленом и теплым полотенцем. Держать такой компресс рекомендуется 30-60 минут.
Рецепт №4
Хорошим согревающим и противовоспалительным эффектом обладает средство, для приготовления которого понадобиться мед и аптечные горчичники. Лечение проходит следующим образом: натуральным медом смазывают больную область, накрывают салфетками, сверху ставят горчичники, предварительно смоченные в теплой воде, затем утепляют пищевой пленкой и шерстяным платком. Процедура длится не больше 15 минут.
Это далеко не все рецепты, которые предлагает народная медицина, но в независимости от выбранного метода, перед их использованием следует проконсультироваться с врачом.
Анатомические особенности шейного отдела позвоночника
- Низкая мышечная масса.
- Первый и второй шейные позвонки образуют комбинированный сустав, который обеспечивает вращение головой.
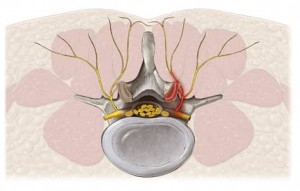
- Поперечные отростки позвонков, которые образуют канал для позвоночной артерии.
- Позвоночные артерии с каждой стороны от позвоночника кровоснабжают головной мозг (лимбико-ретикулярный комплекс) и шейный отдел. При их сдавлении формируется синдром позвоночной артерии: головная боль, боль в шее, головокружение, рвота, шум в ушах или голове.
- Мощное шейное сплетение – truncus simpaticus.
- Щитовидная железа.
- ЛОР-органы.
В основе заболевания лежит поражение позвоночно-двигательного сегмента (ПДС). ПДС – это два позвонка, межпозвонковый диск, связочный аппарат и прилегающие нервно-мышечные структуры.
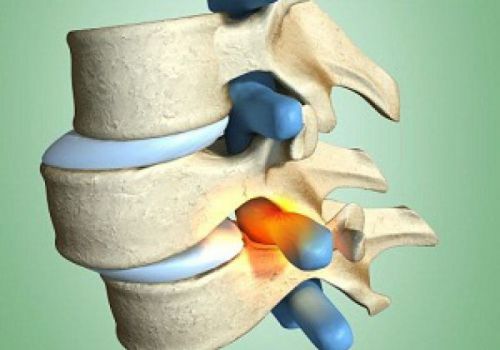
Шейный отдел — самая подвижная часть в позвоночнике. При повышенной нагрузке высыхает ядро диска и его высота уменьшается. При повреждении МПД нагрузку на себя полностью принимают позвонки. Под давлением они начинают соприкасаться костными поверхностями, деформируются, сплющиваются, возникают патологические смещения позвонков относительно друг друга, на позвонках образуются костные наросты (остеофиты). При усыхании МПД, межпозвонковые щели уменьшаются и сдавливают спинномозговые нервные корешки, вызывая развитие радикулопатии, болевые синдромы. Особенности строения шейного отдела позвоночника предрасполагают к сдавлению не только нервных корешков, но также позвоночных артерий и спинного мозга. Повреждение анатомических структур ПДС чаще происходит остеофитами, чем грыжами МПД в шейном отделе позвоночника.
- При поражении костных структур возникают спондилоартроз, деформирующий спондилез.
- При поражении межпозвонкового диска – остеохондроз, грыжа МПД.
- Мышечный дисбаланс приводит к миофасциальному синдрому.
Через шею проходит спинной мозг, нервные корешки, симпатический ствол, позвоночные артерии. Все эти структуры участвуют в работе головного мозга, сердца, легких.
Лечение патологии
Процесс лечения при этой патологии длительный, и зависит от стадии заболевания. Основные методы лечения:
В период обострения показан постельный режим
Важно создать функциональный покой для позвоночника. Это достигается с помощью специального шейного корсета — воротника Шанца.
Чтобы купировать болевой синдром и снять мышечное напряжение назначают обычно нестероидные противовоспалительные препараты
Их применяют в таблетированном и инъекционном виде (внутримышечно, внутривенно), а также местно (мази, кремы, гели). К НПВС относятся такие препараты, как Диклофенак, Вольтарен, Нурафен. При приеме этих препаратов велик риск развития заболеваний желудка, например, язвы, осложненной кровотечением
Поэтому применяют их с осторожностью и под защитой желудка специальными препаратами. С целью обезболивания назначают также анальгетики (баралгин) и миорелаксанты (мидокалм).
Разогревающие мази — Фастум-гель, Эфкамон и Эспол, обладают отвлекающим действием, улучшают приток крови к патологически измененному участку, тем самым, способствуя уменьшению воспаления и отечности тканей, восстановлению иннервации
При неэффективности этих методов назначаются блокады, в основном паравертебральные с использованием лидокаина, новокаина или дексаметазона
Чтобы устранить выраженный отек нервного корешка в стационаре назначается эпидуральная блокада с кортикостероидами.
Противоишемические препараты, направленные на устранение нарушений кровоснабжения тканей и восстановления обменных процессов. С этой целью применяют антиоксиданты (витамин Е), антигипоксанты (Цитохром, Гипоксен), вазоактивные препараты (Пентоксифиллин, Никотиновая кислота), они назначаются при развитии и прогрессировании синдрома сдавления корешков.
Хондропротекторы назначаются для профилактики появления хронической боли. Эти препараты (хондроитина сульфат или Структум, Дона и другие) содержат компоненты суставного хряща и поэтому повышают устойчивость клеток хряща — хондроцитов к воздействию воспалительных факторов. Хондропротекторы благотворно влияют на структуру ткани хряща, активируют обменные процессы его в матриксе, стимулируют обновление клеток хряща — хондроцитов, то есть обладают хондростимулирующим, регенерирующим (восстанавливающим) и противовоспалительным действием. Структум значительно уменьшает дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных суставов, замедляет разрушение костной ткани и регулирует потери кальция. Кроме того, он ускоряет восстановление костной ткани. На фоне применения препарата уменьшается боль в суставах и увеличивается их подвижность. Терапевтический эффект хондроэтина сохраняется долгое время после лечения.
Курс лечения хондропротекторами длительный, и непрерывный от двух до шести месяцев. Эти препараты для уменьшения нагрузки на желудочно-кишечный тракт можно использовать местно в виде мази хондроитина сульфата, которую наносят на кожу над пораженными суставами и втирают до полного впитывания.0 Кроме того, этот препарат используют при физиолечении (магнитофорез). Курс повторяют один раз в полгода при необходимости.
Лечебная физкультура — это основной метод, заключающийся в создании адекватных дозированных нагрузок, направленных на снятие мышечного напряжения и устранение сдавления нервных корешков, укрепление мышечного корсета и придание связочному аппарату эластичности. В результате регулярных занятий улучшается кровоснабжение позвоночника, нормализуются обменные процессы и питание межпозвоночных дисков.
Физиотерапия применяется для снятия боли и подавления воспалительных процессов (электрофорез, магнитотерапия, лазеротерапия).
Массаж помогает снять мышечное напряжение, усилить кровообращение в тканях, улучшает общее самочувствие.
Мануальная терапия.
Вытяжение позвоночника на специальном оборудовании. Целью процедуры является увеличение межпозвоночного пространства, уменьшение болевого синдрома и восстановление нормального функционирования позвоночника.
Рефлексотерапия — это метод, заключающийся в специфическом воздействии на различные рефлексогенные зоны на теле и на биологически активные точки. Курсы иглотерапии нужно повторять несколько раз в год в качестве поддерживающего лечения.
При протрузии и грыже межпозвоночного диска требуется хирургическое вмешательство для восстановления целостности фиброзных оболочек хряща. Хирургическое вмешательство рекомендуется и в тех случаях, когда дорсопатия шейного отдела проявляется на протяжении пяти и более месяцев, при том, что стандартное медикаментозное лечение оказалось неэффективным
В чем суть заболевания
Что это за болезнь легко понять по названию: дорсопатия – сложное латинское слово, состоящее из 2-х основ, dorsum переводится как спина, pathia означает страдание, болезнь. Таким образом, данный термин используется в отношении патологических состояний, сопровождающихся болевым синдромом в области спины, является собирательным и включает все болезни позвоночного столба, сопровождающиеся болями. Дословный перевод этого слова с латыни означает «заболевание спины».
Сложность состоит в том, что отдельной болезнью дорсопатия не является – это понятие не подразумевает самостоятельную болезненную форму, характеризующуюся определенными критериями. Объяснение простое – причин болей в спине много и зоны локализации болевых ощущений различные.
Чтобы назначить правильное лечение, врач должен достоверно знать этиологию, симптоматику, механизмы развития заболевания и отдельных ее проявлений. Поэтому у каждого варианта нарушений есть свое название, все они включены в специальный реестр (классификация медицинских диагнозов), применяемый повсеместно. Термин «дорсопатия» принят в качестве объединяющего понятия для всех состояний, обусловленных патологией позвоночника и мягких тканей спины, связанных с болью в шее и спине невисцеральной этиологии. Блок охватывает целую группу самостоятельных патологий и синдромов.
По своей сущности дорсопатия представляет собой состояние, свойственное остеохондрозу, травматическим повреждениям, а также поражениям позвонков при заболевании сифилисом, туберкулезом, опухолями. Патологические изменения в этом случае затрагивают не только хрящи и костные ткани позвонков или межпозвоночных дисков, но и проходящие рядом кровеносные сосуды, мышцы, связки.
Лечение народными методами
Если пациент проводит лечение дома, то для устранения болевого синдрома и воспалительного процесса могут использоваться средства народной медицины. Рассмотрим несколько популярных рецептов:

Отвар окопника
Для приготовления лекарственного средства необходимо взять столовую ложку измельченного растения и залить 200 миллилитрами кипятка. Далее лекарство необходимо продержать на водяной бане в течение получаса. Прием народного лекарства осуществляется трижды в день. Курс лечения составляет один месяц.

Мазь с использованием сабельника
Для устранения болевого синдрома можно приготовить мазь. Для этого необходимо взять сабельник, измельчить его. Две столовые ложки сырья заливаются 200 мл растительного масла, выдерживается на огне в течение 20 минут. В полученную массу добавляется воск и тщательно перемешивается. Мазь наносится на болезненные участки каждый вечер.
Для лечения также часто используют растирку из хрена, отвар осиновой коры.

Дорсопатия является достаточно серьезным заболеванием, которое поражает позвоночник. Болезнь может развиваться по разнообразным причинам и характеризуется достаточно развитой симптоматикой. При появлении первых симптомов пациенту необходимо пройти консультацию у доктора. Лечение проявлений данного недуга может проводиться народными методами или средствами традиционной медицины. Берегите свое здоровье и будьте счастливы.
Дорсопатия объединяет группу патологических нарушений позвоночника, которые прилегают к мягким тканям. Эти болезненные процессы поражают людей старше 35 лет. Они провоцируют болевые ощущения в разных участках спины, что ограничивает движения. Остеохондроз практически идентичен этому заболеванию, но дорсопатия охватывает большее количество патологических нарушений, поэтому этот термин в медицине начали использовать чаще. Дорсопатия локализуется в шейном, грудном или поясничном отделе.

Виды и симптомы
Шейная дорсопатия делится на несколько разновидностей, в зависимости от локализации пораженного участка:
- Деформирующую. Возникает в результате значительного искривления позвоночного столба и смещения дисков. Заболевание характеризуется болями различной интенсивности, онемением верхних конечностей, покалыванием кожи на ладонях.
- Вертеброгенную. Возникает в результате заболеваний позвоночного столба (инфекционный миозит, ревматоидный артрит, спондилез) и травматических факторов.
- Дискогенную.Форма дорсопатии считается наиболее опасной, потому что она осложняется межпозвоночными грыжами.
- Цервикалгию. Болевые ощущения проявляются в виде прострела и сохраняются на протяжении 10 дней.
В зависимости от тяжести течения, дорсопатию подразделяют на ограниченную, распространенную и полисегментарную. Ограниченная форма патологии характеризуется повреждением одного сегмента позвоночника. При полисегментарной дорсопатии поражается несколько элементов столба, расположенных в различных частях спины. При распространенном типе заболевания поражаются несколько подряд идущих элементов.
Для шейной дорсопатии характерны следующие симптомы:
- постоянные болевые ощущения в области лопаток, верхней части спины и плеч;
- усиление дискомфорта во время движения, выполнения физических нагрузок и чихания;
- ограничение амплитуды движений плеч и рук;
- слабость верхних конечностей, вплоть до полного атрофирования их мышц;
- нарушение чувствительности кистей и функционирования пальцев.
Запущенные формы патологии сопровождаются иррадиированием болевых ощущений в соседние отделы. К признакам тяжелых видов дорсопатии можно отнести: шумы в ушах, головные боли, ухудшение зрительных функций, мелькание радужных кругов перед глазами.
Дорсопатия – лечение

Поскольку заболевание может сопровождаться различными симптомами, перед назначением терапии доктор порекомендует пройти диагностическое исследование. Чаще прописываются такие процедуры:
- рентген;
- электрокардиограмма;
- МРТ;
- биохимический и общий анализы крови;
- УЗИ кровеносных сосудов;
- КТ.
Дорсопатия поясничного отдела лечение предусматривает такое, которое помогло бы справиться со следующими задачами:
- минимизация боли и купирование воспалительного процесса;
- ликвидация спазмов;
- восстановление микроциркуляции в клетках тканей;
- повышение метаболизма хрящей;
- доставка к клеткам витаминов и минералов.
Дорсопатия – клинические рекомендации
Пациентам, у которых диагностировано данное заболевание, нужно неукоснительно следовать указаниям доктора. Шейная дорсопатия быстрее отступит, если придерживаться таких рекомендаций:
Важно избегать занятий, которые связаны с повышенной физической или эмоциональной нагрузкой.
Желательно долго не находиться в душном (непроветриваемое) помещении. Негативное влияние оказывают и резкие температурные перепады.
Нужно избегать факторов, которые увеличивают артериальное давление.
Массаж при дорсопатии
Манипуляцию выполнять должен опытный специалист. Он знает, дорсопатия – что это такое и как лучше проводить массаж. Такие манипуляции нельзя делать на острой стадии заболевания. Поясничная дорсопатия (равно как и патологии других участков) предусматривает проведение следующих техник массажа:
- классического;
- сегментарного;
- точечного;
- вакуумного.
https://youtube.com/watch?v=fkiu66htSXg%250A
ЛФК при дорсопатии
Пациентам, которым был поставлен такой диагноз, очень важно выполнять гимнастические упражнения. Заниматься лечебной физкультурой можно лишь после устранения болевого синдрома
Занятия должны проводиться под руководством опытного инструктора. Все упражнения при дорсопатии сводятся к тому, чтобы улучшить гибкость позвонков, а также усилить кровообращение. Сама гимнастика не занимает больше 10-15 минут в день, зато дарит пациенту замечательное самочувствие. ЛФК представлена такими упражнениями:
- поворотами;
- ходьбой на четвереньках;
- приседаниями с палкой;
- прогибанием спины;
- потягиваниями.
НПВС при дорсопатии
Данная группа лекарственных средств часто назначается при лечении этого заболевания. Популярность таких медикаментов объясняется их сильным анальгезирующим действием. К тому же эти препараты обладают противовоспалительным эффектом. Дорсопатия пояснично-крестцового отдела лечится такими медикаментами этой группы:
- Вольтареном;
- Дип Рилифом;
- Ибупрофеном;
- Диклофенаком;
- Нимесилом;
- Фаниганом.
Миорелаксанты при дорсопатии
Основная особенность лекарственных средств данной группы состоит в том, чтобы уменьшить тонус скелетной мускулатуры. Эти же препараты помогают справиться с заболеваниями позвоночника, носящими неврологический характер. Если диагностирована грудная дорсопатия, доктор может прописать следующие медикаменты:
- Сибазон;
- Миокаин;
- Мидокалм;
- Мефедол.
Диета при дорсопатии
Лечебный рацион разрабатывается индивидуально с учетом каждого пациента. Занимается этим диетолог. Этот специалист знает, дорсопатия – что же это такое и какие продукты должны присутствовать в рационе, чтобы облегчить состояние пациента. Чаще прописывается такая же диета, что и при остеохондрозе. Она предусматривает отказ от следующих продуктов:
- соленостей;
- фаст-фуда;
- спиртных напитков;
- пряной пищи;
- газированных напитков.
К тому же рекомендуется ограничить потребление такой еды:
- колбас;
- сала;
- сладостей и сдобной выпечки;
- копченостей;
- концентрированных бульонов;
- жирной свинины.
Особое значение имеют следующие витамины при дорсопатии:
- аскорбиновая кислота – содержат его цитрусовые, облепиха, шиповник, квашеная капуста;
- витамин A – находится он в зеленом горошке, моркови, абрикосах;
- витамин D – содержат его яйца, твердые сыры, фасоль, масло сливочное, рыба;
- витамины группы B – богаты им морепродукты, брокколи, молоко.
https://youtube.com/watch?v=6dXOifKHHqg%250A
MyMedNews.ru