Симптомы и последствия менингококковой инфекции у детей
Содержание:
- Диагностика менингококковой инфекции у детей
- Лечение
- Симптоматика
- Сыпь при менингококковой инфекции
- Редкие формы менингококцемии
- Возбудитель
- Симптомы и признаки менингококковой инфекции
- Особенности лечения различных форм заболевания у детей
- Возникновение болезни Менингококковая инфекция
- Профилактика менингококковой инфекции
- Профилактические мероприятия
- Дифференциальная диагностика
- Список литературы
- Наши специалисты
- Цены на услуги *
- Как выглядит сыпь
Диагностика менингококковой инфекции у детей
Менингококковая инфекция у детей предполагает применение нескольких средств диагностики. Они начинаются опросом и завершаются при необходимости установкой окончательного диагноза и лечебными мероприятиями.
Проведение опроса ребенка и его родителей. Это позволит определить тот факт, был ли у малыша контакт с зараженными детьми или взрослыми людьми. Данный подход создает возможности для уточнения жалоб и оценки общей тяжести болезни.
Проведение осмотра ребенка специалистом, в ходе чего оценивается общее положение, и выявляются клинические признаки
Врач обращает внимание на температурный режим, цвет кожи, наличие/отсутствие сыпи, состояние большого родничка и наличие судорог. Если форма заболевания носит генеральный характер, на основании данных мероприятий может быть поставлен полноценный диагноз.
При необходимости догадки и подозрения медиков должны быть подтверждены лабораторными исследованиями, проводимыми в стационарных условиях госпитализации
Сдается клинический анализ жидкости спинномозгового типа, исследование ликвора.
Есть вероятность назначения специалистом бактериологического анализа, а также детального исследования состояния мочи и крови. Если имеют место быть нарушения, в кровяной жидкости обычно повышается количество лейкоцитов всех групп, и наблюдается заметное ускорение СОЭ.
Благодаря анализу мочи, можно провести детализированную проверку работы почек и других органов системы выделения мочи. Необходимо провести клиническое исследование крови и осадка, чтобы обнаружить действие определенных бактериальных групп.
Посевы слизи, крови и спинномозговой жидкости необходимы для определения микрофлоры организма и особенностей развития заболевания. Такой подход позволяет заняться определением степени тяжести болезни.
Менингококковая инфекция у детей диагностируется также посредством проведения дополнительных мероприятий.
- Консультирование со стороны невролога;
- обследование у ЛОР врача;
- детальный осмотр у окулиста (глазное дно);
- ультразвуковое мозговое исследование;
- томография компьютерного типа;
- электрическая кардиограмма.
Приведенные методы помогут выявить другие патологии, на фоне которых могла образоваться данная инфекция.
Лечение
Больных менингококковой инфекцией госпитализируют в инфекционный стационар или в реанимацию (при инфекционно-токсическом шоке). Срок госпитализации составляет до 30 дней при тяжелой форме болезни. На время лечения больному показана диета с преобладанием легкоусвояемого белка, некоторым ограничением жидкости и поваренной соли. Элементы кожной сыпи обрабатывают местными антисептиками – фукорцином, бриллиантовым зеленым, раствором перманганата калия.
Медикаментозное лечение включает в себя:
- Антибактериальные препараты – используются препараты пенициллинового ряда широкого спектра действия (цефтриаксон, цефепим, бензилпенициллин, меропенем). Их вводят внутривенно, при необходимости – эндолюмбально (непосредственно в ликвор). При отсутствии эффекта в течение 5 суток антибиотик меняют с учетом чувствительности менингококка по данным бакпосева.
- Жаропонижающие – они нормализуют температуру тела и останавливают воспалительную реакцию в тканях, чаще всего назначаются аспирин, парацетамол, нимесулид.
- Глюкокортикоиды – обладают мощным противовоспалительным действием, их вводят внутривенно при менингите, отеке мозга для предотвращения повреждения нервной ткани.
- Растворы электролитов, глюкозы – их вводят внутривенно с целью дезинтоксикации, восстановления кислотно-щелочного баланса крови и поддержания артериального давления.
- Мочегонные – препараты назначаются при снижении диуреза для восстановления почечной фильтрации. При отеке мозга они оттягивают жидкость из нервной ткани в сосудистое русло, что необходимо для спасения жизни больного. Для поддержания диуреза назначается фуросемид, при отеке головного мозга – маннитол.
- Ноотропы – это вещества, которые защищают нейроны от гибели и сохраняют умственную деятельность больного (глицин).
- Витамины – для защиты нервной системы необходимы витамины группы В, для стимуляции иммунитета – витамин С. Их вводят внутривенно и внутримышечно.
К критериям выздоровления относятся:
- Нормальная температура тела более 5 дней;
- Отсутствие воспалительных изменений в носоглотке;
- Исчезновение сыпи;
- Отсутствие головной боли и менингеальных знаков;
- Нормализация показателей крови;
- Отрицательные бакпосев и ПЦР-исследование ликвора.
Наблюдение после выздоровления
После выписки из стационара пациента в течение года должен наблюдать участковый врач-терапевт. В течение этого срока переболевшему человеку необходимо 4 раза сдать общий анализ крови (1 раз в 3 месяца), при необходимости ему показаны ЭКГ, КТ и МРТ головного мозга. Через 5 дней после выписки повторяют бактериологическое исследование, для которого берут мазок из носоглотки. При отрицательном результате человека допускают в коллектив и на работу.
Симптоматика
В первые часы после инфицирования у пациента наблюдается стремительное ухудшение самочувствия. Больной испытывает симптомы общей интоксикации – жар, озноб, повышение температуры тела. В большинстве случаев наблюдается тахикардия – учащенное сердцебиение.
 Головная боль – один из признаков менингита
Головная боль – один из признаков менингита
Сыпь при менингококковой инфекции присутствует в 80% случаев. Нередко именно такой симптом свидетельствует о развитии опасного заболевания. Проблема в том, что патогенные микроорганизмы непосредственно воздействуют на сосуды, увеличивают проницаемость их стенок. В результате на различных участках тела начинает появляться эритема.
Похожая статья:Геморрагическая сыпь у детей
По сути сыпь – это небольшие кровоподтеки. Если бактерии с током крови распространяются по всему организму, говорят о развитии менингококцемии (сепсиса). Такое осложнение нередко приводит к смерти пациента.
У детей именно высыпания на теле могут сигнализировать о развитии менингита. Простой тест поможет определить, действительно ли пришлось столкнуться именно с этой патологий.
Необходимо взять прозрачный стакан и слегка надавить на участок с высыпаниями. Если сыпь не бледнеет вместе со здоровым эпидермисом, пора бить тревогу.
Чаще всего менингококковая сыпь локализуется на ногах или в области ягодиц. В верхней части тела эритема встречается редко. Связано это с повышенной нагрузкой на сосуды нижних конечностей. У детей симптом более ярко выражен. Высыпания имеют неправильную форму, расположены хаотично. Цвет преобладает ярко-бордовый. Иногда могут появляться крупные синяки. Высыпания всегда возвышаются на поверхности кожи.
Сыпь при менингите – наиболее устойчивый симптом. Кровоподтеки появляются с первых дней заболевания и исчезают после полного выздоровления. Старые элементы исчезают, рядом с ними появляются новые высыпания. Слияние отдельных кровоподтеков – опасный признак, свидетельствующий о том, что заболевание протекает в тяжелой форме. В некоторых случаях могут появляться крупные участки подкожных кровоизлияний на ладонях или ступнях – в форме перчаток или носков. При осложненных формах заболевания высыпания появляются на слизистых оболочках, в ушах.
Особенность высыпаний при менингите в том, что отдельные элементы не чешутся и не болят. Такая симптоматика должна настораживать пациента.
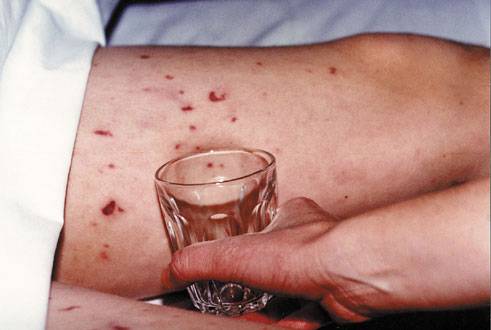 При подозрении на менингит выполняется тест с использованием стакана
При подозрении на менингит выполняется тест с использованием стакана
Если не проводится качественная своевременная терапия, элементы сыпи преобразуются в язвы. Возрастает риск присоединения вторичной инфекции. Даже если недуг удается вылечить, на месте таких язв остаются крупные коллоидные рубцы.
Увеличение проницаемости кровеносных сосудов при менингите может приводить не только к появлению эритемы на теле. У многих пациентов наблюдаются маточные и желудочные кровотечения. Инфекция может поражать все внутренние органы и системы. Наиболее опасным считается менингококковый кардит, когда патогенная микрофлора проникает в сердце.
Сыпь при менингококковой инфекции
Под воздействием эндотоксина, который выделяется при массовой гибели менингококков, повреждаются стенки артерий и артериол, повышается их проницаемость. Развивается синдром внутрисосудистого свертывания (ДВС-синдром). Запускается система свертывания крови. В кровеносных сосудах образуются тромбы, что значительно затрудняет кровоток. В качестве компенсаторного механизма организмом запускается противосвертывающая система. Кровь начинает разжижаться, из-за чего в организме больного одновременно образуются тромбы и развиваются кровотечения.
Сыпь при менингококковой инфекции имеет характер геморрагий (кровоизлияний), которые появляются на коже и внутренних органах и имеют разные размеры. Особо опасны кровоизлияния в надпочечники. Развившийся синдром Уотерхауза-Фридериксена и нарушение функции жизненно важных органов приводят к гибели больного.
Рис. 4. На фото кровоизлияния в брюшину (слева) и слизистую оболочку языка (справа).
Сыпь при менингококковом сепсисе появляется уже в первые часы заболевания. Вначале на дистальных отделах конечностей и далее распространяется по всему телу.
Ее признаки:
- Петехии — точечные кровоизлияния в кожу и слизистые.
- Экхимозы — мелкие кровоизлияния (от 3-х мм до 1 см. в диаметре).
- Кровоподтеки – крупные кровоизлияния.
При значительных поражениях кожи появляются некрозы — труднозаживаемые язвы, на месте которых при заживании остаются келоидные рубцы.
Рис. 5. Сыпь при менингококковой инфекции имеет багрово-красную окраску и не исчезает при надавливании.
Элементы сыпи плотные на ощупь, возвышаются над кожными покровами, имеют звездчатую форму. Сыпь при менингококцемии иногда появляется на лице и ушных раковинах. Свободная от сыпи кожа имеет бледную окраску. Часто до появления сыпи на кожных покровах появляются кровоизлияния на слизистых оболочке полости рта, конъюнктиве и склерах. При воспалении сосудистой оболочки глазного яблока радужная оболочка становится ржавого цвета.
При выздоровлении больного петехии и экхимозы пигментируются. Мелкая сыпь проходит в течение 3-х дней, крупная — в течение 7 — 10 дней. Кровоподтеки больших размеров некротизируются и покрываются корками. После отторжения корок остаются разной глубины дефекты тканей, заживающие рубцом. Поражение кожи кончика носа, ушных раковин и фаланг пальцем протекает по типу сухой гангрены.
При тяжелых формах менингококцемии развиваются кровотечения: маточные, носовые, желудочно-кишечные, появляются кровоизлияния на глазном дне. При кровоизлияниях в надпочечники развивается синдром Уотерхауза—Фридериксена.
Рис. 6. Сыпь при менингококцемии. Точечные и мелкие кровоизлияния в кожу.
Рис. 7. Большие кровоизлияния на коже при менингококковом сепсисе приобретают звездчатую форму.
Рис. 8. На фото симптомы менингококцемии: кровоизлияния больших размеров на коже конечностей.
Рис. 9. Менингококцемия у детей. Обширные кровоизлияния у ребенка при тяжелой форме заболевания (слева) и мелкие кровоизлияния в кожу (справа).
Рис. 10. На фото некроз и корки на месте обширных кровоизлиянии при тяжелой форме менингококцемии у детей.
Рис. 11. На фото тяжелая форма менингококцемии у ребенка. Кожа над обширным кровоподтеком некротизирована.
Рис. 12. После заживления глубоких дефектов ткани после перенесенной менингококковой инфекции развиваются келоидные рубцы.
Редкие формы менингококцемии
Поражение придаточных пазух носа
Воспаление придаточных пазух носа возникает при менингококковом назофарингите и при генерализованной форме инфекции.
Поражение уретры
Менингококковый назофарингит может стать причиной специфического уретрита у гомосексуалистов при орогенитальном контакте.
Менингококковый иридоциклит и увеит
При менингококковом сепсисе может поражаться сосудистая оболочка глаз (увеит). Поражение чаще двухстороннее. Отмечается помутнение стекловидного тела. Происходит его отслаивание от сетчатки. В местах отслаивания образуются грубые спайки. Снижается острота зрения. Иногда развивается вторичная глаукома и катаракта.
При воспалении цилиарного тела и радужной оболочки (иридоциклит) уже в первые сутки появляется сильная боль, резко снижается острота зрения, вплоть до слепоты. Радужка выпячивается вперед и приобретает ржавый оттенок. Понижается внутриглазное давление.
Вовлечение в воспалительный процесс всех тканей глазного яблока (панофтальмит) может закончиться полной слепотой.
Рис. 15. Менингококковый увеит (слева) и иридоциклит (справа).
Возбудитель
Менингококк – это округлая грамотрицательная бактерия, неподвижная, спор не образует. В клетках человека он располагается попарно, формируя структуры, схожие по внешнему виду с кофейными зернами. Подобная организация бактерий называется диплококком. У молодых менингококков на поверхности клеточной стенки находятся тонкие и нежные нити, которыми они прикрепляются к эпителиальным клеткам.
Бактерии выделяют большое количество агрессивных веществ, способствующих их проникновению в кровь и различные ткани организма. Например, гиалуронидаза расщепляет основной компонент соединительной ткани – гиалуроновую кислоту, благодаря чему происходит разрыхление коллагеновых пучков и формирование прохода для менингококка. Клеточная стенка бактерии представляет собой сильнейший токсин для организма человека. Он негативно влияет на центральную нервную систему, почки, сердечную мышцу и вызывает мощную активацию иммунной системы.
Возбудитель нестоек во внешней среде. Он быстро погибает при нагревании, под действием ультрафиолетового излучения, при обработке дезинфицирующими средствами. Наиболее благоприятные условия для его жизни – это высокая влажность (70-80%) и температура воздуха в диапазоне 5-15 градусов С, в них он сохраняет свою активность до 5-ти суток. По этой причине заболеваемость существенно возрастает в прохладное время года – с февраля по апрель при условии теплой и снежной зимы.
Источником инфекции является больной человек или носитель. Носительство менингококка никак не проявляется субъективно, поэтому человек не знает о том, что опасен для окружающих. Возбудитель локализуется в носоглотке, выделяется наружу с капельками слюны при разговоре, кашле, чихании. Отмечено, что при накоплении носителей около 20% в популяции возникают массовые вспышки менингококковой инфекции. Больные менингитом или распространенной формой инфекции более заразны, но они, как правило, изолированы от общества и представляют опасность только для ухаживающих за ними людей.
Симптомы и признаки менингококковой инфекции
Инкубационный период менингококковой инфекции не зависит от клинической формы заболевания, однако, отмечается четкая корреляционная зависимость продолжительности периода инкубации от концентрации возбудителя. В ситуации, когда менингококковая инфекция протекает в форме назофарингита, у пациента появляются неспецифические симптомы, не отличающие данную патологию от ОРЗ. Продолжительность лихорадочного периода в этой ситуации составляет в среднем трое суток, и температурная кривая носит субфебрильный характер. На протяжении лихорадки пациенты часто жалуются на умеренно-выраженную головную боль и заложенность носа без явных катаральных проявлений.
При объективном осмотре пациента удается обнаружить умеренно-выраженную гиперемию зева с цианотичным оттенком, а также наличие слизисто-гнойной дорожки по задней стенке. Остальные клинические формы менингококковой инфекции развиваются на фоне менингококкового назофарингита.
Дебют менингококцемии, как правило, острый и начинается с появления у пациента фебрильной лихорадочной реакции, потрясающего озноба, распространенной миалгии и артралгии, головной боли и рвоты. Несмотря на все вышеперечисленные проявления, самым патогномоничным клиническим маркером менингококцемии является сыпь. Появляется сыпь при менингококковой инфекции к концу первых суток заболевания и носит геморрагический характер.
Сыпь при менингококковой инфекции гипертоксического типа может появляться с первых часов заболевания и рассматривается инфекционистами, как крайне неблагоприятный клинический признак. Появление первых элементов геморрагической сыпи происходит диффузно на кожных покровах туловища и конечностей и чаще всего они имеют пятнистый характер светло-розовой окраски. Впоследствии пятнистая сыпь угасает и появляются типичные геморрагические элементы различного размера, неправильной «звездчатой» формы, возникающие на неизмененных кожных покровах. Излюбленной локализацией сыпи при менингококковой инфекции являются боковые поверхности и нижняя треть туловища, а также бедра. В дальнейшем геморрагические элементы сыпи претерпевают изменения в виде появления в центре некрозов, потемнения окраски, увеличения не только размеров, но и количества элементов, местами сливающихся, тем самым поражая большую часть кожных покровов. Возможны некрозы и сухая гангрена ушных раковин, носа, фаланг пальцев. Появление геморрагической сыпи на кожных покровах лица, век, а также склерах, является неблагоприятным прогностическим признаком.
При тяжелом течении менингококцемии у пациента формируются множественные кровоизлияния, локализующиеся как в слизистых оболочках, так и внутренних органах. При условии полного отсутствия медикаментозной коррекции менингококцемия сопровождается развитием инфекционно-токсического шока, способного провоцировать развитие летального исхода.
Менингококковая инфекция, протекающая в форме гнойного менингита, также имеет острый дебют, проявляющийся резким подъемом температуры тела до гектических цифр, сопровождающимся интенсивным болевым синдромом в голове, который носит разлитой характер. Вышеперечисленная симптоматика в дальнейшем дополняется появлением многократной рвоты, не связанной с актом приема пищи. Стандартная анальгетическая терапия в этой ситуации не приносит выраженного положительного эффекта, что является принципиальным диагностическим признаком. В качестве сопутствующих клинических симптомов, которые развиваются не во всех случаях менингита, выступает гиперестезия и светобоязнь.
Головная боль при менингококковом менингите настолько интенсивная, что пациенты даже боятся шевелить головой, а максимально комфортной позой, приносящей облегчение пациенту, является «лежа на боку с запрокинутой головой». Характерными клиническими маркерами менингита является обнаружение положительных симптомов Кернига и Брудзинского, а также обнаружение выраженной ригидности затылочных мышц.
Менингококковая инфекция у детей, протекающая в форме гнойного менингита, проявляется напряжением и выбуханием родничка, положительным симптомом Лессажа. Очень часто у ребенка формируется повышенная судорожная готовность и кратковременная утрата сознания.
К атипичным формам менингококковой инфекции относится появление у пациента с менингитом или менингококцемией герпетических высыпаний распространенной локализации.
При генерализованных формах менингококковой инфекции часто пациенты предъявляют жалобы на появление болевого синдрома и признаков воспаления в различных группах суставов, которые чаще всего носят односторонний характер.
Особенности лечения различных форм заболевания у детей
Лечение требуется начинать незамедлительно после постановки диагноза. Нужна срочная госпитализация ребёнка при развитии системных реакций и локализованных форм. При назофарингите используют антибиотики группы тетрациклинов, в соблюдении с дозировкой. Обязательно использование местных дезинфицирующих средств.
Генерализованные формы требуют более тщательного лечения, поэтому его проводят в условиях стационара. Для этого применяют антибактериальные средства с парентеральным механизмом введения. Эффективнее если это комбинация из нескольких средств. Также применяют гормональные средства, в основном это Преднизолон. Фото проявления генерализованных форм болезни представлено ниже.
Не нужно забывать и о коррекции обменных процессов в организме, проводится дезинтоксикация и при необходимости инфузия дополнительных средств. При развитии осложнений подключается и симптоматическая терапия. При наличии тяжёлых форм болезни лечение проводиться с использованием пенициллина.
В свою очередь, терапия назофарингита, не требует применения антибиотиков, в этом случае достаточно выполнять такие мероприятия:
- часто полоскать горло антисептическими растворами
- применять препараты для укрепления иммунитета
- для избавления от симптомов интоксикации, следует употреблять как можно больше горячей жидкости
- в носовую полость следует закапывать капли от насморка, изредка они могут содержать в себе антибиотики
Если в ходе терапии против менингококковой инфекции возникли осложнения, осуществляют применение дополнительных средств:
- антибактериальные препараты для улучшения функционирования почек и лёгких;
- препараты спазмолитического воздействия.
При отсутствии различных осложнений полное излечение от болезни происходит за 1-2 недели. Полноценным выздоровление считается только в тот период, когда показатели крови и ликвитора будут в норме.
Особенность лечения детей от менингококковой инфекции заключается ещё и в том, что сразу после постановки диагноза, доктора изолируют ребёнка и сообщают о наличии инфекции в санитарно-эпидемиологическую станцию. Работники станции в течение 10 дней должны исследовать состояние всех людей, осуществлявших контакт с ребёнком.
Осуществлять лечение инфекции в домашних условиях можно только в том случае, если была выявлена локализированная форма болезни, при генерализированных формах обязательно лечение в стационаре. Это является определённой мерой безопасности как для ребенка, так и для окружающих.
Возникновение болезни Менингококковая инфекция
Возбудителем менингококковой инфекции является грамотрицательный диплококк Neisseria meningitidis, высокочувствительный к факторам внешней среды: погибает при перепадах температуры, влажности, интенсивности солнечной радиации, прихотлив к условиям культивирования. Вне организма сохраняет жизнеспособность не более 30 мин. Известно 13 серотипов возбудителя. Эпидемиологическое значение в Украине имеют серотипы А, В, С. Изредка встречаются полиагглютинирующие штаммы. При прямой микроскопии крови и ликвора возбудитель обнаруживается внутри- и внеклеточно в виде парно располагающихся кокков в форме кофейных зерен. В клеточной оболочке микроба имеется липополисахарид, отвечающий за эндотоксиноподобное действие при менингококковом сепсисе.
Эпидемиология
В большинстве развитых стран распространенность менингококковой инфекции составляет 1-3 случая на 100 тыс. населения, встречается в любом возрасте, однако 70-80% приходится на детей до трех лет. Наиболее подвержены развитию гипертоксических (сверхострых) форм инфекций дети первых трех лет, особенно первого года жизни.
Характерны эпидемиологические подъемы заболеваемости каждые 10-20 лет, что связано со сменой возбудителя и изменением иммунологической структуры населения (увеличение восприимчивой прослойки за счет родившихся детей, снижения иммунитета у взрослых). Также имеют место сезонные подъемы заболеваемости (март-апрель-май), хотя больные этой инфекцией регистрируются в течение всего года.
Источником заболевания является больной или бактерионоситель. Механизм передачи – воздушно-капельный. Наиболее заразны больные с катаральными явлениями со стороны носоглотки. Здоровые носители также имеют эпидемиологическое значение, так как их количество в сотни раз превышает число больных. Известно, что предвестником очередного подъема заболеваемости является нарастание числа носителей менингококка. В детских коллективах заражению детей способствует тесный длительный контакт в помещении, особенно в спальных комнатах. Восприимчивость к менингококку достаточно высокая. Но особенность состоит в том, что характерная клиническая картина наблюдается лишь у 0,5% инфицированных. Крайне редко встречается семейная предрасположенность к менингококковой инфекции. В этих семьях наблюдались случаи заболевания менингококцемией и менингитом разных детей в разное (с промежутком в несколько лет) время, а также повторные случаи заболевания у одного из этих детей.
Летальность детей первого года жизни наиболее высокая. Основная причина – сверхострый менингококковый сепсис с развитием инфекционно-токсического шока (ИТШ), а также тяжелый гнойный менингит, осложненный отеком-набуханием головного мозга. Большое влияние на исход заболевания имеют своевременность диагностики, своевременность и правильность начатого лечения.
Профилактика менингококковой инфекции
Карантин при менингококковой инфекции проводится до обследования контактных лиц на небольшой срок. В месте обнаружения микроорганизма наблюдают за близкими, коллегами или детьми в течение 10 дней.
К противоэпидемическим мероприятиям при менингококковой инфекции относится мытье помещения, проветривание, текущая уборка с применением моющих средств. Если есть специальное оборудование можно провести ультрафиолетовое облучение комнаты, где находился больной (квартиру, рабочее помещение).
На сегодня одним из самых эффективных методов профилактики является прививка от менингококковой инфекции. Кого нужно направлять на вакцинацию:
- всех контактных лиц;
- в период эпидемий дети до 8 лет;
- прибывших из зарубежья с неблагоприятной эпидемической обстановкой.
Прививки начинают делать детям старше года, ревакцинацию проводят не раньше чем через три года.
Какие на сегодня есть вакцины от менингококковой инфекции:
- «Полисахаридная менингококковая вакцина A+C»;
- «Менактра»;
- «Менцевакс ACWY»;
- «Менинго A+C»;
- «Вакцина менингококковая группы A полисахаридная сухая»;
- Menjugate.
Отличаются вакцины составом. В списке есть препараты, защищающие от трёх серотипов менингококка (A, B, C) или только от одного. Бесплатно могут провести вакцинацию по эпидемическим показаниям. В остальных случаях профилактику проводят по желанию людей.
На сегодня профилактика менингококковой инфекции практически всегда ложится на плечи людей, следящих за своим здоровьем и здоровьем близких. Она несложна. Для борьбы с микроорганизмом нужно регулярно убирать квартиру, в которой находишься, обследоваться на присутствие менингококка в организме и своевременно привиться.
Профилактические мероприятия
Меры профилактики менингококковой инфекции:
- быстрое обнаружение заболевания и срочная госпитализация больного;
- обследование людей, которые имели контакт с заболевшим малышом;
- выписка из стационара только после двукратного подтверждения выздоровления;
- закаливание;
- вакцинация.
Массовое вакцинирование начинается при угрозе эпидемии. Вакцинация разрешена лицам, достигшим 18 месяцев – дети младше этого возраста могут тяжело перенести прививку, вплоть до летального исхода.
Родители имеют неоднозначную точку зрения относительно прививок. Специалисты выступают за вакцинацию, но при условии, что выбранный препарат соответствует типу менингококка, который способствовал массовому распространению инфекции.
Менингококковая инфекция – опасное заболевание, и его риск заключается в том, что оно воздействует в основном на маленьких детей и оставляет серьезные осложнения. Беспокоиться о заражении патологией нужно не только в «острый» период (январь-апрель), но и в остальные месяцы.
Не стоит пренебрегать профилактикой заболевания. Самое простое, что следует делать – закаляться. Чем крепче у ребенка иммунитет, тем легче он сможет перенести болезнь.
Чем больше родитель знает об этом заболевании, тем лучше он сможет защитить от него своего ребенка, поэтому при наличии симптомов, рассмотренных выше (в первую очередь – сыпи), нужно срочно обращаться к лечащему врачу. Своевременное начало лечения сводит к минимуму вероятность возникновения у ребенка серьезных осложнений.
Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »
Дифференциальная диагностика
Врачи Юсуповской больницы проводят дифференциальную диагностику сыпи при менингите с геморрагическими высыпаниями, которые являются проявлением следующих заболеваний:
- геморрагического васкулита (болезни Шенлейна–Геноха);
- тромбоцитопенической пурпуры (болезни Верльгофа);
- инфекционного мононуклеоза;
- кори;
- скарлатины;
- ветряной оспы.
Геморрагический васкулит, как и менингококковый сепсис, может протекать с геморрагическими высыпаниями, лихорадкой, артритами. Он отличается от менингита тем, что протекает более длительно, высыпания представлены в основном папулами (узелками) и эритемой (покраснением).
Геморрагический характер лишь некоторые элементы сыпи. Высыпания располагаются симметрично, преимущественно вокруг суставов и на разгибательной поверхности конечностей. У пациентов часто возникают серозные артриты, может увеличиваться селезёнка. Иногда возникают кровоизлияния в оболочки и вещество мозга с соответствующими изменениями в спинномозговой жидкости и менингеальным синдромом. В крови выявляют нормальное или незначительно увеличенное количество лейкоцитов.
Тромбоцитопеническая пурпура отличается от менингококцемии постепенным началом, хроническим течением, частыми кровотечениями из слизистой оболочки полости рта. Сыпь, в отличие от менингита, локализуется преимущественно на коже туловища и сгибательной поверхности верхних конечностей. Часто увеличивается селезёнка. В анализе крови находят выраженную гипохромную анемию, тромбоцитопению (малое количество тромбоцитов).
При инфекционном мононуклеозе высыпания бывают полиморфными, даже геморрагическими. Сыпь не располагается на кистях и стопах. Пациенты часто болеют ангиной. У них увеличены все группы лимфатических узлов. Постоянным признаком заболевания является увеличение печени и селезёнки. В крови выявляются атипичные мононуклеары на фоне большого количества лимфоцитов и моноцитов.
Для кори, в отличие от менингита, характерны пятна Коплика – мелкие беловатые папулы на слизистой оболочке щёк. Они видны до начала коревых высыпаний. Сыпь на коже появляется поэтапно. Наибольшее количество высыпаний располагается на лице и туловище. Имеют место явления трахеобронхита, необильное серозное отделяемое из носа. В крови уменьшается количество лейкоцитов.
Скарлатину от менингококцемии отличают «малиновый» язык, «пылающий зев», обильная мелкоточечная сыпь на фоне красной кожи, которая захватывает лицо, туловище и конечности. Высыпания особенно обильны в местах естественных складок. На лице в области носогубного треугольника виден бледный участок кожи, свободный от сыпи. У пациентов часто выявляют ангину. В мазках обнаруживают грамположительные кокки.
Ветряная оспа отличается от менингококцемии характером высыпаний и их чёткой динамикой: пятно – папула – везикула – пустула – корочка. Для менингококкового менигита не характерны пустулёзные высыпания. В первые сутки заболевания, когда ещё нет типичных везикул, отличием ветряной оспы от менигококковой инфекции является обилие элементов сыпи на лице.
При появлении геморрагической высыпаний на коже, похожих на сыпь при менингите, немедленно звоните по телефону Юсуповской больницы. Врачи проведут обследование пациента, дифференциальную диагностику сыпи при менингите и других инфекционных заболеваний, для которых характерны геморрагические высыпания. Чтобы выявить менингококк, проведут исследование спинномозговой жидкости, полученной во время диагностической люмбальной пункции. После установки точного диагноза проведут комплексную терапию менингита.
Автор
Невролог, кандидат медицинских наук
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- «Диагностика». — Краткая Медицинская Энциклопедия. — М.: Советская Энциклопедия, 1989.
- «Клиническая оценка результатов лабораторных исследований»//Г. И. Назаренко, А. А. Кишкун. г. Москва, 2005 г.
- Клиническая лабораторная аналитика. Основы клинического лабораторного анализа В.В Меньшиков, 2002 .
Наши специалисты
Врач-терапевт, гастроэнтеролог, кандидат медицинских наук. Заместитель генерального директора по медицинской части.
Анестезиолог-реаниматолог, кардиолог, врач функциональной диагностики
Врач-эндоскопист
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Как выглядит сыпь
Высыпания при менингите называются эритемой из-за характерного внешнего вида. Она появляется в связи с тем, что менингококковый токсин парализует сосуды и увеличивает проницаемость сосудистой стенки. Это геморрагическая сыпь. Она является раним признаком менингита, который появляется в течение первых часов или суток заболевания.
Достаточно часто высыпания при менингите плохо заметны. Они локализуются на ногах (ягодицах, бёдрах, голенях, стопах), реже – на предплечьях и кисти. Это связано особенностями расположения кожных сосудов в конечностях и на туловище. Геморрагическая сыпь при менингококковой инфекции редко появляется на лице.
Сыпь при менингите у взрослых на фото имеет неправильную форму. Она может быть красного или тёмно-бурого цвета, различного размера – от мелких точек до крупных синяков. На фото видно, что пятна при менингите возвышаются над поверхностью кожи. Это хорошо заметно и на ощупь.
При менингококковой инфекции менингит может сочетаться с менингококцемией (попаданием возбудителей инфекции в кровь). Почти сразу на коже ребёнка появляется характерная сыпь. Она вначале красная, а затем приобретает синеватый оттенок. Сыпь у детей появляется вначале на ступнях, а затем распространяется на все тело. Это крайне опасный симптом менингита. При появлении высыпаний ребёнка необходимо немедленно госпитализировать и начать адекватную антибактериальную терапию.
Иногда отдельные элементы сыпи при менингите сливаются в крупные геморрагические пятна. В редких случаях они могут образовывать крупную зону высыпаний в виде перчаток или носков. Пятна при менингите у детей можно увидеть на фото. Они являются признаком генерализованной менингококковой инфекции – сепсиса. Если немедленно не начать лечение эффективными антибиотиками, заболевание может закончиться фатально.
Элементы высыпаний при менингите могут пигментироваться и затем исчезать. Иногда они подвергаются некрозу с образованием корочек, которые отторгаются. На их месте остаются неглубокие дефекты кожи.