Как проводится пальпация желчного пузыря
Содержание:
- Диагностика воспаления желчного пузыря
- Особенности пальпации
- Признаки обострения
- Классификация
- Анатомия желчного пузыря
- Причины болезни
- Показания к процедуре, возможные противопоказания
- Разновидности холецистита и сопутствующие им симптомы
- Причины появления и развития холецистита
- Холецистит: питание, диета и профилактика
Диагностика воспаления желчного пузыря
Основа диагностики холецистита – собранный терапевтом анамнез. При первичном осмотре врач осуществляет пальпацию живота. Во время прощупывания брюшной полости он спрашивает о болезненных ощущениях с правой стороны торса, определяет точечное напряжение мышц в области исследуемого органа. Болевой синдром возникает при легком постукивании по зоне правого подреберья.
В ходе исследования больного исключается или подтверждается печеночная колика. Наличие камней в протоках желчного и увеличение размера органа диагностируется с использованием аппарата УЗИ. Детально протоки органа проверяются при помощи эндоскопической ретроградной холангиопанкреатографии.
В пункте обязательных анализов: моча и кровь, которые показывают СОЭ, содержание лейкоцитов, уровень билирубина, указывают на наличие диспротеинемии. Биохимия мочи выявляет высокую активность амилазы и аминотрансфераз.
Врач проводит визуальный осмотр языка, склер глаз, кожи. Если покровы желтоватые, это повод насторожиться. При наличии подозрительных симптомов на первичной диагностике проводятся глубокие исследования с использованием таких методик, как:
- биохимия крови (в фазе обострения анализ покажет высокий объем гамма-глутамилтранспептидазы, билирубина, гаптоглобина, СРБ, щелочной фосфатазы);
- гемограмма (заболеванию характерно наличие воспалительного процесса, на который указывают ускорение СОЭ, тромбоцитоз, лейкоцитоз);
- клинический анализ мочи (обнаруживаются желчные пигменты после приступа боли);
- КТ или МРТ (бесконтрастные точные исследования брюшной полости с высокой информативностью). С помощью таких методик можно определить проходимость желчных протоков и исключить ряд осложнений заболевания;
- ультрасонография позволяет провести оценку размера больного органа: определяет наличие конкрементов, уточняет состояние слизистой и внутренних стенок, проверяет состояние желчи;
- эндоскопическая ультрасонография. Методика является комбинацией ультрасонографии и фиброгастродуоденоскопии (микрокамера зафиксирована на эндоскопе). Такой способ позволяет создавать точную картинку желчевыводящих протоков;
- зондирование дуоденального типа. Сбор порции желчи, которая забирается на исследование. Если в секрете присутствуют хлопья и простейшие организмы, а сама желчь мутноватая, это тревожный симптом;
- посев содержимого желчного пузыря. Анализ определяет наличие и вид патогенных микроорганизмов, проверяет на чувствительность к ряду препаратов антибактериального назначения;
- рентгенография брюшной полости (метод определяет перфорацию больного органа, указывает на наличие камней);
- контрастная холецистография (рентгенологическая методика). Она определяет наличие конкрементов, выявляет «неработающий» орган. В ходе исследования контраст вводят в вену или перорально, посредством чего обнаруживают камни и другие нарушения функционального типа. Последние годы этот способ используется реже, поскольку ультрасонография — щадящий, но информативный метод;
- радиоизотопная холесцинтиграфия с технецием определяет наличие воспаления;
- холангиопанкреатография ретроградная. При помощи диагностического метода выявляется закупорка просвета протоков и удаляются при необходимости небольшие образования;
- радиоизотопная гепатохолецистография дает возможность определить вид функционального расстройства органа;
- молекулярно-генетические и иммунологические анализы необходимы для исключения паразитирующих микроорганизмов;
- исследование кала на выявление яиц глистов, лямблий.
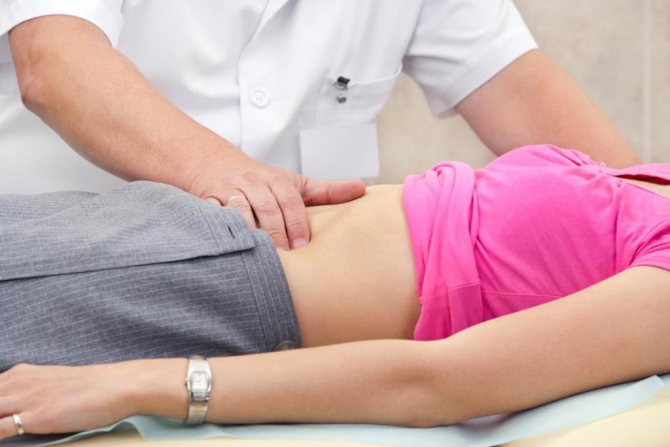
Особенности пальпации
При пальпации желчного пузыря применяют идентичные методики, как и при аналогичной процедуре печени. Существуют разные методики, позволяющие провести подобную процедуру. Некоторые из них даже не прописаны в специальных учебниках, но оказываются гораздо эффективнее. Одним из оригинальных способов пальпации является надавливание на точки тела, когда человек находится в положении сидя. В классической методике пациент должен находиться в момент процедуры в лежачем положении.
Простукивание канала желчного пузыря или иных его участков может проводиться по оригинальной методике. Пациент должен присесть на кушетку или жесткий стул. Далее он должен немного наклониться вперед. Руками нужно опираться о кушетку или стул. В этом положении мышцы живота будут расслаблены.
В ходе проведения пальпации врач наклоняет туловище пациента больше или меньше вперед. Также его просят выполнять определенные дыхательные упражнения. В это время врач надавливает на определенные точки на теле. В ходе дыхательных упражнений пациент выполняет движение животом. Врач находится спереди и справа от него. Левой рукой медицинский специалист удерживает за плечо пациента. Так он может периодически менять угол наклона туловища. Это позволяет добиться расслабления мышц живота.
Правая ладонь врача в момент подобного обследования находится сначала у правого наружного края прямой мышцы на животе. Она должна быть перпендикулярной передней брюшной стенке. В момент выдоха пациента врач погружает внутрь подреберья. Так он сможет добраться практически до самой задней его стенки.
После этого пациент делает медленный глубокий вдох. Печень в этот момент опускается на ладонь врача своим нижним краем. Этот орган можно хорошо ощупать в этот момент. Врач может оценить в этот момент эластичность ее тканей, чувствительность и общую характеристику нижнего края органа. В этот момент удается прощупать и желчный пузырь. Это позволяет выявить определенные патологии. При классическом способе пальпации нащупать желчный пузырь удается гораздо реже.
Признаки обострения
Если внешние или внутренние факторы негативно повлияют на холецистит, обострение проявляется стремительно
Главное, вовремя обратить внимание на симптомы и принять меры. При этом самостоятельное лечение и постановка диагноза могут существенно ухудшить состояние больного
Главные признаки и симптомы обострения холецистита – боль и диспепсические нарушения.
Боль
Основным признаком обострения заболевания является болевой синдром. Его интенсивность, локализация и длительность зависят от течения холецистита:
- Вид дискинезии желчевыводящих путей – отключение органа, слабая моторика, гипердинамика;
- осложнения воспаления желчного пузыря;
- сопутствующие заболевания ЖКТ.
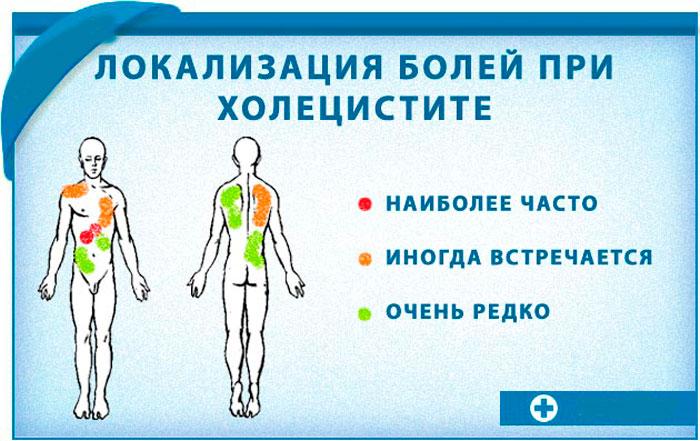
Боль сосредотачивается с правой стороны брюшной полости, под ребрами, часто иррадиирует под лопатку, в плечо. Она может быть постоянная, ноющего типа. Такие ощущения характерны для сниженной активности желчного пузыря.
Если моторика органа повышена или приступ был спровоцирован миграцией камня, признаком становится желчная колика. В этом случае обострение проявляется болью справа, сильной, схваткообразной, которая хорошо снимается грелкой или горячей водой. После приступов рвоты интенсивность болевых ощущений усиливается до мучительного спазма.
Осложнения заболевания до деструктивных форм усугубляют симптомы обострения холецистита. Колика приобретает опоясывающий характер, усиливается при движении (взмахи правой рукой, наклон туловища, приседание). Чувствуется сильный дискомфорт в области сердца, в плече, подреберье. По мере распространения воспаления боль становится жгучей, невыносимой.
Диарея
При остром холецистите расстройство желудочно-кишечного тракта – классический симптом. Жидкий стул, метеоризм, частые отрыжки чередуются с полной остановкой функции ЖКТ. Диарея и невозможность освободить кишечник приводят к обезвоживанию, интоксикации организма.

Тошнота
Реакция отравленного инфекционной желчью организма естественная – рвота и тошнота. Анаболия не приносит облегчения, наоборот, усугубляет болевой синдром. Рвотные массы темно-желтого цвета, с большим количеством слизи, имеют характерный запах желчи. Диспепсические расстройства необходимо стабилизировать в короткие сроки. В противном случае интоксикация может перейти в критическую стадию.
Температура
Вялотекущий воспалительный процесс в желчном пузыре влияет на общую температуру тела, повышая её до субфебрильных показателей в 37,1-37,3°С. При возникновении гнойных очагов клиническая картина холецистита включает в себя:
- лихорадочное состояние;
- повышение температуры в пределах 39-41°С;
- озноб;
- бредовое состояние;
- ломота в суставах;
- некоторое помутнение сознания.
Горечь в ротовой полости
Нарушенная циркуляция желчи проявляется характерным для холецистита признаком – ощущением горечи во рту. Чаще всего симптом возникает по утрам, когда организм только вступает в активную стадию метаболизма. Неприятный привкус проходит сразу после приема пищи.
Аллергия
Концентрация желчи в желудочно-кишечном тракте приводит к её накоплению в тканях внутренних органов и коже. Агрессивная жидкость, попадая в лимфатическую и кровеносную системы, вызывает аллергические реакции. Они проявляются высыпаниями красного цвета, жжением и зудом кожных покровов. Симптом косвенно указывает на тяжелую форму обострения и требует немедленной медицинской помощи.
Ухудшение общего состояния организма
На фоне обострения холецистита и угнетения иммунной системы в негативный процесс неизбежно втягивается ЦНС. Больной ощущает подавленное состояние, идентичное со стрессовым, раздражительность, нервозность. Часто наблюдаются бессонница и головные боли.
Классификация
На практике встречается несколько видов холецистита, заболевание разделяют с учетом морфологических признаков, типа клинической картины и степени воспаления.
По наличию конкрементов (камней) в полости желчного пузыря:
- Бескаменный – процессы камнеобразования отсутствуют, встречается у пациентов младше 30 лет.
- Калькулезный холецистит – с формированием твердых образований.
Образование камней в желчном пузыре может происходить на фоне изменений химического состава желчи. Такую патологию называют первичной. Если конкременты диагностируют после инфекции или воспаления, значит холецистит вторичный.
По длительности течения:
- Острый – патологический процесс прогрессирует менее 6 месяцев, проявляется на фоне ЖКБ.
- Хронический – имеет постепенное начало и продолжается более полугода.
Длительное течение патологии характеризуется чередованием ремиссий и обострений. Поэтому хронический холецистит делят на 4 формы заболевания:
- Редко рецидивирующий – приступ не повторяется чаще 1 раза в год.
- Часто рецидивирующий – обострение случается не менее 2 раз в 12 месяцев.
- Монотонный – острая симптоматика присутствует постоянно.
- Атипичный (маскировочный) – имеет нетипичные для холецистита признаки.
Если учитывать тяжесть поражения и характер экссудата, можно выделить катаральный тип, когда воспаление поражает верхний слой слизистой желчной стенки. Заселение патогенной микрофлорой приводит к образованию гноя. Такой хр. холецистит называется гнойным. При отсутствии лечения заболевание переходит во флегмонозную форму. Полное разрушение с образованием некротических участков сигнализирует о терминальной стадии заболевания – гангренозном холецистите.
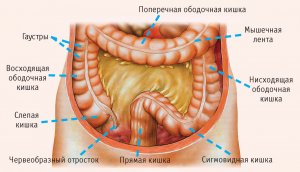
Анатомия желчного пузыря
По форме он напоминает удлиненный грушевидный мешочек. В зависимости от наполнения он может становиться цилиндрическим или круглым.
Вместе с желчными протоками он составляет билиарную систему.
Части желчного пузыря – тело, шейка и дно. Его дно выступает из-под печени спереди и может быть обследовано с помощью УЗИ. Тело расположено между дном и пузырным протоком, по которому желчь из ЖП поступает в общий желчный проток. Его узкая часть, переходящая в пузырный желчный проток, называется шейкой желчного пузыря. Посредством шейки через пузырный проток ЖП соединен с остальными частями желчных путей. Длина протока желчного пузыря – около 4 см.
В длину ЖП достигает 7–10 см, в диаметре в районе дна – 2–3 см. Объем его составляет всего 50 мл.
У него выделяют прилегающую к печени верхнюю стенку и обращенную к брюшной полости свободную нижнюю.
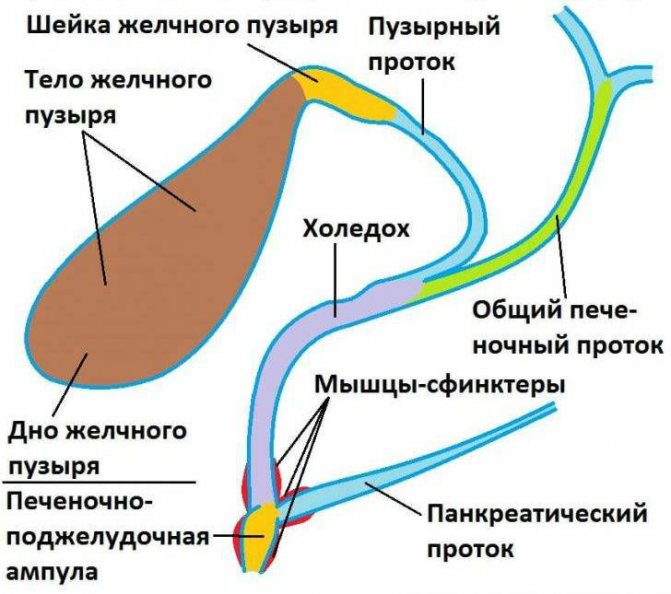
Анатомическое строение желчного пузыря на схеме
Стенка включает нескольких слоев:
- Внешний – серозная оболочка.
- Мышечный слой.
- Внутренний – эпителий.
- Слизистая оболочка.
Топография желчного пузыря:
- Голотопия. Подреберная область справа.
- Синтопия. Верхняя стенка ЖП плотно прилегает к висцеральной поверхности печени, где формируется ямка соответствующих размеров. Иногда пузырь кажется вмурованным в паренхиму. Нижняя стенка часто соприкасается с ободочной поперечной кишкой, реже с желудком и двенадцатиперстной. Дно при наполнении касается брюшной стенки.
- Скелетотопия: дно ЖП проецируется с правой стороны рядом с местом соединения хрящей правых IX и X ребер. По-другому проекцию можно найти на пересечении реберной дуги и линии, соединяющей пупок с вершиной правой подмышечной ямки.
Кровоснабжение органа происходит с помощью пузырной артерии – ветви печеночной правой артерии. Оттекат кровь от него по пузырной вене в правую ветвь вены воротной.
Желчные протоки представляют собой трубчатые полые органы, обеспечивающие поступление желчи из печени в двенадцатиперстную кишку. Печеночные протоки (правый и левый) сливаются и образуют общий печеночный проток, который сливается с пузырным. В результате формируется общий желчный проток, который открывается в просвет 12-перстной кишки.
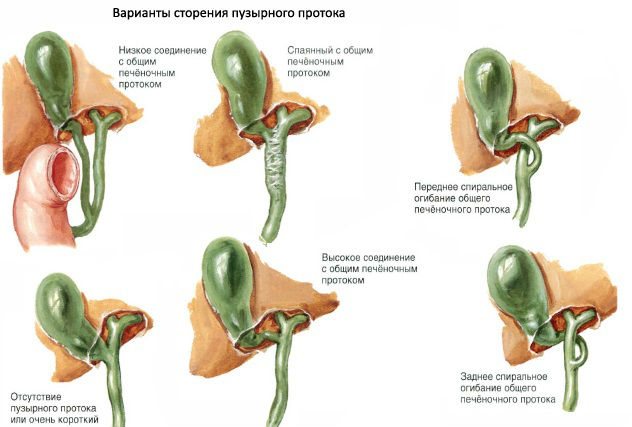
У пузырного протока может быть много вариантов строения
Причины болезни
Воспаление, как способ защиты организма от воздействия раздражителя, в желчном пузыре возникает по следующим причинам:
- застой желчи продолжительностью более 5 суток;
- возбудители инфекций;
- локальное ухудшение кровообращения.
Патогенные микробы проникают в просвет желчевыводящих протоков и печени с кровью и лимфой из ближних и дальних очагов инфекции. Причиной инфицирования может стать гайморит, отит, пародонтит, кариозные зубы, фурункулы, инфекции мочевыводящей системы и половых органов.
К факторам, провоцирующим несвоевременную эвакуацию желчного секрета, относится:
- желчекаменная болезнь;
- дискинезия желчного пузыря и протоков;
- опухоли, перекрывающие просвет сосудов;
- нарушение функций сфинктеров билиарного тракта;
- дефекты развития желчного пузыря – перегиб, удвоение, деформация, многокамерность полости пузыря.
Появлению воспалительного процесса способствует сахарный диабет, болезнь Крона, целиакия, язва желудка и 12-перстной кишки. Ферментативный холецистит развивается при забросе панкреатического секрета в желчные протоки (при панкреатобилиарном рефлюксе). Это разновидность острой формы заболевания. Другими причинами внезапного холецистита являются:
- миграция камней в протоки с последующей закупоркой просвета;
- повреждение слизистого слоя острыми краями конкрементов;
- инфицирование желчи;
- затекание ферментов поджелудочной железы в полость пузыря.
Хронический холецистит провоцирует длительный холестаз и возникшие на его фоне обменные нарушения. По наблюдениям специалистов холециститом чаще болеют люди старше 50 лет. Причем львиная доля пациентов приходится на женщин, у которых было несколько беременностей.
В группе риска:
- люди, имеющие пристрастие к алкогольным напиткам;
- любители жирной пищи, склонные к перееданию, хотя голодание и строгие ограничения не менее вредны для системы пищеварения;
- женщины в период гормональной перестройки организма – в период менопаузы, во время беременности, при приеме противозачаточных средств;
- больные ожирением;
- риск заболеть увеличивается, если в роду были случаи развития холецистита;
- отсутствие активной физической активности;
- аллергия и аутоиммунные нарушения.
Возникновение хронического холецистита могут спровоцировать паразитарные инвазии, дисбаланс компонентов желчи, а также нарушение липидного обмена.
Показания к процедуре, возможные противопоказания
Учитывая, что холецистография непосредственно использует свойства рентгеновских лучей, а для получения снимка пациенту обязательно вводится контрастный препарат, для назначения такого обследования должны быть объективные причины – показания к проведению.
Среди таких показаний необходимость подтвердить один из возможных диагнозов:
- подозрение наличия холецистита;
- опухолевые заболевания органа;
- дискинезию;
- камни в протоках или жёлчном пузыре.
Также диагностика может назначаться при наличии у пациента некоторых симптомов:
- болей в правом подреберье;
- горечи во рту;
- отрыжки, тошноты, рвоты, тяжести в правом боку, особенно после приёма пищи;
- обесцвечивания кала, сопровождающегося значительным потемнением мочи.
Что касается запретов к назначению диагностики, они связаны, в основном, с введением контраста в организм. Противопоказания могут быть абсолютными или относительными. Первые делают осуществление процедуры полностью невозможным из-за уровня риска для обследуемого. Холецистография противопоказана больным с:
- печёночной недостаточностью;
- аллергией на контрастные препараты;
- сердечно-сосудистой недостаточностью;
- острыми воспалительными заболеваниями печени.
Относительные противопоказания требуют решения лечащего врача в каждом конкретном случае – если необходимость диагностики и польза от неё превышают потенциальный вред, доктор может назначать холецистографию под свою ответственность.
Относительными противопоказаниями являются:
- острый холангит;
- цирроз печени
- беременность, кормление грудью;
- желтуха.
Разновидности холецистита и сопутствующие им симптомы
Существует несколько типов заболевания, которые сопровождаются немного разными признаками воспаления желчного пузыря у мужчин.
Острая форма
Обострение холецистита проявляется резко вследствие возникновения нарушений в работе желчного пузыря, долгого периода образования болезни, развития осложнения на фоне другой патологии или индивидуальных особенностей организма.

Острый холецистит сопровождается выраженными клиническими симптомами, а именно:
- резкой болезненностью справа под ребрами, проявляющейся приступами;
- сильной рвотой;
- тошнотой;
- расстройством стула.
Если обострение возникло при легкой форме холецистита, облегчение наступает уже в течение недели, и заболевание переходит в стадию ремиссии. Если же присутствует тяжелый тип холецистита, особенно сопровождающийся инфекционным поражением, тогда высок риск смерти пациента.
Гнойный вид
Это опасная форма холецистита, способная привести к летальному исходу, если своевременно не начать лечение или допустить ошибки в назначении тактики терапии.
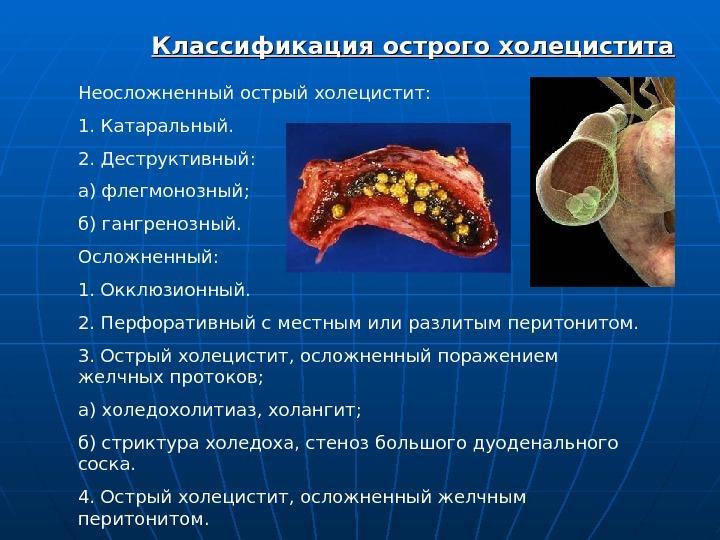
Симптомы следующие:
- болевой синдром в районе желудка, который усугубляется, когда человек интенсивно дышит, кашляет, меняет положение тела;
- газообразование, небольшое ощущение вздутия живота;
- существенное повышение температуры тела;
- тошнота;
- рвотные позывы.
Подобные проявления должны стать серьезным поводом для визита к доктору.
Ангренозный тип
Данная разновидность острого холецистита характеризуется тем, что в пораженном органе начинается процесс отмирания нервных клеток. Это влечет существенное ухудшение самочувствия пациента, он становится раздражительным, нервным.
Омертвевшие клетки вызывают интоксикацию организма. У человека начинает болеть под ребрами, усиливается биение сердца, учащается дыхание, наблюдается сухость в ротовой полости и вздутие живота. При осмотре доктор может обнаружить, что мышечные ткани брюшины напряжены.

Катаральная форма
Это самая безопасная форма острого холецистита изо всех существующих, протекает без осложнений. Но все же сопровождается рядом неприятных симптомов:
- болезненными ощущениями в правом подреберье и в районе живота, которые могут отдавать в правую лопатку, поясничный, шейный отделы;
- рвотные позывы;
- учащенное сердцебиение;
- небольшое повышение температуры;
- обильное слюноотделение;
- беловатый налет на поверхности языка.

Врач при осмотре пальпирует пораженные участки тела. Во время этой процедуры выявляется боль при нажатии на область живота.
Хроническая форма
Хронический холецистит не отличается выраженностью. У пациента возможно появление ноющей боли в зоне правого подреберья, которая отдает в область груди, спины. Болевой синдром при хронической форме возникает, когда человек нарушает лечебный процесс, делает резкие движения, подвергается стрессу.

Помимо боли, наблюдаются возникновение таких признаков холецистита у мужчин:
- небольшое увеличение температуры тела;
- общая слабость во всем теле;
- ощущение тяжести в районе живота;
- отрыжка;
- горький привкус во рту;
- повышенное газообразование;
- расстройство стула;
- тошнота.
Во время осмотра специалист оценивает изменения кожных покровов и слизистых оболочек, а именно появление желтушности. При хроническом холецистите доктор нередко обнаруживает напряжение брюшных мышц.
Причины появления и развития холецистита
Основной причиной появления холецистита является плохой отток желчи из полости желчного пузыря. Этот процесс застоя приводит к появлению и развитию камней на стенках пузыря, что в свою очередь еще больше препятствует оттоку желчи, а иногда приводит и к полной закупорке желчных протоков. Существует несколько основных причин плохого оттока желчи:
- Патогенное изменение микрофлоры желчного пузыря или протоков
- Воспалительный процесс
- Беременность
- Неправильное питание
- Малоподвижный образ жизни
- Наследственная предрасположенность
Изменение микрофлоры желчного пузыря происходит часто из-за попадания в эту область патогенных микроорганизмов, которые вследствие активного размножения, приводят к закупорке протоков и началу воспалительного процесса. Часто причиной избыточного распространения микроорганизмов и их попадания в желчный пузырь является ослабление иммунитета.
Воспалительные процессы в самом желчном пузыре или соседних органах приводят к изменению естественного равновесия биохимических показателей и опухолям. Отсутствие адекватной реакции приводит к нарушению обменных процессов, в частности к плохому оттоку желчи, а, следовательно, к холециститу.
Еще одним фактором, провоцирующим развитие холецистита, является беременность. Особенно опасным в этом отношении является вторая половина беременности, так как в этот период в женском организме начинается гормональная перестройка, вызванная естественными процессами подготовки к родам. Изменившийся гормональный фон способен оказать влияние на многие системы и органы женского организма, например на мышцы. Тонус гладкой мускулатуры ослабляется в частности под влиянием гормона прогестерона, выработка которого в период беременности заметно усиливается. Помимо выполнения основной функции – расслабление мышц и раскрытие матки – гормон, по пути, изменяет нормальную работу некоторых других органов, например, желчного пузыря. Отток желчи ослабляется по причине общего снижения тонуса мышц. Холецистит при беременности – довольно распространенное явление особенно среди старшего возраста.
Нерегулярное и неправильное питание также играет значительную роль в развитии холецистита. Жирная, маринованная и жареная пища, содержащая большое количество жирных кислот и холестерина, при постоянном употреблении способна сильно изменить химический состав различных биохимических сред организма. Это провоцирует образование холестериновых отложений и камней, то есть приводит к калькулезному холециститу. Сбалансированное же питание способствует нормализации обменных процессов и выведению отложений из желчного пузыря.
Как следствие неправильного питания существует еще одна опасность – ожирение. По мнению врачей, лишний вес является настоящей эпидемией современного общества. Жировые отложения негативно сказываются на всех органах и системах человеческого организма, вызывая различные заболевания, которые при нормальном весе никогда бы не потревожили человека. Одно из таких заболеваний – холецистит.
Малоподвижный образ жизни также играет весьма заметную роль в развитии холецистита. Разумеется, гиподинамия сильно влияет на торможение многих естественных процессов в организме. Образование желудочного, панкреатического сока, отток желчи и так далее, все это имеет важнейшее влияние в нормальной и здоровой жизнедеятельности человека. Ослабление подвижности приводит к плохому стимулированию этих процессов, что является своего рода приспособленческим ответом организма на изменившиеся обстоятельства. Если ничего в образе жизни не менять, то это может привести к печальным последствиям.
Многие люди страдают от холецистита вследствие наследственной предрасположенности. Возможно, этим заболеванием болел кто-нибудь из родителей. Возможно, характер течения болезни имел более хронические черты, что на генном уровне передалось следующему поколению. Некоторые гормональные перестройки, обусловленные наследственностью, ведут к изначально неправильному усвоению организмом различных веществ. Так, например, не большое присутствие холестерина в крови является абсолютно нормальным и естественным. Однако в организме, предрасположенном к холециститу, данное вещество начинает практически сразу образовывать на стенках желчного пузыря конкременты, приводя к желчекаменной болезни. Единственным выходом в такой ситуации для человека остается строгое соблюдение специально подобранной диеты, сводящей на нет негативное влияние холестерина.
Холецистит: питание, диета и профилактика
Правильно подобранная диета при холецистите уменьшает раздражение желчного пузыря. Предусмотрено шестиразовое дробное питание маленькими порциями. При обострении холецистита питание должно отвечать следующим требованиям.
Первые два дня голодание — разрешается употребление некрепкого несладкого чая, рисового отвара (жидкость принимается маленькими порциями). На третий день – разрешено введение в рацион овощных супов, жидких немолочных каш, киселей из некислых ягод (при условии, если болевые ощущения стихают).
На пятый день можно обогатить рацион отварным мясом, нежирной рыбой, молочной продукцией. На седьмой день разрешается заправлять еду растительным или сливочным маслом.
Меню обогащают: сладкими фруктами, картофелем, тушеной цветной капустой, печеными яблоками, отварными яйцами.
Больным запрещено употребление: жирных, жареных, острых, копченых, соленых яств, полуфабрикатов, фаст-фуда, газировок, спиртных напитков, сдобы, орехов, какао, шоколада, сырых овощей, фруктов, маринадов.
Как не заболеть холециститом
Болезнь легче упредить, чем излечить
Поэтому следует уделять внимание профилактическим мероприятиям, позволяющим избежать проявлений холецистита. Внимательно относитесь к питанию — употребляйте в пищу свежие полезные продукты, исключите чрезмерно жирные, острые, копченые и соленые блюда
Ешьте не менее пяти раз в день небольшими порциями в фиксированное время (такой простой прием позволит правильно работать всем органам желудочно-кишечного тракта, а значит упредит возможность сбоя).
Ежедневно не менее получаса в день уделяйте физической нагрузке (выполняйте зарядку, состоящую из 7-10 упражнений). Следите за массой тела (лишние килограммы не приносят пользы).
Применение агрессивных диет и чрезмерных физических нагрузок спровоцируют имеющийся недуг или приведут к его первичному проявлению. Худеть лучше постепенно, теряя еженедельно 500-700 грамм.
Болезнь носит серьезный характер, и если не распознать ее и не начать лечить холецистит вовремя, это может усугубить ситуацию – привести к осложнениям, хроническим формам, инвалидности.
Заключение
Из статьи вы узнали о симптомах и лечении заболевания холецистит у взрослых людей. Мы подробно рассмотрели следующие моменты:
- что такое холецистит и почему он возникает;
- какие болезни и состояния организма провоцируют заболевание пищеварительной системы;
- какие существуют медицинские способы и методы определения холецистита;
- какими медикаментозными и народными способами лечат заболевание;
- к каким осложнениям приводит холецистит.
P.S. Нет неизлечимых болезней, есть неизлечимые люди — те, кто ненавидит живых существ, неблагодарные, подавленные духом, исчерпавшие срок жизни. Что думаете про это утверждение тибетских монахов?
Существует причинно-следственная связь между мыслями человека и его болезнями? Может ли обида спровоцировать появление в желчном пузыре песочка, который потом превратится в булыжник? Или это миф? Сможете развенчать его.