Показания, противопоказания, обследования для проведения спондилодеза поясничного отдела позвоночника
Содержание:
- Зачем нужно сращивать позвонки
- Показания к операции
- Возможные риски и последствия операции
- Техники спондилодеза
- Этапы процедуры
- Спондилодез поясничного отдела позвоночника
- Показания
- Классическая методика проведения спондилодеза
- Техника проведения TLIF
- Факторы, провоцирующие развитие
- Лечение спондилеза
- Для чего это нужно
- Исследования перед операцией и подготовка к ней
- Основные постоперационные осложнения
- Показания и противопоказания
Зачем нужно сращивать позвонки
Поясничный остеохондроз является частой причиной нахождения на больничных листах или инвалидности. Ущемление нервов приводит к сильному болевому синдрому и выраженным негативным последствиям:
- параличам и парезам;
- нарушению чувствительности тканей нижней половины тела;
- тазовым расстройствам.
Последние – самые суровые осложнения остеохондроза этого отдела, они трудно поддаются лечению, требуют ухода за пациентом и осложняют его пребывание в обществе. Остеохондроз является самостоятельным заболеванием с собственным кодом по МКБ.
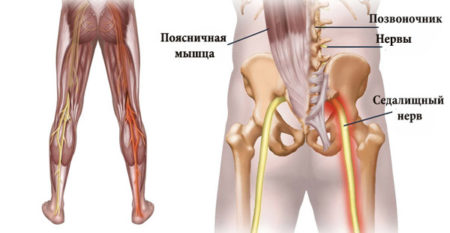
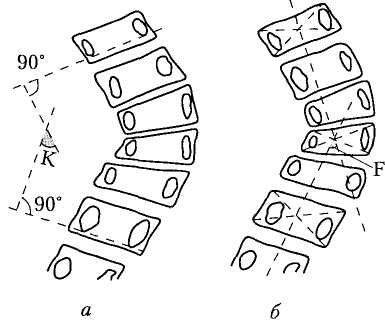
Защемления могут носить постоянный характер или провоцироваться движениями в пояснице. Поэтому измененные позвонки склонны к неправильной взаимной пространственной конфигурации. Спондилодез поясничных тел способствует профилактике ущемления нервных корешков.
Внимание! Терапевтическое лечение данной патологии часто не приносит эффекта, имеет симптоматический характер. Нужно быть готовым к возможной операции

Излечение обеспечит только операция по фиксации позвонков относительно друг друга с исключением взаимных смещений – артродез. Это даст возможность обеспечивать и поддерживать постоянный размер отверстий для спинномозговых нервов, что исключит их защемление. Таким эффектом обладает операция спондилодез поясничного отдела позвоночника. Она может проводиться также в шейном отделе.
Показания к операции
Транспедикулярная фиксация (сокращенно называется ТПФ) представляет собой современный способ лечения сложных повреждений позвоночника. Операция позволяет зафиксировать позвонки в нужном положении, и тем самым исключить их смещение или другие серьезные последствия. Данный тип манипуляции используется как в шейном, так и в грудном, поясничном отделе. Назначается, только при наличии показаний и отсутствии альтернативных способов лечения.
Основными показаниями для проведения выделяют:
- Спондилолистез (выпадение одного или сразу нескольких костных элементов).
- Сильные травмы или переломы позвоночника.
- Сужение просвета позвоночного канала.
- Классические и компрессионные травматические переломы, вывихи.
- Избыточная подвижность позвоночного столба, нестабильность.
- Дегенеративные или дистрофические процессы в позвоночнике, представляющие угрозу жизни и здоровью человека.
- Сколиоз 3-4 стадии, необратимые патологические изменения в позвоночнике.
- Псевдоартроз.
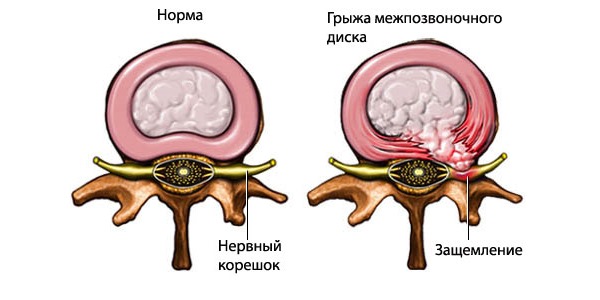
- Разрушение межпозвоночных дисков.
- Защемление нервных окончаний.
Методика относительно молодая, хотя и была разработана еще в 50-60 годах. Она постоянно совершенствуется, что минимизирует вероятность послеоперационных осложнений после установки фиксаторов. Проводится она только после того, как другие способы лечения не дали нужного результата.
Возможные риски и последствия операции
К счастью, при хирургическом спондилодезе осложнения возникают крайне редко. Но, как и любая другая операция, это хирургическое вмешательство может вызвать послеоперационные осложнения:
- Кровотечение.
- Гематомы.
- Инфицирование раневой поверхности.
- Тромбоз.
- Аллергическую реакцию на лекарственные препараты.
- Частичное срастание или несрастание костей позвоночника.
- Повреждение корешков нервов, что, в свою очередь, приведет к появлению сильных болей, параличам, покалыванию, онемению участков тела.
- Нарушение функций кишечника и мочевого пузыря.
Факторами, которые значительно увеличивают риск возникновения послеоперационных осложнений, являются курение пациента, ожирение и несбалансированное питание, наличие других заболеваний, возраст пациента.
Техники спондилодеза
Межтеловой спондилодез предполагает установку импланта непосредственно между телами позвонков. В медицинской литературе такой тип встречается под названием PLIF. Эта методика распространяется все шире благодаря появлению новых фиксаторов (титановых кейджей). Они позволяют добиться стабильного сращивания и отлично комбинируются с костной тканью позвонков.
Передний межтеловой спондилодез
Это операция, при которой доступ осуществляется спереди, внебрюшинно или через брюшную полость. Такая операция проводится обычно на поясничном отделе. Сторону и место разреза выбирает хирург, учитывая характер повреждений, опыт предыдущих операций и пр. Предпочтение обычно отдается переднебоковому разрезу без вскрытия брюшины.
Врач производит разрез и смещает внутренние органы (мочеточники, сосуды), чтобы исключить риск их повреждения. Получив доступ к позвонкам, хирург удаляет межпозвонковый диск и хрящевые ткани, производит декортикацию (зачистку наружного слоя) кости.
Далее в межпозвонковое пространство помещается подготовленный трансплантат нужного размера, выкроенный из куска подвздошной или берцовой кости пациента. Собственная кость пациента – лучший материал для трасплантации.
При ее использовании успешное сращение наблюдается в 96% случаев. Но подготовка такого трансплантата – дополнительная травма для пациента. Поэтому, иногда используется пересадка от донора (аллотрансплантация).
При переднем брюшном спондилодезе практически всегда наблюдается надежное сращивание. Этот тип вмешательства незаменим для удаления осколков кости, коррекции некоторых случаев сколиоза и дегенеративных изменений. Но у этого метода есть и недостатки:
- Длительная реабилитация, возможность появления послеоперационных грыж;
- Сама операция занимает много времени и есть риск травмирования подвздошных сосудов и других органов.

Задний межтеловой спондилодез
Этот тип операции с доступом со спины поводится гораздо чаще, чем передний спондилодез. В международной медицинской литературе задний межтеловой спондилодез обозначается как PLIF. Он делается в грудном и брюшном отделе позвоночника.
Хирург рассекает кожу и фасции вдоль остистых отростков позвонков, раздвигает мышцы для обнажения позвоночно-двигательного сегмента. Длина разреза – на один позвонок выше и ниже оперируемой пары.
Затем под микроскопом производится ламинэктомия (удаление дужки позвонка), чтобы освободить от давления корешки нервов и спинномозговой канал. После этого врач получает доступ к позвонкам, удаляет диск между ними с помощью микрохирургических инструментов.
Затем с помощью хирургической фрезы в теле позвонков подготавливается паз для установки импланта. Вместо него при данном типе операции может использоваться кейдж: полая титановая трубка с несколькими отверстиями, содержащая внутри костную ткань для сращивания. Метод PLIF предполагает установку пары кейджей с двух сторон.
Трансфораминальный спондилодез
Это передовой метод выполнения операции, в мировой хирургической практике носящий название TLIF. При нем разрез выполняется на спине, с определенным смещением от средней линии. Трепанационное отверстие необходимо минимального размера.
Доступ к позвонку хирург получает под рентгенологическим контролем. В пространство между позвонками помещается только один кейдж под углом к позвоночному столбу.
Такой метод малотравматичен и дает отличные результаты сращивания.
Этапы процедуры
В качестве этапов процедуры ТФП можно выделить следующие:
- Планирование операции;
- Подготовка;
- Непосредственно хирургическое вмешательство с монтированием конструкции;
- Послеоперационный период и реабилитация.
При планировании подбирается диаметр и длина винтов, а также наиболее оптимальный вариант конструкции. Определяют этот выбор индивидуальные анатомические особенности конкретного больного. На этом этапе нужно исключить возможность повреждения сосудов и нервных окончаний.
Фиксируются обычно один либо два сегмента. Устанавливается при этом от 4 до 6 винтов. В некоторых случаях необходимо укрепление всех поясничных позвонков. При фиксации только одного сегмента необходимо просто подобрать размер стержней.
Если же зафиксировать нужно несколько сегментов, то задача несколько усложняется. Вначале создается проволочный шаблон, который в точности повторяет все изгибы нуждающегося в фиксации отдела позвоночника пациента.
Затем под этот шаблон подгоняются стержни. В самом конце монтируется поперечный стабилизатор, который предотвращает любые смещения в дальнейшем. При фиксации зоны, охватывающей более одного сегмента, винт должен быть установлен в каждый позвонок. Иначе возникнет вероятность перегрузки, что может привести к поломке винтов.
При самой операции и установке конструкции пациент располагается на столе определенным образом. Он укладывается животом на особые опоры и валики, чтобы исключить давление на органы брюшной и грудной полости.
Позвоночник при проведении процедуры должен быть либо в нейтральном либо в разогнутом положении.
Большое значение при операции придается вопросу – на какую глубину следует вводить винты. В большинстве случаев глубина не превышает 80%, что является границей кортикального слоя.
Еще недавно ТФП была довольно серьезной и сложной операцией. Помимо значительных разрезов кожи нужно было еще проводить отделение мышц от костей. Операция была довольно травматичной, со значительной кровопотерей. Вдобавок, продолжалась операция очень долго, как и период реабилитации. С появлением новой системы ранорасширителей операция стала намного менее инвазивной и с минимальной кровопотерей.
Если транспедикулярная фиксация позвоночника прошла успешно, то больной может принимать вертикальное положение уже через несколько дней после операции. Он может ходить и даже покинуть стационар. Вот только придется определенное время поносить корсет. Через месяц пациент может полностью себя обслуживать и возвращается к обычной жизни. А в течение года кости полностью срастаются.
Спондилодез поясничного отдела позвоночника
При выполнении хирургических вмешательств на поясничном отделе хирурги стараются выбирать задний доступ. Как мы уже сказали, он менее травматичен и гораздо реже приводит к развитию осложнений. Передний доступ используют только при лечении оскольчатых переломов. В редких случаях его применяют в сложных клинических ситуациях.
Таблица 1. Виды поясничного спондилодеза.
| Особенности | Преимущества, недостатки | |
| Передний межтеловой, ALIF | Во время операции хирург получает удобный доступ к телам позвонков и МПД. Он свободно удаляет диск и выполняет декомпрессию. Затем он устанавливает кейдж, способствующий быстрому сращению тел позвонков. При необходимости специалист использует дополнительные фиксирующие конструкции. | Метод позволяет избежать дислокации нервных пучков, что сопряжено с высоким риском их повреждения.Тем не менее при ALIF врач вынужден смещать кровеносные сосуды, что может привести к кровотечению. |
| Задний межтеловой, PLIF | Врач выполняет двухстороннюю интерламинэктомию и радикальную дискэктомию. После этого он имплантирует кейджи по обе стороны от позвонка.В некоторых случаях хирурги используют расширяющиеся имплантаты. Поскольку они имеют меньший диаметр, для их установки достаточно медиальной двусторонней фасетэктомии и удаления студенистого ядра. После внедрения кейджи развинчивают до нужных размеров специальным ключом. | PLIF дает возможность выполнить циркулярный спондилодез за одно хирургическое вмешательство.Чтобы получить доступ к межтеловому пространству, врач вынужден отодвигать нервные корешки. Во время тракций он рискует повредить их. В последующем это может привести к парезам, параличам, дисфункции тазовых органов и т.д. |
| Трансфораминальный межтеловой, TLIF | Наиболее современный и малотравматичный метод, обладающий массой преимуществ. Во время операции хирург выполняет дискэктомию и спондилодез с одной стороны – максимального стеноза. | TLIF позволяет избежать разрушения задний опорных структур позвоночника. Метод дает возможность выполнить хирургическое вмешательство даже на фоне выраженного рубцового процесса. |
Показания
Спондилодез поясничного отдела и других отделов позвоночника чаще всего проводится при наличии таких заболеваний и патологических состояний, как:
- Сужение спинномозгового канала (стеноз).
- Спондилолистез.
- Патологический размер позвонка.
- Травма позвоночника.
- Ослабление позвоночника в результате инфекционного поражения или опухоли.
- Сколиоз.
Также в индивидуальном случае могут быть рассмотрены и другие показания для проведения этого вида оперативного вмешательства.
Однако нужно помнить, что операция проводится только тогда, когда все методы консервативного лечения уже были опробованы, но ни один из них не принёс нужного результата. К основным консервативным методам можно отнести массаж, длительный отдых, приём лекарственных препаратов – миорелаксантов, обезболивающих средств, физиотерапию, инъекции медикаментов в область поражённого позвонка, которые помогают снять отёк и уменьшить болевые ощущения.
Для того, чтобы понять, нужна ли человеку эта операция, обязательно делается рентгенологическое исследование, КТ или МРТ и уже после получения результата решается вопрос о дальнейшей тактике ведения пациента.
Классическая методика проведения спондилодеза
Подготовка к операции:
При подготовке к операции выполняют комплексное медицинское обследование пациента. Для определения степени травмы или патологического процесса на позвоночнике и, соответственно, для выбора тактики предстоящей операции выполняют:
- Рентгенографию позвоночника.
- Компьютерную томографию (КТ) — для получения трехмерной модели участка позвоночника пациента.
- Магнитно-резонансную томографию (МРТ).
- Электронейрофизиологическое исследование.
Выполнение хирургического спондилодеза:
Длительность операции обычно составляет несколько часов, но в сложных случаях длительность операции может быть больше.
После выполнения разреза в области патологического процесса (передний или задний доступ) врач раздвигает мышцы, освобождая зону для операции. После удаления межпозвонкового диска кости соседних позвонков соединяются напрямую, либо:
1. Устанавливаются костные трансплантаты.
2. Между позвонками устанавливается специальный металлический имплантат, заполненный материалом из кости.
Чтобы на весь период сращивания зафиксировать кости позвоночника, применяются металлоконструкции. На операционную рану накладываются швы или скрепки.
Техника проведения TLIF
Пациент находится в положении лежа на животе с согнутыми в коленных суставах ногами, чтобы в поясничном отделе позвоночника был четкий лордоз. Операция проводится под рентгенологическим контролем с транспедикулярным введением рентгеноконтрастных маркеров к телу позвонка.
Первый этап. Врач выполняет разрез длиной 2,5 см латерально на расстоянии 4-5 см от средней линии спины. На противоположной стороне делается зеркальный разрез для введения транспедикулярных шурупов. К таким шурупам может быть прикреплен дистрактор, с его помощью можно увеличить доступ к межтеловому пространству. Также этот разрез можно использовать для проведения прямой декомпрессии корешков или дистракции задних элементов.
Второй этап. Врач проводит удаление при помощи кусачек Керрисона нижнего суставного отростка и верхней части верхнего. Так же проводится удаление верхней части нижней дуги и межсуставной части дуги, а верхняя дуга остается не поврежденной. Доступ к межтеловому пространству достигается при удалении латеральной части желтой связки, а также это дает возможность увидеть расположение пересекающих и выходящих корешков. Все корешки и вены смещаются в сторону и фиксируются при помощи шпателя.
Третий этап. Врач производит иссечение фиброзного кольца скальпелем. Затем выполняется дистракция для защиты выходящего корешка, улучшения доступа к межтеловому пространству и возможности лучшего обзора фиброзного кольца. После иссекают остатки фиброзного кольца, удаляют остеофиты и хрящевые замыкательные пластины. Дисковой просвет промывается антисептическим раствором.
Четвертый этап. Врач при помощи измерителя или имитатора кейджа проводит определение необходимой высоты импланта. Имплант размещается строго посредине тела позвонка. Затем проводится транспедикулярная фиксация, посредством установления штанги на транспедикулярные шурупы и сбора всей системы. В ране устанавливается дренаж, затем ее послойно зашивают. Вставать пациенту разрешается на вторые сутки после проведения TLIF.
Преимущество трансфораминального межтелового спондилодеза
Преимущество трансфораминального межтелового спондилодеза перед другими видами спондилодеза:
- минимальная травматизация мягких тканей;
- малоинвазивность метода (т.к. делаются небольшие разрезы);
- малая кровопотеря при проведении процедуры;
- продолжительность операции составляет около 4 часов;
- снижен уровень послеоперационных болей;
- короткий восстановительный период;
- низкий риск развития послеоперационных осложнений;
- положительная динамика наступает в первые же дни после операции.
Эффективность метода TLIF
У большинства прооперированных пациентов через 6-12 месяцев происходит образование межтелового блока, что и являлось основной целью вмешательства.
Устойчивый положительный результат отмечается у пациентов уже через 1,5 – 2 месяца и сохраняется даже через 47 месяцев после проведения операции (согласно результатам исследования Beaumont, опубликованным в журнале «Вопросы о позвоночнике» в феврале 2014 г).
Ссылки по теме
- Спондилез
- Спондилоартрит
- Спондилолистез
- Анкилозирующий спондилоартрит
Также стоит почитать:
Последние темы в форуме:
Новые технологии
Операция L5-S1 — личные истории с результатами
Операция L4-L5- личные истории с результатами
Спондилолистез L5 2ст
Парез стопы, атрофия мышц после удаления грыжи
Парез стопы, атрофия мышц после удаления грыжи
Вопрос к нейрохирургу об облучении во время операции 3-х час
Грыжа L4-L5 14*14мм, рекомендуют операцию
Дискэктомия (видео)
Последние новости:
Причины головокружения? Как не пропустить серьезные проблемы со здоровьем?
Бурсит и остеоартрит: сходства и различия
Ревматоидный артрит и расстройства тромбоцитов
Ортопедические проблемы во время беременности
Что усиливает боль при артрите
Связь между менопаузой и депрессией
Какая диета может помочь при ревматоидном артрите
Реклама:
Медицинские центры, врачи
- Митрофанов888
- Невропатолог
- «Солнечный» Санаторий, Кисловодск
- Северо-Кавказский ФО
Опросы, голосования
Факторы, провоцирующие развитие
До конца причины возникновения спондилолистеза так и не ясны. Но большинство специалистов склоняется к тому, что заболевание развивается на фоне следующих факторов:
- наличие врожденных аномалий развития;
- предрасположенность, вызванная наследственными факторами;
-
слабость мышечного корсета спины и связок;
- возрастные изменения позвоночника;
- наличие новообразований;
- травмы различного происхождения;
- чрезмерная нагрузка на позвоночник вследствие поднятия тяжестей.
 Беременность — один из провоцирующих факторов
Беременность — один из провоцирующих факторов
В группу риска по этому заболеванию входят люди, имеющие трудовую деятельность, связанную с длительным стоянием или малой подвижностью, а также связанную с сильной нагрузкой на поясницу. Беречь спину нужно и тем, кто уже страдает такими заболеваниями как грыжи позвоночника или протрузии, имеет проблемы с обменом веществ, в том числе авитаминозы. В группе риска и люди с сахарным диабетом, заболеваниями щитовидной железы.
Подушки и кресла для мам
Лечение спондилеза
Существует большое количество нехирургических (консервативных) методов лечения дегенеративного спондилолистеза, о которых мы поговорим ниже.
1. Изменение уровня физической активности
В целом, изменение уровня физической активности подразумевает:
- короткий период покоя (к примеру, один или два дня постельного режима или отдыха в кресле с наклоненной спинкой);
- избегание длительного пребывания в положении стоя;
- избегание активных видов спорта, связанных с вертикальной нагрузкой на позвоночник (бег, прыжки) и замена этих видов спорта на специальную гимнастику и плавание;
- избегание видов физической активности, включающих наклон корпуса назад.
Если изменение привычной активности значительно снижает боль и другие симптомы, испытываемые пациентом, значит, можно считать это приемлемым способом справляться с проблемой на длительной основе. В этом случае необходимо ежедневное выполнение специальной гимнастики для позвоночника. При таком подходе также помогают простые методы борьбы с болью, такие как прикладывание к больному месту пузыря со льдом или грелки.
Для пациентов, которые хотят быть более активными, хорошим вариантом могут быть занятия на велотренажере, поскольку положение сидя для людей с дегенеративным спондилолистезом, как правило, более комфортно. Другим вариантом может быть упражнения в воде (теплом бассейне), поскольку вода оказывает достаточную поддержку и позволяет пациенту заниматься с наклоненным вперед телом.
Многим пациентам также помогает лечебная гимнастика, которая подразумевает медленные и плавные движения на укрепление и растягивание мышц под контролем лечащего врача. Лечебная гимнастика помогает улучшить подвижность и гибкость, что, в свою очередь, может облегчить боль, а также дать пациенту возможность вести привычный образ жизни.
2. Распространенные консервативные методы
К распространенным консервативным методам лечения дегенеративного спондилолистеза, кроме прочих, можно отнести:
- безнагрузочное вытяжение позвоночника (за счет увеличения расстояния между позвонками позволяет частично восстановить питание межпозвонковых дисков и снизить скорость дегенеративных процессов в позвоночнике);
- медицинский массаж (способствует расслаблению напряженных мышц спины и ног, снимает мышечные спазмы);
- гирудотерапия (уменьшает воспаление тканей вокруг защемленного нервного корешка и, как следствие, снижает выраженность боли).
3. Хирургическое вмешательство
Операции при дегенеративном спондилолистезе редко бывают необходимы, поскольку большинство пациентов справляются со своими симптомами с помощью консервативных методов. Вопрос о хирургическом вмешательстве может рассматриваться в случае, если боль сильно ограничивает повседневную активность пациента и становится причиной частичной или полной утраты трудоспособности. Кроме того, операции назначаются в обязательном порядке тем пациентам, у которых наблюдаются нарастающие симптомы неврологического дефицита.
Целями хирургического лечения дегенеративного спондилолистеза являются восстановление поврежденного сегмента позвоночника для снижения давления на нерв, а также обеспечение стабильности поврежденного сегмента.
Оперативное лечение чревато осложнениями и должно применяться только в том случае, если оно является лучшим выбором из двух негативных вариантов.
Для чего это нужно
Спондилодез позвоночника проводится для создания стабильности сегментов позвонков (они состоят из двух смежных позвонков). Потребность в проведении такой операции возникает в том случае, если формируется нестабильность позвоночника и значительный болевой синдром, такое проявление характерно для остеохондроза.
В большинстве случаев операция комбинируется с другими манипуляциями. Например, при тяжелом спондилоартрозе врач осуществляет дополнительно фасетэктомию, если обнаруживаются спайки, проводится еще и менингорадикулолиз и пр.
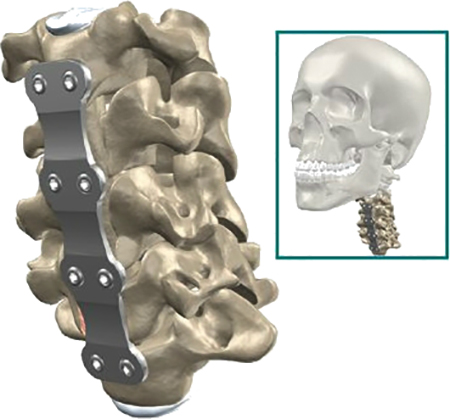
Суть операции заключается в создании прочной фиксации сегментов, которые потеряли естественную прокладку. Между позвонками устанавливается искусственный трансплантат.
Существует две вариации операции:
- Иммобилизация, которая предполагает использование специализированных стержней из металла, которые закрепляются на кости винтами.
- Костная пластика. В данном случае используется металлическая пластина или же собственная кость пациента для осуществления сращения (применяется трансплантат).
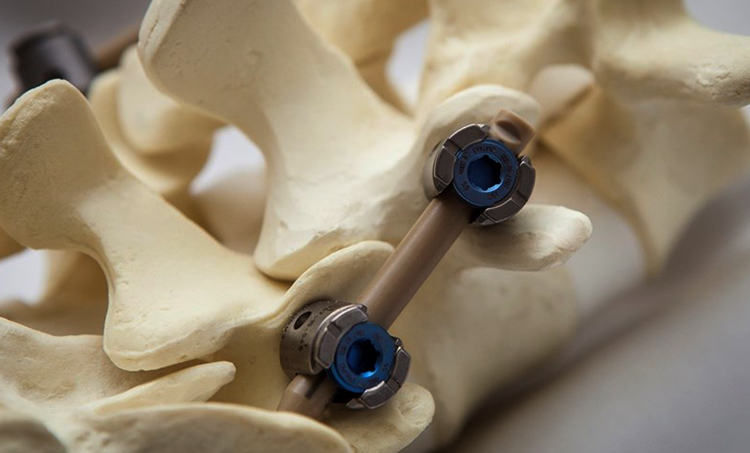
Исследования перед операцией и подготовка к ней
Пациент с показаниями к спондилодезу как правило имеет на руках МРТ или компьютерную томографию. Перед операцией ему также нужно сделать рентгенограмму и флюрографию грудной клетки, чтобы уточнить детали.
Также производится ЭКГ и ряд анализов:
- Общеклинические анализы крови и мочи;
- Определение показателей свертываемости крови;
- На ВИЧ, сифилис, гепатит;
- Биохимические показатели крови;
- По необходимости – миелография.
После получения результатов анализов больного осматривает терапевт и узкие специалисты. Поскольку спондилодез производится под местным наркозом, в предоперационный период (за 8 часов) нельзя есть и принимать какие-либо посторонние препараты, не рекомендуется курить.
За несколько дней до операции пациент должен перестать принимать любые препараты, понижающие свертываемость крови (курантил, аспирин, варфарин и пр.).
Перед операцией следует снять вставную челюсть. Также рекомендуется приобрести и надеть средства для компрессии вен ног: эластичные бинты, чулки.
Основные постоперационные осложнения
Причины развития осложнений после хирургического лечения заболеваний позвоночника — наличие у пациента других хронических патологий, нарушения кроветворения и (или) свертываемости крови, ошибки медицинского персонала на подготовительном этапе и во время вмешательства. Спровоцировать их могут и врожденные, приобретенные аномалии позвоночника, при которых полный доступ к операционному полю ограничен. Все осложнения объединены в три группы:
- Общие. Возникают после хирургического лечения не только заболеваний позвоночника, но и любых других патологий.
- Неврологические. Развиваются в постоперационном периоде из-за нарушения работы спинного мозга и нервных корешков, в том числе и в результате их механического повреждения.
- Связанные с установкой имплантатов или сращением смежных позвоночных структур. Возникают после операций, выполняемых с целью стабилизации сегментов.
Большинство осложнений выявляется достаточно быстро по характерной симптоматике. Их своевременное устранение позволяет сразу наладить оптимальную работу позвоночника и рядом расположенных соединительнотканных структур. Но некоторые осложнения развиваются постепенно, сопровождаются неярко выраженной симптоматикой. В таких случаях обнаружить их помогает плановое посещение врача и проведение необходимых диагностических исследований.
Показания и противопоказания
Хирургическое вмешательство требуется лицам с хроническими болями в спине, не поддающимися консервативному лечению. Отметим, что при различных заболеваниях пациентам требуются разные нейрохирургические операции. Выбор метода лечения проводится индивидуально, после комплексного обследования больного.
Показания к декомпрессивно-стабилизирующим операциям с последующим выполнением спондилодеза:
- врожденная или приобретенная нестабильность позвоночника;
- спондилолистез – смещение позвонка;
- артроз фасеточных суставов позвоночника;
- тяжелый сколиоз или кифоз;
- остеохондроз с дискогенным болевым синдромом;
- межпозвонковые грыжи, сдавливающие нервные корешки или спинной мозг;
- рецидивирующий корешковый синдром различной этиологии;
- спинальный стеноз – сужение спинномозгового канала;
- рубцово-спаечный эпидурит;
- опухоли позвоночника;
- компрессионные переломы позвонков на фоне остеопороза;
- травматические повреждения позвоночника (трещины, переломы).
Операции на позвоночнике нельзя делать при наличии тяжелой сердечно-сосудистой патологии, острых инфекционных заболеваний и свищей неизвестной этиологии. Из-за высокого риска тромбоэмболических осложнений спондилодез не делают при нарушениях свертываемости крови и варикозной болезни.
Хирургические вмешательства на позвоночнике довольно часто запрещают проводить детям моложе 12 лет и лицам в возрасте более 60 лет.