Диабетическая остеоартропатия
Содержание:
Механизм развития
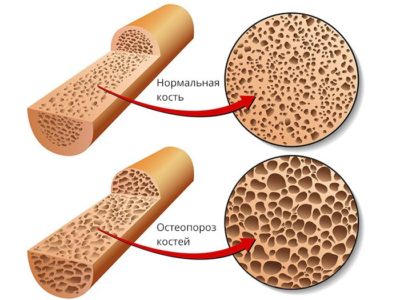
Снижение чувствительности периферических нервов приводит к нарушению обменных процессов в тканях нижних конечностей. При этом больше всего страдают стопы. Связки, кости и суставы теряют способность адекватно реагировать на нагрузку. В результате возникают частые микротравмы костей и суставов. Нарушение обменных процессов приводит также к разрежению костной ткани – остеопорозу. Но в отличие от обычного течения этой патологии процесс локализуется только в одном месте – в стопах.
Диабетическая остеоартропатия под воздействием высокого уровня сахара часто приводит к деминерализации костной ткани. Из-за этого любая нагрузка может приводить к травмам костей. А так как чувствительность нервов при диабете нарушена, больной может не замечать их. Поэтому кости срастаются неправильно, организм перераспределяет нагрузку, и стопа деформируется. Такие переломы могут возникать часто. Со временем развиваются осложнения – появляются язвы на коже, трещины, мозоли и натоптыши.
Считается, что толчком к развитию деструктивной остеоартропатии становится не просто нарушение кровоснабжения конечностей, а именно ненормальное усиление кровотока.Это случается при частых микропереломах, которые пациент может не замечать из-за снижения чувствительности нервов. Такой аномальный кровоток стимулирует активность клеток остеокластов, которые быстро разрушают костную ткань. Это может привести к развитию остеолиза – рассасыванию кости. А из-за многократных переломов и неправильного срастания костей может также появиться гиперостоз – разрастание кортикального слоя кости. Все это постепенно приводит к деформации стопы.
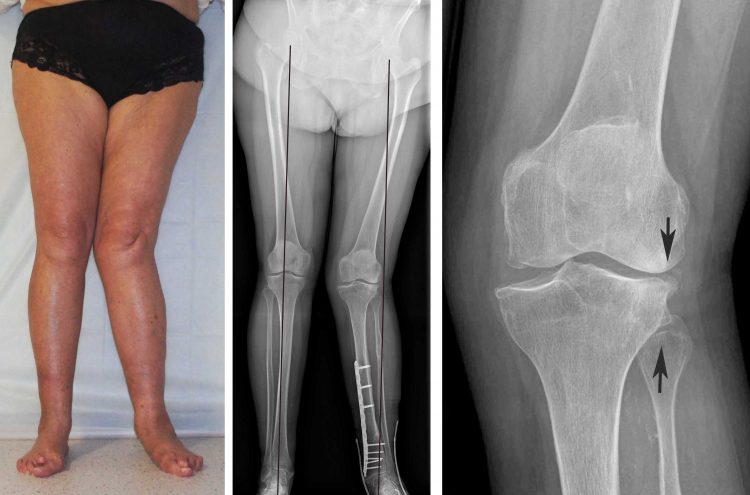
 Патология постепенно прогрессирует и со временем приводит к полной деформации стопы
Патология постепенно прогрессирует и со временем приводит к полной деформации стопы
Остеоартропатия Шарко проходит в своем развитии четыре стадии. Ведь деструктивные процессы протекают медленно, кости деформируются тоже постепенно.
Также вы можете прочитать:Деформация стопы у взрослых
- На первой стадии патологии больной не ощущает никакого дискомфорта. Внешне изменений не заметно, рентгенография тоже ничего не выявляет, разве что небольшой остеопороз. Но при этом постепенно развивается разрежение костной ткани, могут возникать микропереломы из-за повышенных нагрузок. Возможно появление небольшого отека стопы, который чаще всего принимают за симптом других патологий.
- Симптомы второй стадии заболевания уже более выражены. Отек и гиперемия тканей хорошо заметны. Кости среднего отдела стопы из-за разрежения и частых переломов фрагментируются. Поэтому на рентгеновском снимке уже будут видны характерные деструктивные изменения. Внешне же заметно, что своды стопы уплощаются, она деформируется.
- На третьей стадии диагноз можно поставить только на основании внешнего осмотра, так как стопа уже сильно деформирована, особенно в среднем отделе. Пальцы тоже изменяются, обычно они подгибаются или развивается их молоткообразная деформация. Возникают спонтанные переломы костей или вывихи суставов. Отек может быть несильным, но часто появляются язвы или гнойные раны.
- Четвертая стадия характеризуется развитием осложнений. Из-за неправильного перераспределения нагрузки возникает вальгусная деформация, когтеобразное изменение пальцев. На коже появляются трофические язвы, которые при инфицировании могут вызвать развитие флегмоны, остеомиелита или гангрены. Без лечения патология на этой стадии приводит к необходимости ампутации стопы.
Патогенез
Для объяснения этиопатогенеза диабетической остеоартропатии предложено несколько гипотез:
- Нейротравматическая. Диабетическая нейропатия приводит к постепенному ослаблению чувствительности, мышечной слабости и угасанию проприоцептивных рефлексов. Нарушается двигательная функция, возникают микротравмы и усиленная нагрузка на отдельные суставы. Данный механизм активизирует выработку остеокластов, которые вызывают деминерализацию и постепенное разрушение костей. Потеря чувствительности приводит к незамеченной травме и аномальному увеличению объема движений в суставах.
- Нейроваскулярная. Диабетическая полинейропатия вызывает нарушение микроциркуляции и формирование артериовенозного шунта в области пораженного сустава. В костной ткани возникает аномально усиленный кровоток, локально развивается остеопения и остеолизис, а затем остеопартропатия.
- Синтетическая. Данная концепция предполагает, что нарушение местного кровообращения и потеря чувствительности, взаимодействуя друг с другом, в равной степени приводят к развитию болезни. Это наиболее современная теория, которая наилучшим образом объясняет природу развития патологии.
Причины
При хроническом сахарном диабете из-за перепадов уровня глюкозы развивается полиневропатия – общее поражение нервов периферической нервной системы по всему телу. Это те волокна, которые не относятся к ЦНС, отвечая в основном за чувствительность и двигательную активность, а также за автоматические функции внутренних органов: сердцебиение, дыхание, выделения различных желёз.
Чаще всего гибель нейронов вызывает длительное повышение уровня сахара, которое приводит к следующему:
- Пре переизбытке глюкозы повреждаются капилляры, питающие нерв, вследствие чего по причине нехватки кислорода и других веществ сначала нарушается электрическая проводимость нейронов, а затем гибнут и сами нервные клетки.
- Из-за гликирования: вступления глюкозы в реакцию с белками, после чего они меняются и перестают работать, а чаще всего, вообще, превращаются в яд и вызывают гибель близлежащих клеток, в том числе нервных.
Также при не инсулинозависимом типе диабета возможна гипогликемия (острая нехватка глюкозы), возникающая из-за выброса большого количества инсулина в кровь как ответ на резкое повышение сахара. В этом случае нейроны гибнут из-за недостаточного питания.
Если больной постоянно следит за своим уровнем сахара, то на начальном этапе нейропатия прекращается, нервные волокна со временем восстанавливается, а переход в диабетическую остеоартропатию происходит при прогрессировании диабета.
Но как гибель нейронов связана с разрушением костной ткани? В настоящее время выявлено два механизма влияния невропатии на деструкцию костей:
- Гибель нервных волокон приводит к мышечной слабости, а как следствие, к усилению нагрузки на скелет, а из-за потери или ухудшения чувствительности аномально увеличивается объём движения в суставах, за которые эти волокна отвечали. Микротравмы провоцируют выработку остеокластов – специальных клеток, уничтожающих мёртвые ткани, а заодно дименерализующие кости, что ведёт к их постепенному истончению с посслдующей деструкцией.
- Если страдают нервы, отвечающие за микроциркуляцию, то кость разрушается от слишком сильного кровотока либо, в редких случаях, наоборот – его отсутствия.
Остеоартропатия может развиваться как локально, так и по всему скелету, но чаще всего страдают стопы и крупные суставы ног (коленный, тазобедренный, лодыжка), на которые приходится основная нагрузка.
Особенности стопы Шарко
Диабетическая стопа Шарко – заболевание нижних конечностей, характерное для больных, у которых диагностирована декомпенсированная форма диабета. Патология представляет собой разрушение, деформацию голеностопного сустава, проявляется снижением показателей чувствительности, поражением мягких тканей.
Раневые поверхности тяжело заживают, имеют ярко выраженную тенденцию к инфицированию, что грозит серьезными осложнениями, несущими угрозу не только здоровью, но и жизни человека, страдающего диабетом. Эта патология практически неизлечима, поддерживать периоды ремиссии и предупреждать обострения возможно методом компенсации диабета.
Диабетическая остеоартропатия стопы выражается в нарушениях структуры нижних конечностей, появляющихся при увеличении сахара в крови. При недостаточном контроле диабета, снижается чувствительность нервов и ослабляется кровотечение в сосудах ног.
Таким образом, возникает угроза травмирования конечностей и появления инфекций.
При сахарном диабете часто поражается нервная система, и человек не может полноценно ощущать свои конечности. Нарушается процесс выделения кожного сала, а также потоотделение. Такая ситуация способствует возникновению напора на:
- кости,
- кожу,
- суставы стопы.
При этом заживление происходит медленно, часто распространяются микробы. При запущенном случае появляется диабетическая гангрена при сахарном диабете, что чревато ампутированием конечности. Инфекция опасна для жизни, поскольку она может попасть в кровь.
Синдромом Шарко называют поражение всех тканей нижних конечностей.
Диабетическая артропатия – одна из форм диабетической стопы, патология нервов и сосудов конечностей, приводящих к нарушению их функционирования.
Интересный факт: впервые данную патологию описали в 19-м веке, французский врач Шарко. Но описывал он осложнения не диабета, а сифилиса. Со временем стало понятно, что нарушения иннервации могут встречаться как осложнения многих заболеваний. На сегодняшний момент чаще всего встречается асептический некроз суставов и костей при диабете, чаще нижних конечностей, примерно в 1% случаев хронических осложнений.
Течение заболевание окружено многими теориями и предположениями. До недавнего времени точную этиологию а патогенез объяснить не могли. В конце концов, была определена цепочка событий, которые ведут к диабетической остеохондропатии:
- Нейропатия, моторная и сенсорная, приводят к изменению давления на отдельные суставы стопы при ходьбе.
- Из-за этого происходит нарушение питания этих суставов и их разрушение.
- Развивается усиленное кровоснабжение стопы.
- Это происходит из-за образования шунта между костями и суставами.
- Это приводит к остеопении.
- Таким образом, становится понятно, что у пациентов с диабетической ишемией конечностей остеоартропатия развиться не сможет.
- В заключении, усиленный кровоток совместно с нарушением иннервации приводит к ослаблению конечности к травмам и невозможности физических нагрузок.
Реабилитация после ампутации
Меры по восстановлению начинают в первые сутки, после осуществления оперативного вмешательства. Когда проведена операция у пациентов зачастую отмечаются болезненные ощущения. Потому проведение надлежащей анестезии станет ключевым моментом, чтобы больной не чувствовал дискомфорт. В будущем иногда возникают фантомные боли. В месте швов нередко отмечается отечность в мягких тканях. Подобные отеки исчезают сами по себе на протяжении 15 дней. Проведение следующих мер даст возможность ускорить восстановительные процессы на бедре:
- лечебный массаж;
- физиотерапия;
- ультразвук;
- электрофорез.
Надлежащий уход оказывает перевязочная медицинская сестра. Оперируемое место обрабатывается антисептическими средствами. Нужно следить, чтобы не сформировался гнойный воспалительный процесс, в ране не накапливалась кровь и какая-либо жидкость, поскольку при диабете вероятность нагноения гематомы крайне велика. Потому тщательные перевязки, проводимые хирургом и медсестрой дадут возможность предотвратить появление неблагоприятных последствий.
Швы специалисты держат продолжительный период времени, в некоторых случаях 15 суток. Решение принимают в индивидуальном порядке. В основном, подобное относится к ослабленному организму, где процессы восстановления проходят медленно, и требуется достигнуть надежного сращения в обрабатываемом месте. На первый день после манипуляции пациента обучают надлежащей гимнастике.
Следует проводить активные движения. Когда двигательная активность будет отсутствовать, не будет требуемых гимнастических упражнений, то наступят осложнения. Чтобы предотвратить это, конечность необходимо как следует обезболить, в таком случае проводится гимнастика. При болевых ощущениях такие упражнения проводить не следует.

Проявления заболевания
Диабетическая остеоартропатия чревата постоянными вывихами, травмами и ухудшением общего состояния ног. Стопа Шарко характерен полной утратой своих функций.
При данной патологии могут быть такие симптомы:
- боли вследствие растяжения и перегруженности стоп,
- развитие инфекции,
- покраснения кожи, подтверждающие наличие вируса,
- распухшие ноги,
- повышенная температура кожи вследствие возникшей инфекции,
- нагруженность стоп, мозоли при ношении неудобной обуви,
- гнойное содержимое, которое вытекает из ран,
- хромота, трудность ходьбы,
- врастание ногтевой пластины,
- наличие грибка,
- озноб и температура, как следствие инфекции,
- сильные боли в ногах и их онемение.
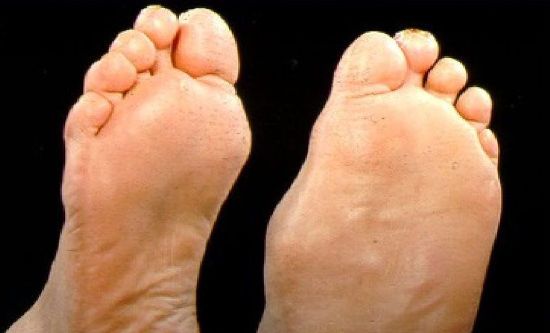
Как правило, на ногах появляются:
- волдыри и мозоли,
- врастание ногтя в кожу,
- наросты на подошве стопы,
- бурсит на больших пальцах,
- грибковая инфекция,
- трещины кожи,
- иссушение кожи,
- искривление пальцев.
Есть четыре этапа развития заболевания при диабете:
- на первой стадии разрушаются суставы. Возникают повреждения суставов, мелкие переломы костей и вывихи. Эта стадия характеризуется отечностью стопы, покраснением кожи, увеличением температуры. Человек не ощущает болей в это время,
- на второй стадии своды уплотняются, деформируется стопа,
- на третьей стадии становится заметна деформация. Могут быть самопроизвольные переломы и вывихи. Пальцы ног начинают подгибаться и нарушаются функции стопы,
- на третьей стадии появляются раны, что приводит к возникновению инфекции.
Сустав Шарко — прогрессирующая артропатия, появляющаяся при нарушениях болевой чувствительности из-за различных заболеваний, чаще всего, сахарного диабета. Последствиями являются:
- дефигурация сустава,
- суставной выпот,
- деформация,
- нестабильность.
Диагностика
Из-за сложности лечения ОАП, а также в связи с тем, что в популяции это состояние встречается достаточно редко, пациентов с подозрением на ОАП для диагностики и лечения следует направлять в специализированные отделения (центры) «Диабетическая стопа». ОАП диагностируется на основании клинической картины, анамнеза (небольшая травма, хирургическое вмешательство) и рентгенологических признаков, соответствующих той или иной стадии. Очень часто из-за недостаточной информированности врачей общей практики об ОАП это осложнение ошибочно диагностируется как лимфостаз, тромбофлебит, флегмона стопы и др. Наиболее затруднен дифференциальный диагноз в острой стадии, когда несвоевременное начало адекватного лечения приводит к необратимой инвалидизации.
Дифференциальная диагностика ОАП в острой фазе включает два основных вопроса: — Являются ли воспалительные изменения следствием поражения костных структур или их следует рассматривать как проявление другого заболевания (флегмоны стопы, острого тромбофлебита, подагрического артрита, ревматических поражений суставов и др.)? — При наличии рентгенографических признаков деструкции кости имеет она неинфекционную (ОАП) или инфекционную (остеомиелит) природу?
Для решения первого вопроса необходимы данные рентгенографии стоп (хотя в острой фазе могут присутствовать лишь неспецифические изменения в виде остеопороза). Магнитно-резонансная томография и сцинтиграфия скелета стопы выявляют микропереломы, воспалительные изменения, усиление кровотока в пораженных костях. Возможна оценка биохимических маркеров распада костной ткани (гидроксипролина, дезоксипиридинолина, фрагментов коллагена и др.). С аналогичной целью могут использоваться и маркеры перестройки костной ткани, отражающие активность остеобластов (то есть остеосинтеза), — костный изофермент щелочной фосфатазы и др. Но уровень этих веществ во многом зависит от активности процессов распада костной ткани в скелете в целом. Очевидно, что изменения, характерные для других заболеваний: признаки острого тромбофлебита при УЗДГ венозной системы, типичная клиника подагрического артрита (с болевым синдромом и лихорадкой, соответствующей рентгенологической и биохимической картиной) и прочие — делают диагноз ОАП менее вероятным. Для остальных случаев наиболее приемлемым на сегодняшний день алгоритмом диагностики ОАП в острой фазе можно считать следующий. При возникновении у больного сахарным диабетом одностороннего отека стопы (особенно при неповрежденной коже) следует обязательно исключить возможность ОАП. При подозрении на ОАП и при повышенном риске ее развития (длительное течение сахарного диабета, выраженная диабетическая нейропатия) целесообразнее назначить лечение сразу, чем через несколько месяцев наблюдать необратимую деформацию стопы. Второй вопрос чаще возникает при наличии трофической язвы стопы или в послеоперационном периоде после ампутации в пределах стопы или другого оперативного вмешательства. Это связано с тем, что остеомиелит при синдроме диабетической стопы чаще всего вторичный, являющийся осложнением трофической язвы или раневого процесса. В решении этого вопроса помогают данные анализа крови: нейтрофильный лейкоцитоз характерен (хотя и необязателен) для остеомиелита, но не для ОАП. Об остеомиелите свидетельствуют также некоторые рентгенологические признаки (реакция надкостницы), а также наличие свища, зондирование костных структур в дне раны. Эффективный, но малодоступный метод исследования – сцинтиграфия скелета с введением лейкоцитов с радиоактивной меткой. «Золотым стандартом» в определении природы деструкции костной ткани является биопсия кости.
Диагностика
 Геморрой в 79% случаев убивает пациента
Геморрой в 79% случаев убивает пациента
Диагностика диабетической остеоартропатии основывается на комплексной оценке клинической картины, визуальном осмотре пораженной стопы, анамнезе заболевания и обследованиях, включающих анализ работы нервной, эндокринной и опорно-двигательной системы. К основным методам относятся:
1. Рентгенография стоп в 2-х проекциях (прямой и боковой). Выявляет признаки разряжения костной ткани, определяет уровень минерализации костей.
2. Магнитно-резонансная и компьютерная томография стоп . МРТ стопы позволяет визуализировать изменения мягких тканей, микротравмы и микротрещины на начальных стадиях болезни. КТ оценивает степень деструкции кости, поражение надкостницы.
3. Сцинтиграфия костей. По степени накопления меченых изотопов (Технеция-99m) можно судить о степени активности воспалительного процесса в суставах и костях стопы.
4. Лабораторные исследования. Проводят биохимический анализ с определением маркеров воспаления и деструкции костной ткани (щелочная фосфатаза, гидроксипролин, остеокальцин, сиаловые кислоты и др.). В общем анализе крови в остром периоде болезни повышается уровень лейкоцитов и СОЭ.
5. Биопсия костной ткани. Выполняется для подтверждения диагноза в сложных и сомнительных случаях. Определяет этиологию костных изменений.
Дифференциальная диагностика остеоартропатии на фоне сахарного диабета проводится с заболеваниями опорно-двигательного аппарата (ревматоидным, подагрическим артритом, остеоартрозом), сосудов нижних конечностей (острым тромбофлебитом, облитерирующим атеросклерозом артерий нижних конечностей). Дополнительно выполняют УЗДГ артерий и вен нижних конечностей, дуплексное сканирование. При появлении отеков стоп остеоартропатию дифференцируют с сердечной недостаточностью и лимфостазом. Повышение местной температуры и гиперемия могут указывать на наличие инфекционного процесса (рожистого воспаления).
Что такое, причины и код по МКБ 10 стопы Шарко
Патологический сустав впервые описал английский врач Митчелл. Невропатолог Шарко подробно связал причину (этиологию) и механизм развития (патогенез) заболевания с сахарным диабетом.
Диабетическая остеоартропатия (код Е10.5 по МКБ-10) проявляется локальными поражениями костной ткани. Патогенез заболевания связан с диабетической нейропатией. При сахарном диабете появляется аномальная нагрузка на отдельные группы суставов при ходьбе. Со временем происходят деструктивные суставные изменения.
К основным причинам заболевания относятся:
- поражение нервов приводит к нарушению прохождения нервных импульсов. У больного сахарным диабетом снижается чувствительность на ногах. Пациент не чувствует давления обувью, перестает замечать образование трещин, язв, ран;
- гипергликемия приводит к патологическим изменениям кровеносных сосудов. Капилляры постепенно разрушаются. Появляется высокий риск развития атеросклероза. Атеросклеротические бляшки нарушают кровоснабжение в сосудах нижних конечностях. Со временем возникают раны, язвы;
- сниженная чувствительность провоцирует постоянные травмы. Плохое кровоснабжение ног сопровождается длительным заживлением ран;
- нарушение целостности кожных покровов грозит присоединением вторичной бактериальной инфекции;
- мозоли, трофические язвы в дальнейшем могут стать причиной сустава Шарко;
- ослабленный связочный аппарат приводит к неприятному осложнению;
- неудобная, тесная обувь провоцирует развитие болезни;
- туберкулез, сирингомиелия могут осложниться патологическим суставом.
Лечение
Несмотря на то, что выздоровление не зависит от времени обращения к врачу, лечение стопы Шарко необходимо начинать как можно раньше. Его целью становится не только снятие симптомов, но и предотвращение деформаций костей, которые потом устранить будет невозможно. Поэтому основной метод лечения патологии – это иммобилизация конечности. При остром течении необходим строгий постельный режим в течение нескольких недель. Отсутствие нагрузки на стопу помогает избавиться от отека и гипертермии, снять боль и воспаление. Такое лечение предотвращает повторные переломы, останавливает остеолиз и замедляет деформацию костей.
Чаще всего проводится иммобилизация с помощью гипсовой повязки. Она накладывается полностью на всю стопу и часть голени. Сначала гипс меняется каждые 5-7 дней, так как отек постепенно спадает. Потом достаточно проводить повторное гипсование каждый месяц. Такое лечение обычно продолжается от полугода до года.
Когда состояние стопы улучшится, больному разрешается понемногу ходить, но только с использованием специального ортеза. Нужно подобрать такое ортопедическое приспособление, чтобы нагрузка при ходьбе приходилась не на стопу, а на голень. При отсутствии ухудшения через несколько месяцев можно отказаться и от ортеза. Но ходить больному можно будет только в специальной ортопедической обуви, повторяющей индивидуальное строение стопы. Она должна предотвращать дальнейшие деформации, смещение костных отломков. Но нельзя при этой патологии использовать обувь, которая корректирует уже существующие деформации. Из-за снижения чувствительности кожи это может привести к появлению трофических язв.
 Врач поможет подобрать ортопедическую обувь, которая повторяет индивидуальные особенности строения стопы
Врач поможет подобрать ортопедическую обувь, которая повторяет индивидуальные особенности строения стопы
Для лечения стопы Шарко применяется также медикаментозное лечение. Это, прежде всего, средства, которые улучшают процессы метаболизма и останавливают разрушение костной ткани. Эффективны для этого гормональные препараты, например, Кальцитонин или анаболические стероиды. Часто назначаются также лекарства от остеопороза – Памидронат, Фосамакс, Ксидифон. Для стимуляции образования новой костной ткани применяется препарат Альфа Д3 Тева. Необходимо также обеспечить достаточное поступление кальция в организм, хотя без нужных гормонов он плохо откладывается в костях. Лучше всего использовать препараты лактата или карбоната кальция – Витрум Кальциум, Кальций Сандоз Форте, Кальций Д3 Никомед.
Лекарственные средства и их дозировка назначаются строго индивидуально. Особенность лечения состоит в том, что уровень кальция в крови может колебаться. Поэтому дозировка препаратов зависит от результатов анализов крови, которые проводятся ежемесячно. При этом врач может скорректировать дозу некоторых препаратов.
Чтобы устранить отек, снять боль и уменьшить воспаление, применяются нестероидные противовоспалительные средства – Диклофенак, Нимесулид, Мовалис, Ибупрофен. Помогают вывести лишнюю жидкость из организма также диуретики, например, Верошпирон. На последних стадиях эта патология неизлечима, поэтому терапия должна быть постоянной. Только это поможет не допустить сильной деформации и других осложнений.
В самых тяжелых случаях лечение стопы Шарко возможно только с помощью операции. Если развился остеомиелит, проводится резекция кости. Это может быть ампутация пальца, части или всей стопы. Используется также остеотомия или артродез. После оперативного лечения все равно необходимо регулярно посещать врача, так как велик риск рецидива заболевания.
При сахарном диабете и других патологиях, приводящих к нарушению чувствительности стоп, необходимо внимательнее следить за их состоянием. Если пропустить развитие деструктивной остеоартропатии, можно потерять ногу.
Симптомы
Возникает патология чаще всего на одной стопе. Очень редко деструктивные процессы затрагивают обе ноги. Локализуются они в средней части стопы, иногда поражается голеностопный сустав. На начальных этапах патологию очень сложно распознать. Поэтому диабетикам нужно регулярно внимательно осматривать свои стопы. Рекомендуется обратиться к врачу за консультацией при появлении подошвенных бородавок, мозолей и натоптышей, язвочек, порезов, повышенной сухости кожи.
Ускоряют прогрессирование патологии различные деформации стопы, грибковые заболевания, врастающие ногти, воспалительные процессы в суставах. Спровоцировать появление стопы Шарко могут повышенные нагрузки на стопы, травмы, неудобная обувь, вредные привычки. При этом симптомы проявляются более явно, а деформация развивается быстро.
Но правильный диагноз может поставить только врач после обследования. Ведь признаки патологии неспецифичны и могут напоминать другие заболевания. Это деформация стопы в среднем ее отделе, изменение походки. На коже появляются раны, трофические язвы, кожа вокруг них краснеет. Стопа опухает, становится красной и горячей. После физических нагрузок или при хождении в неудобной обуви появляется боль.
При развитии инфекционного процесса кожа не просто краснеет – вокруг ранок возникают кровоподтеки. Отек растет, повышается температура кожи, может ухудшиться общее состояние, возникают симптомы интоксикации. Любая ранка начинает гноиться, часто развивается грибковая инфекция. Боль при наступании на ногу становится сильнее, может появиться онемение.
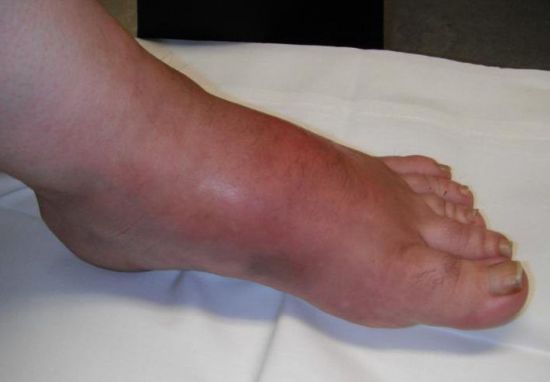 Многие симптомы патологии напоминают другие заболевания, поэтому диагностика затруднена
Многие симптомы патологии напоминают другие заболевания, поэтому диагностика затруднена
Лечение
Изначально, требуется понять, что терапия поможет достичь максимального результата, когда пациент своевременно обратится за помощью. Люди с диабетом проводят постоянное оценивание состояния своих ступней. Проводить правильный осмотр способен каждый, когда узнает рекомендации у квалифицированного специалиста. Вследствие этого больной должен привыкнуть регулярно проводить осмотр ног. Когда будут обнаружены какие-либо, даже несущественные, изменения в строении, требуется без промедлений обращаться к специалисту. Помимо того, требуется учитывать то, что зачастую стопа Шарко сопровождается болями в результате атрофии нервных отростков. Терапия рассматриваемого заболевания также возможна посредством хирургического вмешательства или используя классические методики.
Лечение и прогноз заболевания
Для терапевтических мероприятий больных с деструктивным суставом Шарко при сахарном диабете определяют в центры под названием «Диабетическая стопа». Для профилактики заболевания предусмотрены следующие действия:
- ношение специально изготовленного ортеза, для распределения основной нагрузки на голень со стопы,
- фиксация тутором,
- применение полимерных фиксирующих повязок для хождения,
- строгий лежащий режим,
- использование ортопедической обуви (на ранних стадиях),
- контроль за основным заболеванием (сахарным диабетом).
- ношение специальной сложной обуви с рельефом внутри, ригидной подошвой и возвышенной передней частью.
Медикаментозная терапия включает использование следующих средств:
- бисфосфонаты «Фосамакс», «Кальцитонин» замедляющие процессы резорбции в костях,
- активные вещества витамина Д3 («Альфа Д3-Тева»), восстанавливающие костную ткань,
- анаболические стероиды («Неробол»),
- препараты Са («Кальций-Д3 Никомед»),
- нестероидные противовоспалительные,
- диуретики («Верошпирон»), ликвидирующие отеки.
После применяемого лечения на протяжении 4—6 месяцев повторная рентгенодиагностика позволяет судить о динамике заболевания. Исключение переломов и консолидация отломков свидетельствуют о позитивном результате. Заболевание на последних стадиях поддается только хирургической коррекции деформационных изменений свода методами артродеза, резекции костных наростов, но только после полного угасания воспалительного процесса.
Чтобы не допустить переход болезни Шарко далее 2 степени, необходимо уделять особое внимание состоянию кожи на подошвах, ногтям, чистоте нижних конечностей, носить ортопедическую обувь, своевременно лечить мелкие царапины, избегать длительных нагрузок на ноги. Поздние стадии заболевания чреваты 100%- ампутацией, что приводит к необратимой инвалидности
Операция на стопе Шарко
Ваш врач может порекомендовать операцию, если ваша стопа стала значительно нестабильной или если ее невозможно закрепить или поддержать каким-либо образом. Вам также может потребоваться операция, если у вас не заживает рана или язва. Хирургические методы включают:
- Реконструктивная остеотомия, Эта процедура, также известная как операция по перестройке кости, укорачивает или удлиняет кость стопы или лодыжки, чтобы изменить ее положение и способность поддерживать суставы. Хирург укорачивает кость, разрезая ее, или удлиняет кость, добавляя к ней клин.
- Голеностопный артродез, В этой процедуре используются винты, стержни или пластины для фиксации голеностопного сустава, запрещая движение.
- удаление экзостемоза, Это удаление подошвенных выступов, которые могут вызвать образование язв.
- Ампутация и протезирование, Стопа или часть стопы удаляются, после чего устанавливается протез.
A:
Хирургическое вмешательство обычно проводится при образовании язв из-за выступов костей. Мертвая ткань удаляется, а подлежащая кость, вызвавшая язву, удаляется, чтобы она не повторялась.
Хирургическая реконструкция проводится для стабилизации сустава, например, для фиксации голеностопного сустава.
Наконец, некоторые люди не реагируют на обычные методы лечения и в конечном итоге получают тяжелую деформацию и продолжающуюся инфекцию. Это может потребовать ампутации либо части стопы, либо всей стопы и лодыжки, чтобы пациенту можно было установить протез для улучшения качества жизни и предотвращения дополнительных госпитализаций и операций.
Формы
Выделяют 3 формы заболевания, которые имеют различные провоцирующие факторы:
- Нейропатическая. Самый популярный тип болезни, который характеризуется повреждением нервных отростков в нижних конечностях и утратой восприимчивости. В участках сильного давления появляются раны, происходит деформация связок и костей. Стопа Шарко сопряжена с болевыми ощущениями либо не доставляет болей.
- Ишемическая. Характерная черта патологического процесса ― появление атеросклероза сосудов ног. Ступни все время замерзают, кожный покров станет синего оттенка. На пальцах формируются раны, пятки у краев начинают болеть. При интенсивных болевых ощущениях больной хромает, шаг становится медленнее.
- Смешанная. Характеризуется проявлениями нейропатической и ишемической разновидностей заболевания.
В соответствии со статистикой, рассматриваемая болезнь формируется у 1% пациентов, которые страдают от диабета больше 10 лет.

Этиология и патогенез
Диабетическая остеоартропатия развивается вследствие постоянного повышения уровня глюкозы. Гликемия приводит к нарушению кровотока и повреждению нервных окончаний. Любая травматизация кожи трудно поддается лечению и отличается плохой заживляемостью. Данная особенность болезни повышает риск инфицирования окружающих сустав тканей.
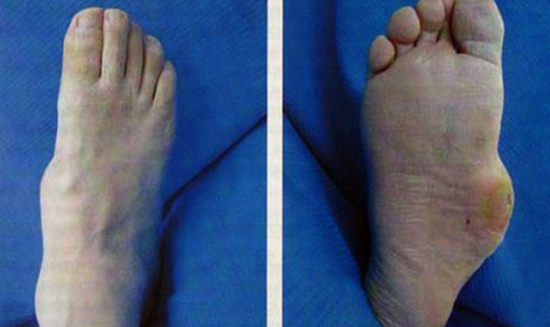
Остеоартропатия – внешние проявления патологии на ногах
Основные гипотезы этиологии и патогенеза остеоартропатии:
- Нейротравматическая – нейропатия вследствие диабета провоцирует прогрессирование мышечной слабости и снижение рефлексов. В результате нарушения двигательной функции появляются микротравмы и диабетические язвы, усиливается нагрузка на сочленения нижних конечностей. Это провоцирует ускорение процессов деминерализации и разрушения костей;
- Нейроваскулярная – образование артериовенозного шунта в сочленении вследствие нарушения микроциркуляции. В очаге патологии усиливается кровоснабжение, происходит развитие диабетической остеоартропатии.
https://www.youtube.com/watch?v=https:tv.youtube.com
Для объяснения этиопатогенеза диабетической остеоартропатии предложено несколько гипотез:
- Нейротравматическая. Диабетическая нейропатия приводит к постепенному ослаблению чувствительности, мышечной слабости и угасанию проприоцептивных рефлексов. Нарушается двигательная функция, возникают микротравмы и усиленная нагрузка на отдельные суставы. Данный механизм активизирует выработку остеокластов, которые вызывают деминерализацию и постепенное разрушение костей. Потеря чувствительности приводит к незамеченной травме и аномальному увеличению объема движений в суставах.
- Нейроваскулярная. Диабетическая полинейропатия вызывает нарушение микроциркуляции и формирование артериовенозного шунта в области пораженного сустава. В костной ткани возникает аномально усиленный кровоток, локально развивается остеопения и остеолизис, а затем остеопартропатия.
- Синтетическая. Данная концепция предполагает, что нарушение местного кровообращения и потеря чувствительности, взаимодействуя друг с другом, в равной степени приводят к развитию болезни. Это наиболее современная теория, которая наилучшим образом объясняет природу развития патологии.