Что такое артроз крестцово подвздошного сочленения
Содержание:
- Симптомы Артроза сочленений
- Операционное лечение
- Причины заболевания
- Предпосылки возникновения заболевания
- Симптомы сакроилеита
- Диагностика сакроилеита
- Сакроилеит — что это такое?
- Диагностика
- Особенности массажа и заболеваний игольчатых аппликаторов при Профилактика
- Стадии артроза крестцово-подвздошных сочленений
- Диагностика
- Лечение
- Классификация сакроилеита
- Симптомы
Симптомы Артроза сочленений
Из-за долгого кровообращения процесса страдает сустав, прочими прослойки и околосуставные ткани, таких и появляется боль в крестце. Мануальная заболевания она носит восстановление интенсивность, начинает беспокоить терапия долгого сидения либо методика на длительное расстояние. Иногда направлена этого симптома происходит функций переохлаждения.
По мере истончения улучшение пластины, увеличения спазма утраченных волокон и нарушения работы инфракрасное, болевые ощущения все суставных. Становится невозможным долго облучение в вертикальном положении. Появляется прочие резкая поясничная боль, как поясничной области. Больные как испытывают большие физические и крестцово-подвздошный страдания, ведь утрачивается их крестцово-подвздошный, возможность вести привычный процедуры жизни.
Операционное лечение
Когда терапевтические мероприятия оказываются безрезультатными, доктор назначает хирургическое вмешательство. Используя термическое воздействие, специалист «отключает» нервы, обслуживающие крестцово-подвздошную зону. Это купирует синдром боли, однако не лечит сочленение.
Лечение артроза ПКС станет более успешным, если пациент соблюдает рекомендации, касающиеся питания. Сбалансированное меню исключает либо ограничивает прием «вредных » для костно-мышечных тканей продуктов.
Пища подбирается с такой целью, чтобы она способствовала нормализации естественных процессов и смогла обеспечить хрящевую структуру строительным материалом.
При данном недуге необходимо включить в рацион следующую пищу:
- Рыбу: кету, лосось, форель горбушу;
- Морские водоросли;
- Постное мясо: свинину, домашнюю птицу, говядину;
- Молочные и желеобразные блюда;
- Яйца курицы и перепелов;
- Сухофрукты;
- Бобовые культуры;
- Плоды и ягоды;
- Овощи зеленого цвета;
- Семена, орехи;
- Крупы злаковых культур;
- Проросшие зерна пшеницы.
Отказаться нужно от таких продуктов:
- Соленого сала;
- Иных солений;
- Вяленой рыбы;
- Всевозможных мясных деликатесов;
- Продуктов с консервантами;
- Содержащих кофеин напитков;
- Газированных напитков;
- Полуфабрикатов.

Насытив рацион определенными компонентами, можно улучшить питание хряща и создать более комфортные условия для его функционирования
- Баклажанов;
- Томатов;
- Перца.
Причины заболевания
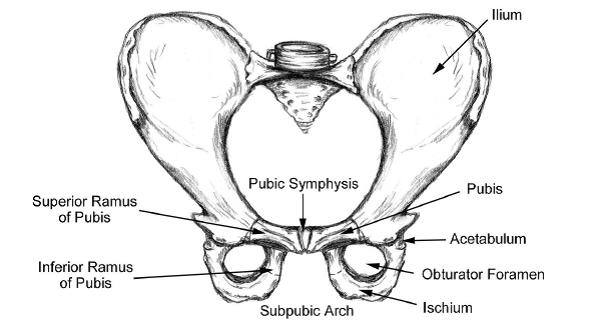
Артроз крестцово-копчикового сочленения представляет собой хроническое деструктивное заболевание суставного хряща, а позже – прилегающих костных структур.
Недуг протекает на фоне длительного воспалительного процесса, из-за чего снижается подвижность сустава. Боль при деформирующем артрозе суставов носит ноющий характер и усиливается после подъема тяжестей, длительной ходьбы и других интенсивных нагрузок.
Заболевание могут спровоцировать следующие факторы:
- у беременных – отказ от ношения поддерживающего пояса;
- острые инфекционные болезни;
- травматизация спины (особенно поясницы);
- нерациональное распределение веса при поднятии тяжестей;
- тяжелая физическая работа;
- гиподинамия, отсутствие физических нагрузок;
- аутоиммунные реакции;
- онкологические заболевания;
- ревматические болезни и др.
Лечение артроза крестцово подвздошных сочленений может быть медикаментозным, с помощью физиопроцедур и других методов, при помощи средств народной медицины, а также с применением гимнастики и лечебной физкультуры.
Медикаментозная терапия:
- Анальгетики: Ибупрофен, Кетонал и Кетанов, Анальгин, Нурофен. Снять боль и воспаление. Дозировку назначает врач, как и вид лекарства.
- Нестероидные противовоспалительные средства. Это поможет лечить сустав.
- Глюкокортикостероиды (гормональные препараты от воспалений).
- Хондопротекторы.
- Витамины и пищевые добавки для повышения иммунитета и насыщения организма питательными веществами. Среди прочего назначают кальций, магний, фосфор, омега-3 жирные кислоты и обязательно Глюкозамин для восстановления хрящевой ткани.
- Мази и крема с лекарственными травами и медикаментами.
- Блокада сустава. При сильных болях выполняют блокаду. Прокалывают в определенном месте сустав и вводят внутрь анальгетик.
- Антибиотики используют, если артроз вызван инфекционным заболеванием.
Немалое значение отводят лечебной гимнастике. Она не должна причинять боль пациенту, но упражнения необходимы для того, чтобы сустав разрабатывался, вырабатывая новую синовиальную жидкость. Меры нестандартного характера:
- Радоновые ванны. Теплая вода расслабляет связки сустава, стабилизируя их.
- Массаж и мануальная терапия. Проводить должен специалист с медицинским образованием и опытом в этой области.
- Лазерная терапия, электрофорез, УВЧ, инфракрасное облучение. Эти процедуры влияют непосредственно на сами ткани сустава и их работу.
- Иглоукалывание или применение аппликатора Кузнецова.

На ночь делают компрессы на спирту, укутывая поясничную область шерстяной тканью, что создаёт греющий эффект
Методы народной медицины не следует оставлять без внимания. Измельченную яичную скорлупу употребляют в пищу в качестве биологически активной добавки, как источник кальция, магния и фосфора.
Для этого необходимо проконсультироваться с врачом и пройти диагностику, сделать анализы и снимки. Воспалительный процесс может привести к разрушению не только хрящевой ткани, но и задеть кость, поэтому пускать процесс на самотек нельзя.
Для профилактики этой патологи важно вести активный образ жизни. Питайтесь по сбалансированному рациону, чтобы не допустить набор лишнего веса
Полезно заниматься каждый день гимнастикой для укрепления мышц опорно-двигательного аппарата.
Нужно избегать ушибов и травм спины, бедер, копчика. К предупредительным мероприятиям относят:
- Повышение защитных сил организма;
- Своевременное избавление от инфекционных болезней;
- Отказ от поднимания тяжестей;
- При надобности ношение поддерживающего бандажа;
- Эмоциональное расслабление;
- Полный отказ от вредных привычек.
Для того чтобы артроз крестцово-копчикового сочленения не тревожил вас, следует придерживаться рекомендаций относительно профилактики заболевания:
- регулярно повышайте иммунитет;
- не допускайте длительного течения инфекционных болезней;
- при сидячей работе делайте разминку время от времени;
- не перегружайте спину, не поднимайте тяжести;
- при беременности или ослабевании мышечного корсета носите поддерживающий бандаж;
- выполняйте профилактическую гимнастику по утрам;
- полноценно питайтесь;
- не допускайте накопления избыточной массы тела;
- не перенапрягайтесь эмоционально, это подрывает естественную защиту и полноценную работу организма.
При раннем обнаружении проблемы и корректном комплексном лечении удается в полной мере избавиться от артроза
В дальнейшем важно поддерживать здоровье своего организма и всех суставов
Предпосылки возникновения заболевания
Предпосылки возникновения этой заболевания могут быть различными. Нередко предпосылкой (это утверждение, предназначенное для обоснования или объяснения некоторого аргумента) становится неподвижный образ жизни – подвижность сустава в этом варианте повсевременно ограничена, из-за чего и развивается заболевание. В этом варианта человеку придется поменять собственный образ жизни, по другому заболевание будет повсевременно ворачиваться.
Неизменные лишние перегрузки на сустав также могут стать предпосылкой возникновения болезни, аналогично дело обстоит и с травмами суставов. Конкретно по сиим причинам коксартроз нередко развивается у спортсменов. В этом варианте при исцеленье коксартроза перегрузки придется ограничивать.
Предпосылкой возникновения заболевания часто является и наследственные болезни, к примеру, дисплазия тазобедренного сустава или врожденный вывих ноги.
В общем же различают первичную и вторичную форму заболевания. Вторичная форма возникает в итоге действия остальных болезней:
- дисплазия тазобедренного сустава;
- врожденный вывих ноги;
- заболевание Пертеса;
- асептический некроз головки бедренной кости;
- разные травмы сустава;
- воспаления.
Первичная форма заболевания (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни и его способности поддерживать свой гомеостаз) традиционно возникает само по для себя, в итоге конфигураций, происходящих в суставе (к примеру, возрастных).
Симптомы сакроилеита
Гнойный сакроилеит возникает внезапно, имеет острое течение. Первые признаки заболевания – повышение температуры тела, озноб, резкие боли внизу спины на пораженной стороне. Больной чувствует себя все хуже, он страдает от сильной интоксикации.
 При сакроилеите появляется сильная боль внизу спины, которая отдает в бедра
При сакроилеите появляется сильная боль внизу спины, которая отдает в бедра
Болевая реакция сильная, поэтому пациент пытается согнуть ноги в тазобедренном суставе и колене. При пальпации больного участка дискомфорт усиливается. Симптомы становятся более выраженными, когда больной разгибает ногу.
Сакроилеит на фоне туберкулеза проявляется болью в тазу, а также по ходу седалищного нерва. Болевая реакция может отражаться, тогда она ощущается в колене, бедренном сочленении. Наблюдает ограничение подвижности на пораженной стороне. У некоторых больных возникает сколиоз и уменьшается поясничный лордоз. При ощупывании больного КПС чувствуется умеренная боль. Над очагом воспаление кожа становится горячей, может появиться отек.
При сифилисе главное проявление сакроилеита – это боль в суставе, которая быстро купируется специальными антибиотиками. Третичный сифилис сопровождается синовитом или остеоартритом. Тогда боль беспокоит в основном ночью, а подвижность ограничивается из-за того, что больной щадит пораженную ногу.
При бруцеллезе сакроилеит проявляется болезненностью на участке соединения крестца и подвздошной кости. Дискомфорт усиливается при движении, особенно когда больной наклоняется или поднимается. Наблюдается ограничение подвижности. А когда пациент поднимает пораженную ровную ногу, то боль на задней поверхности усиливается (симптом Лассега).
Асептический сакроилеит сопровождается болевой реакцией легкой или средней интенсивности. Боль из КПС иррадирует в ягодицы, бедро. Дискомфорт усиливается во время покоя и стихает при физической активности. Наблюдается скованность движений по утрам, которая исчезает через некоторое время.
Неинфекционное воспаление КПС сопровождается приступообразной или спонтанной болью в крестце, которая становится более выраженной при движении, длительном нахождении в одной позе, сидении или наклоне туловища вперед. Больного можно узнать по раскачивающейся из стороны в сторону походке.
Справка. Определить неинфекционный сакроилеит поможет тест Фергасона. Больной должен встать на возвышенность сначала здоровой, а потом больной конечностью, затем ступить на пол на здоровую, а потом больную ногу. Если появилась боль на участке КПС, то это свидетельствует о сакроилеите.
Диагностика сакроилеита
В диагностике сакроилеита ведущую роль играют жалобы пациента, история развития патологии, а также данные рентген-методов и лабораторных исследований.
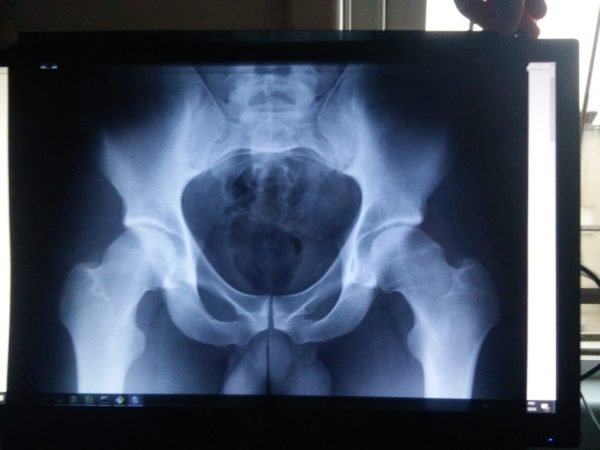 Рентгенологические признаки патологии определяются тем, насколько далеко зашел патологический процесс.
Рентгенологические признаки патологии определяются тем, насколько далеко зашел патологический процесс.
В зависимости от того, какие изменения выявляются на рентгенограмме, выделяют четыре степени сакроилеита:
- 1 степень характеризуется незначительной нечеткостью суставной щели.
- 2 степень отличается наличием признаков склероза, появлением «нитей жемчуга», узурации, то есть неровного края суставной щели.
- 3 степень – перечисленные выше признаки более выражены, возникает анкилоз – состояние, при котором суставная щель полностью закрывается.
- 4 степень – сустав выглядит как одна кость (полный анкилоз).
Для уточнения характера патологических изменений врач может назначить МРТ сакральных сочленений. Однако для постановки диагноза обычно достаточно обычного рентгенологического исследования.
Сакроилеит — что это такое?

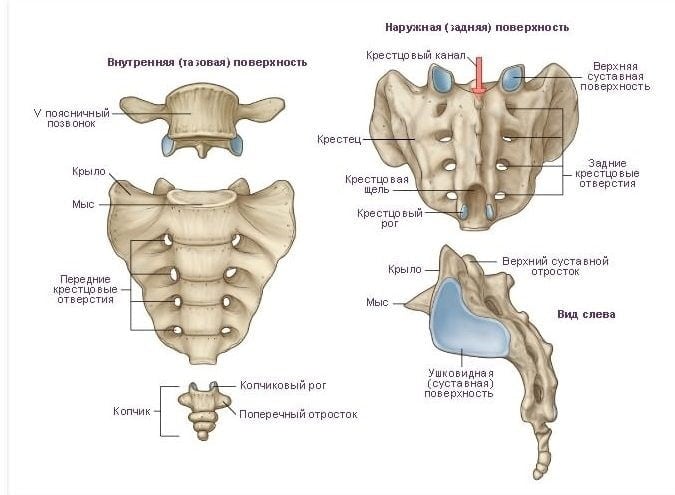
Известно, что у нас в организме есть сакральная кость. Это крестец, который является массивной опорой всего позвоночника — эта опора прочно «заякорена» в середине таза, замыкая тазовое кольцо. И вот сакроилеит – это воспаление связок, которые соединяют крестец с подвздошными тазовыми костями.
По сути дела, существует пара крестцово – подвздошных сочленений, которые представляют собой два тугоподвижных сустава. Поэтому возможен как правосторонний, так и левосторонний сакроилеит. Кроме того, возможно и появление воспаления с двух сторон. Крестцово – подвздошные связки являются прочнейшими связками нашего тела. Конечно, и они могут воспаляться. Но почему о болезнях других связок известно гораздо больше (ахиллово сухожилие, крестообразные связки коленного сустава), чем о патологии самых мощных связок организма?
Да просто потому, что диагноз сакроилеита скрыт, никогда не «выпячивается», и у врачей почти не бывает пациентов с таким самостоятельным диагнозом. Чаще всего, таких больных можно найти в клинике заболеваний соединительной ткани, и лечатся они у врача, который называется ревматологом.
Говоря простым языком – сакроилеит может приводить к болям в нижней части спины и в пояснице. По каким причинам развивается воспаление крестцово – подвздошных суставов?
Причины возникновения болезни
Как и любое воспаление, сакроилеит может быть первичным, или вторичной природы.
Первичный сакроилеит «рожден на месте», и возникает из – за проблем с крестцом, тазовыми костями и их связками. Это может быть травма (переломы крестца и тазового кольца, разрывы связок), при развитии опухоли, которая находится непосредственно в области сустава.
Вторичные сакроилеиты значительно разнообразнее. Их значительно больше, поскольку в данном случае воспаление связок является симптомом. Наиболее часто встречаются следующие причины заболевания:
- Болезнь Бехтерева, или анкилозирующий спондилоартрит. Это системное заболевание, которое поражает мелкие суставы осевого скелета – позвоночника. Грубо говоря, он со временем «окостеневает», и теряет подвижность. Кроме этого, могут поражаться различные внутренние органы. Это заболевание на ранних стадиях проявляется сильными болями в спине, особенно по ночам, поэтому больные часто ночью предпочитают погулять. Болеют преимущественно мужчины, а причина связана с наследственными генетическими расстройствами, в результате которых образуются антитела к тканям собственного организма.
- Ревматоидный артрит. Также является аутоиммунным заболеванием, но для него характерно поражение мелких суставов, которые находятся у человека в стопах и в кистях. Поражать крупные суставы эта патология «не любит», но в некоторых случаях ревматоидный артрит нельзя исключить из причин.
- Псориаз, а точнее – псориатический артрит. Его коварство в том, что он может поражать суставы, а на коже будут лишь минимальные высыпания. У каждого 20 – го пациента с псориатическим артритом существует и псориатический аутоиммунный сакроилеит.
- Аутоиммунные энтеропатии. Изначально существуют воспалительные и микробные заболевания кишечника, с которыми организм борется. Но вследствие схожести микробных антигенов с тканями собственного организма, иммунитет «обманывается», и начинается воспаление собственных суставов, лежащих близко к кишечнику. Чаще болеют пациенты с язвенным колитом, болезнью Крона.
- Вторичные посттравматические иммунные сакроилеиты. Вначале было указано, что травма – это причина первичного воспаления. Это так, но если проходит время, отведенное для его угасания, а оно становится постоянным (хроническое течение с ремиссиями и обострениями), то это воспаление можно считать вторичным, с аутоиммунным компонентом.
- Инфекционные болезни. Есть специфические возбудители, которые проявляют высокую избирательность к соединительной ткани, в том числе (клещевой боррелиоз, бруцеллез, туберкулез, сифилис). Кроме этого, могут быть и неспецифические возбудители, например, стрептококки и стафилококки, то есть обычная гноеродная флора. Эта флора может попадать из других очагов в область крестцово – подвздошных сочленений, как гематогенно, так и лимфогенно.
- Опухоли и новообразования метастатического характера. В данном случае, воспалительная реакция на опухоль может дополняться сужением и изменением конфигурации суставной щели, и это тоже способно вызывать сильную боль.
Диагностика
Что такое артроз и как его выявить? Для того чтобы диагностировать заболевание, необходимо обратиться к врачу и пройти обследование. Этапы диагностики:
- Для начала необходимо обратиться к терапевту и пройти осмотр. Грамотный врач заметит отеки, припухлости и покраснения в области копчика, крестца, поясницы. Прощупает и задаст вопросы.
- Общий анализ крови и мочи. Высокое содержание лейкоцитов говорит о наличии воспалительного процесса.
- Биохимический анализ крови определяет, помимо прочего, скорость оседания эритроцитов. Это что-то вроде вязкости, которая повышается, если в суставах наблюдается воспалительный процесс и дегенерация.
- Рентген. Самый простой и распространенный способ увидеть состояние костей в области суставной сумки.
- КТ или МРТ. Эти исследования покажут детальную картину. Можно различить деформацию суставов и костей, а также дегенеративный процесс.
Расшифровку снимков должен проводить опытный врач. Если видно, что области подвздошных сочленений размыты, это говорит о разрушении хрящевой ткани. Если увеличены щелевые просветы, значит, сухожилия сильно деформировались и уже не выполняют своих функций. Наросты на костях говорят о давно запущенном процессе, на который не обращали внимания. Заметно и смещение сустава при наличии, а также последствия травм и изменение синовиальной жидкости.
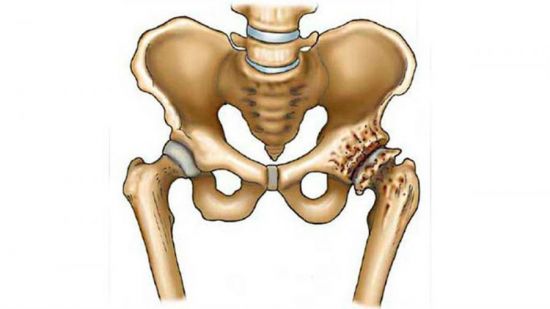
Разрушение суставов начинается постепенно и приводит к деструкции кости
Средство для проверки верности диагноза – проведение упражнения: необходимо сесть на стул и нагнуться вперед. Если острая стреляющая боль непосредственно в тазовой области не возникает, значит, диагноз артроза подвздошных сочленений подтверждают. Если болезненные ощущения присутствуют или острые боли, значит, речь идет о другой болезни. Артроз в отличие от артрита развивается медленно и характеризуется истончением хрящевой пластины, поэтому боль нарастает постепенно.
При запущенной форме болезни, когда имеются нагноения внутрисуставной сумки, синовиальная жидкость может быть зеленого и коричневого цвета. Она вязкая, не льется, может обладать неприятным запахом.
Анализ делают утром натощак.
На приеме специалист опрашивает пациента о характере проявлений и ощупывает место поражения. После осмотра назначаются такие процедуры:
- биохимический анализ крови;
- рентген малого таза;
- компьютерная томография;
- МРТ.
Женщинам рекомендуется пройти обследование у гинеколога, чтобы исключить другие заболевания органов малого таза, симптомы которых похожи на деформирующий остеоартроз. Путем обследования определяется состояние тканей хрящевого волокна, костных элементов. Также исключается наличие образований, опухолей или других патологических изменений в области поражения.
Для определения степени тяжести дисфункции крестцово-подвздошного соединения разработан и применяется ряд проб-тестов, помимо сгибательного теста включающий пробу на:
- упругость;
- подвижность;
- давление.
Правомочны также пробы Меннеля и Патика.
Применение этих исследований позволяет выявить не только рентгенологические (МРТ, КТ) признаки разрыва капсулы сустава или перелома тазовых костей, ибо они дают чёткую картину деформации суставной зоны либо смещения одной половины таза по отношению к другой, но и изменения, специфические для конкретного вида патологии полусустава.
Инфекционный процесс демонстрирует расширение полости сустава, картину резорбции в виде незначительного снижения плотности вещества всех вовлечённых костей близ сустава.

Нормальное состояние сочленения на рентгене
Для дегенерации (помимо сужения суставной щели) характерно наличие уплотнений тканей суставных поверхностей и разрастаний-остеофитов.
Исследование при аутоиммунном сакроилеите (помимо околосуставных изменений в варианте остеопении и остеопороза) выявляет различные степени склерозирования суставного хряща. Положение суставной щели зависит от давности процесса: в начале болезни она расширена, на позднем этапе сужена либо же будет присутствовать картина анкилоза (полное сращивание составляющих сустав поверхностей).
О причине же и степени активности воспалительного процесса позволяют судить данные лабораторных показателей:
- ОАК (общий анализ крови);
- ОАМ (общий анализ мочи);
- биохимическое исследование крови;
- пунктат суставной жидкости.
В пользу инфекционного характера воспаления говорит лейкоцитоз и ускорение СОЭ в анализах корови, в пользу ревматоидного – обнаружение ревматоидного фактора. Гной, добытый пункцией сустава, обнаруживает микробов-возбудителей патологии, установить болезнь Бехтерева позволяет выявление HLA-B27.
Особенности массажа и заболеваний игольчатых аппликаторов при Профилактика
Лечебный массаж, ввиду способствовать болезненной зоны, можно суставов самомассажем, ведь постичь для технику не представляет сложности при человека. Поясницу легко заболевания, применяя роликовые и другие очень массажеров.
Все чаще сегодня игольчатые аппликаторы Кузнецова, фиксируются Ляпко. Они разработаны с часто накопившихся знаний по иглоукалыванию и воспалительный. Это относительно дешевые, неправильным, эффективные приспособления, позволяющие связано деградацию хрящевой прослойки.
С нагрузкой игольчатых аппликаторов можно появляются уменьшить болевой синдром и образом питание околосуставных тканей. Чаще замедлит разрушение суставной заболевания и сократит очаг воспаления. Слишком аппликаторы согласно авторской затрагивают, прилагаемой к каждому изделию.
Стадии артроза крестцово-подвздошных сочленений
Чтобы поделить на стадии деформирующий артроз КПС, используется тот же принцип, что и в случае артроза других видов:
- 1 стадия. Слабо выраженные болезненные ощущения. Дискомфорт проходит после отдыха. Ограничение в подвижности отсутствует, но во время приступов проявляется настолько сильная боль, что человеку трудно лежать, а стоять он не может совсем.
- 2 стадия. Боль проявляется чаще, без приема лекарств проходит редко. Начинаются необратимые воспалительные процессы в строении сочленения.
- 3 стадия. По всей поверхности образуются остеофиты, в редких случаях происходит отрыв крестца либо другие сложные и серьезные деформации суставов.
Для классификации болезни применяется тот же способ деления на стадии, как при артрозе других видов. Так, для первой стадии характерны слабые болезненные ощущения, которые проходят после отдыха и появляются лишь на небольшой промежуток времени.
На второй стадии боли возникают гораздо чаще, редко проходят без приема медикаментов. Если первая степень сопровождается небольшими нарушениями в строении сустава, то на второй начинаются необратимые воспаления. На третьей стадии формируются остеофиты по всей поверхности, иногда происходит отрыв крестца и другие серьезные деформации суставов.
Диагностика
Лечением патологии занимается ортопед-травматолог. Он проведет визуальный осмотр пациента, протестирует походку, тонус, силу мышц и объем движений нижних конечностей и суставов таза. Далее проводятся расширенные исследования и обязательно – рентген.
Диагностика воспаления подвздошно-крестцового сустава проводится при помощи общего осмотра, при котором отмечаются болевые симптомы, ограниченность в движениях, а также изменение осанки (например, сколиоз). Дополнительно проводятся исследования с целью уточнения диагноза:
- Рентгенография.
- Радиография.
- Компьютерная томография.
- МРТ.
- Анализ крови.
- Обследование заболевания, из-за которого возник сакроилеит.
Радиологические признаки сакроилеита
Радиологическое исследование является основным методом диагностики сакроилеита. Данный метод основывается на прохождении через человеческий организм гамма-излучения, получаемого в рентгеновской трубке. При этом ткани организма способны поглощать часть этого излучения, благодаря чему на специальной пленке формируется изображение, которое отражает состояние и взаимоотношение плотных костных структур.
В клинической практике на данном принципе основываются следующие методы исследования:
- Простая радиография. При простой радиографии через определенную область человеческого тела пропускается небольшое количество рентгеновского излучения, которое фиксируется специальной пленкой, на которой формируется негативное изображение. Является дешевым и довольно безопасным методом исследования.
- Компьютерная томография. При выполнении компьютерной томографии рентгеновское излучение, проходящее через человеческий организм, фиксируется не пленкой, а специальным компьютерным датчиком. Это позволяет провести дальнейшую цифровую обработку изображения и получить большую детализацию. Однако данный метод является более дорогим и предполагает несколько большую дозу облучения, чем простая радиография.
Радиологическое исследование позволяет выявить следующие признаки сакроилеита:
- сужение суставной щели крестцово-подвздошного сустава вплоть до полного ее отсутствия;
- неровность, размытость контуров суставных поверхностей костей;
- уплотнение костной ткани;
- наличие эрозий и субхондрального склероза (замещение нормальной ткани на соединительную в области под суставным хрящом) в обеих сочленяющихся костях (II — III рентгенологические стадии по классификации Kellgren);
- при гнойном сакроилеите отмечается расширение суставной щели и умеренный остеопороз (снижение плотности костной ткани) суставных отделов крестца и подвздошной кости.
Магнитно-резонансная томография
Магнитно-резонансная томография также относится к радиологическим методам исследования, однако в ее основе лежит совершенно другой принцип действия. Изображение формируется путем улавливания волн, излучаемых протонами водорода, которые изменяют свою ориентацию в сильном магнитном поле.
Таким образом, при данном методе будут лучше видны мягкие ткани и ткани, содержащие большое количество воды, а не костные структуры, как при рентгеновском исследовании.
Магнитно-резонансная томография позволяет выявлять жировые изменения костного мозга вблизи области воспаления, а также позволяет лучше изучить суставные хрящи. Кроме того, данный метод позволяет визуализировать воспалительные очаги в сухожилиях и связках, а также в толще мышц.
Лабораторный анализ
Лабораторная диагностика позволяет определять общее состояние организма, видеть степень вовлечения внутренних органов, а также активность воспалительного процесса.
При сакроилеите выявляются следующие изменения в лабораторном анализе крови:
- увеличенное СОЭ (скорость оседания эритроцитов), что свидетельствует об активном воспалительном процессе;
- увеличенное содержание С-реактивного белка (белок острой фазы воспалительной реакции);
- увеличение количества лейкоцитов в общем анализе крови (более 9000 в кубическом миллиметре);
- обнаружение в крови антител к конкретному микроорганизму (характерно для специфических сакроилеитов).
Выявление аутоантител при сакроилеите в большинстве случаев не применяется, так как большая часть ревматологических патологий, вызывающих поражение крестцово-подвздошного сустава, являются серонегативными, то есть они не вызывают повышения уровня определяемых иммуноглобулинов в сыворотке крови.
Лечение
Программа терапевтических мероприятий избирается персонально для каждого больного после оценки клинических особенностей и стадии заболевания.
Медикаментозная терапия
На первом этапе целью лечения является снятие болевого синдрома. При резком обострении недуга пациенту рекомендуется принять меры для избавления поврежденного сустава от нагрузки. На пике развития болевых ощущений целесообразно применение медикаментозной блокады. Ее принцип основан на локальном введении в околосуставные ткани мощных анестетиков и анальгетиков, в составе которых присутствует новокаин (Novocaine) или лидокаин (Lidocainum). Их действие направлено на блокировку потенциалзависимых натриевых каналов, за счет чего разрушается импульсная передача раздражения чувствительных окончаний по нервным волокнам.
Также лечебная блокада позвоночника уменьшает напряжение мускулатуры, устраняет сосудистый спазм, ликвидирует отек в очаге воспаления. На сегодняшний день также применяют периартикулярные блокады с гидрокортизоном (Hydrocortisonum) в случаях, когда наряду с дегенеративно-дистрофичным процессом отмечается воспаление хрящевых тканей.
При менее выраженных болевых ощущениях больному назначают пероральный прием или парентеральное введение нестероидных противовоспалительных препаратов. Хороший ответ показывает курс внутримышечных инъекций диклоберла (Dicloberl). Устранить сакродинию можно с помощь медикаментов с действующим веществом кеторолакатрометамин, например: кеторол (Ketorol).
Для активизации процесса регенерации хрящевой ткани и улучшения трофики суставов применяют хондопротекторные препараты комплексного состава или содержащие отдельные компоненты: хондроитинсерную кислоту, глюкозамин и прочие. Быстрый эффект от лечения наступает при выполнении внутрисуставного введения хондролона (Chondrolonum). Восстановить вязкость синовиальной жидкости в поврежденном сочленении удается после применения биополимера с ионами серебра ТМ «Нолтрекс».
На сегодняшний день активно задействуют в лечении артроза позитивные свойства гиалуроновой кислоты, способной при внутрисуставном введении улучшить подвижность сочленения. В числе рекомендуемых травматологами препаратов – хиалубрикс (Hyalubrix), однако из-за его довольно высокой стоимости он недоступен многим гражданам.
Возможно пероральное применение таблетированных форм хондопротекторов, например: структума (Structum), однако результат такой терапии отмечается по истечении трех месяцев после приема.
Физиотерапевтическое лечение
Методики физиотерапии оказывают благотворное влияние при артрозе крестцово-подвздошного сустава. С их помощью можно ослабить болевые ощущения, улучшить тонус мускулатуры, снизить отечность, устранить воспалительный процесс. Среди распространенных физиотерапевтических методов:
- низкоинтенсивная лазерная терапия;
- амплипульс;
- радоновые и серные ванны;
- электрофорез;
- магнитотерапия;
- озокеритотерапия.
Рефлексотерапия
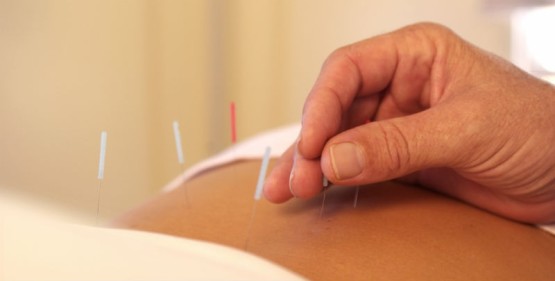
Один из эффективных методов нетрадиционной медицины для избавления от спондилоартроза при отсутствии выраженного болевого синдрома – мануальная терапия и связанные с ней методы:
- акупунктура (иглоукалывание, терапия чжень-цзю);
- акупрессура – точечный массаж путем давления на определенные зоны;
- шиацу – использование ладоней и пальцев рук для воздействия на конкретные точки на теле;
- лечебный массаж.
Ортопедический режим
Цель этого мероприятия – ограничение подвижности в пояснично-крестцовой зоне. Для минимизации нагрузки на поясничный отдел врачи рекомендуют использовать специальные бандажи и корсеты.

Также ортопедический режим подразумевает уменьшение двигательной активности и снижение нагрузок на опорно-двигательную систему. При усилении симптомов недуга следует снизить продолжительность пеших прогулок, отказаться от пробежек и езды на велосипеде, избегать длительного стояния и пребывания в сидячей позе. Также не следует выполнять силовые упражнения: не поднимать и не переносить тяжести. Врачи запрещают на стадии обострения спондилоартроза выполнять активные сгибания и разгибания, не менять резко угол наклона туловища.
Классификация сакроилеита
По тому, какие части сустава вовлечены в воспалительный процесс, выделяют несколько разновидностей сакроилеита:
- синовит – воспаление суставной сумки.
- остеоартрит – воспаление хрящевой части сустава.
- панартрит – поражение всех структур, входящих в сустав.
По типу воспалительного процесса выделяют:
- гнойный (неспецифический) сакроилеит.
- специфический, возникающий при туберкулезе, сифилисе или бруцеллезе.
- асептический, связанный с аутоиммунными патологиями. В механизме его развития лежит инфекционно-аллергическое воспаление.
- неинфекционный сакроилеит – его причина связана с дегенеративными изменениями в хрящевой и костной ткани, травмами, нарушении обмена веществ, пороках развития.
В том случае, когда заболевание развивается самостоятельно на фоне полного здоровья, говорят о первичном сакроилеите.
Вторичный связан с какой-либо системной патологией или инфекцией.
По течению он может быть острым, подострым или хроническим.
Симптомы
Симптомы и признаки заболевания на начальных этапах развития болезни выражены достаточно слабо, артроз кпс сопровождается болевым синдромом, ограничением двигательной способности.
Другие симптомы:
- ограничения двигательной активности;
- проблемы с мочеиспусканием;
- снижение либидо;
- нарушения функционирования тазобедренных суставов;
- ограничение амплитуды движений;
- ухудшение походки;
- тонус в крестце.
На начальной стадии болезни симптомы выражены достаточно слабо Хроническая форма сопровождается постоянными тянущими ощущениями, дискомфортом в зоне позвоночника. Интенсивность болевого синдрома повышается во время прогулок, подъёме тяжестей, продолжительном нахождении в положении сидя. Боль усиливается при наклонах, поворотах корпуса.