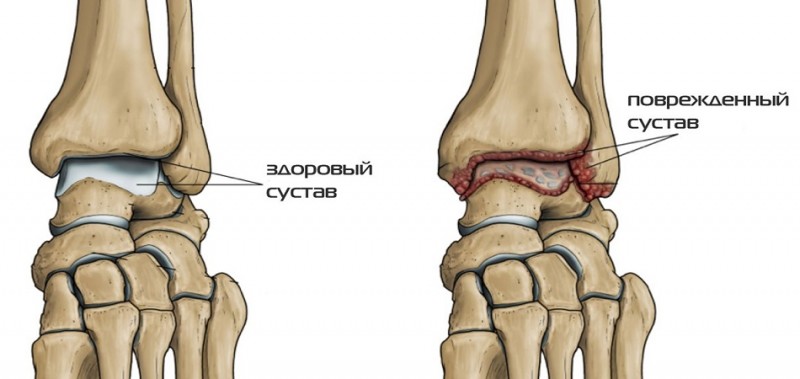
Что такое бурсит голеностопного сустава?
Содержание:
- Профилактика болезни
- Симптомы и признаки
- Лечение
- Диагностика
- Клиническая картина бурсита голеностопного сустава
- Причины патологии
- Традиционное лечение
- Диагностика и лечение бурсита
- Профилактические рекомендации
- Характерные симптомы
- Как лечить бурсит
- Подагра в различных возрастных периодах
- Методы диагностики при подагре
Профилактика болезни
Главной профилактической мерой данного заболевания является ношение просторной обуви, которая не стесняет стопу. Кроме того, обувь должна правильно распределять нагрузку на стопу. Физические нагрузки не должны быть длительными и чрезмерными, во время занятий спортом следует пользоваться повязками, которые размещают на область суставов.
Если была получена травма, следует обратиться к врачу и не заниматься самолечением, так как время может быть упущено, что приведет к развитию осложнений, в том числе, к бурситу. При нарушении целостности кожных покровов необходимо применить антисептики, чтобы исключить попадание бактерий в организм.
При обнаружении симптомов бурсита самостоятельное лечение противопоказано. Следует немедленно обратиться к специалисту. Упущенное время может грозить оперативным вмешательством.
- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все за 1 день — осмотр врача, диагностика и лечение
- Прием 0 руб! при лечении у нас до 15 декабря!
Симптомы и признаки
Симптомы при бурсите схожи с воспалительным процессом в любой иной части опорно-двигательного аппарата.
К основным признакам ахиллового бурсита (при воспалении в ахиллового сухожилия) можно отнести:
- Появление отечности в пораженном месте
- Уплотнение, покраснение и болезненность
- Скованность движений, затруднения при ходьбе
- Скопление гнойного экссудата с примесями крови в суставной сумке вследствие травмирования сустава
- Колыхание жидкости при пальпации пораженного места
Симптомы напрямую зависят от причины развития болезни, также места локализации очага воспаления.
Признаки наиболее выражены на начальной острой стадии. При хроническом течении, как правило, вялотекущие и не столь острые.
Возможно появление признаков нарушения конфигурации, изменения формы голеностопа в случае разрыва ахиллова сухожилия или деформации сустава на фоне сильного механического воздействия.
Наблюдается острая жгучая боль в суставе, усиливающаяся при ходьбе, надавливании на пятку.
Место сильно отекает, боль сковывает движения. При неоказании своевременной помощи может произойти разрыв в области пяточного сухожилия, а состояние привести к инвалидности.
Вследствие постоянного трения деформированный сустав начинает отекать, опухает большой палец или мизинец стопы.
При воспалении в области пятки появляются пяточные шпоры в сопровождении с отечностью в области голеностопа.
При развитии воспаления в синовиальной сумке, расположенной между сухожилием и шпорой на пятке симптомы несколько отличные:
- Болит сильно в области пятки;
- Отекает пяточный бугор;
- Появляется краснота;
- Сковывает движения в суставе голеностопа и в области лодыжки.
Отсутствие своевременного лечения может привести к разрыву пяточного сухожилия вплоть до инвалидности.
При поражении большого пальца на стопе наблюдается болезненность, деформация сустава, покраснение.
При пяточном бурсите на пятке появляются шпоры. В синовиальной сумке развивается воспалительный процесс. В части пяточного бугра болит, присутствует чувство жара.
Менее выражены симптомы при серозном бурсите, скоплении гноя в синовиальной сумке. Место отечное и горячее, но выраженной боли нет. При отложении же солей в полости сустава наблюдается уплотнение, безболезненное при пальпации.
Если же бурсит вызван механическим повреждением вследствие удара, то возможно кровоизлияние и отечность на месте поражения. При открытой ране — отхождение серозного содержимого при надавливании.
При развитии бурсита вследствие чрезмерного напряжения сухожилий наблюдается увеличение их в объеме. При скоплении жидкости в сумке синовиальной костные бугорки подвержены гидравлике.
Если не принимать срочные меры по лечению, то заболевание перейдет в хроническую форму. Состояние может привести к разрыву сухожилий. Лечение и вся последующая реабилитация могут значительно усложниться.
Лечение
Лечение предусматривает комплексный подход, в который входят:
- медикаментозные препараты;
- процедуры физиотерапии, массажи;
- лечебная физкультура;
- хирургическое вмешательство.
В качестве вспомогательных методов могут быть использованы народные средства и рецепты в виде примочек и компрессов. Только при комплексном лечении бурсит лодыжки будет полностью излечен и гарантировано не приведет к рецидиву.
Лечить воспаление врач-травматолог начинает со снятия такого неприятного симптома для пациента, как болевой синдром, используя при этом анальгетики. Воспалительный процесс в суставной бурсе инфекционного происхождения устраняют антибактериальными препаратами. При этом требуется соблюдение покоя для поврежденной лодыжки. Мази и компрессы используются как местное обезболивание.
Для укрепления иммунной системы назначаются поливитамины. Тугая повязка или лангета помогут зафиксировать сустав, тем самым устранить лишнюю нагрузку на щиколотку. После снятия острой фазы можно проходить курс физиотерапии и массаж. Эти процедуры направлены на снижение болевых ощущений и при этом улучшают кровоток.
Хирургическое лечение требуется в случае накопления в бурсе гноя. Хирург-травматолог во время операции либо санирует, либо удаляет капсулу. Хирургическое удаление бурсы считается самым эффективным методом лечения хронического заболевания. После удаления бурсы рецидивы заболевания минимальны – 1–2% от всех прооперированных больных.
Диагностика
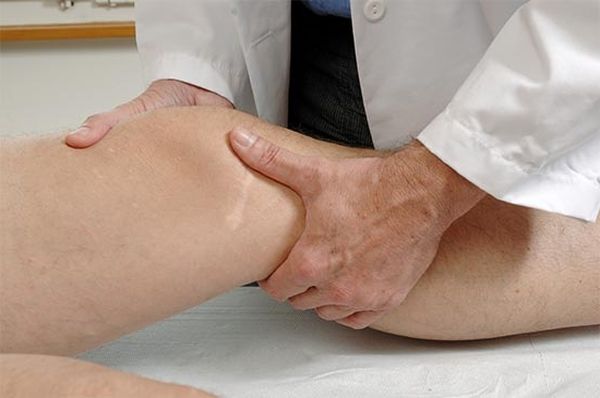
Диагностика начинается с опроса пациента, сбора данных о происхождении болей, осмотра и пальпации больного сустава. Для выявления наличия воспалительных процессов делают анализы крови, могут назначить пункцию сустава.
Пункция позволяет определить состояние и характер синовиальной жидкости, выявить чувствительность возбудителя воспаления для выбора подходящего антибиотика. Если есть предположение к развитию другой инфекции специфического происхождения, проводят бактериологическое исследование.
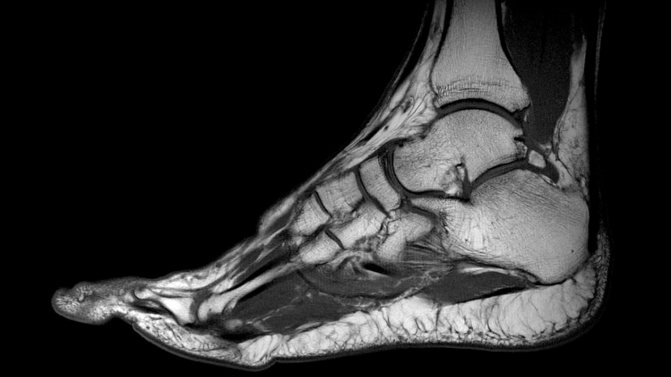
Лечение бурсита носит комплексный характер, и оно назначается после определения формы заболевания и ее возбудителя. Для подтверждения диагноза может потребоваться рентгенологическое исследование и магнитно-резонансная томография.
Для больных с избыточным весом может потребоваться осмотр эндокринолога. Он поможет выявить причину, связанную с нарушением обмена веществ, и назначит соответствующее лечение.
Клиническая картина бурсита голеностопного сустава
Бурсит — ряд патологий, при которых воспаляется одна из синовиальных сумок, размещенных в стопе. Чаще всего это происходит с бурсами в зоне ахиллова сухожилия, внизу пяточной кости и первого плюснефалангового сустава (воспаление большого пальца стопы). Эти состояния чаще всего представляют системную патологию, сочетаясь с другими ортопедическими проблемами: фасциитом подошв, вальгусной деформацией, шпорой пятки. Обычно наблюдаются у пожилых и пациентов среднего возраста. Но ахиллобурситом часто страдают спортсмены-бегуны.
Теоретически воспалительным изменениям может подвергаться любая синовиальная сумка голеностопа. Он постоянно испытывает давление тела и находится почти в непрерывном движении. Обыкновенно бурсит голеностопа имеет асептический характер, но в ряде случаев, при располагающих к этому факторах, возможно гнойное воспаление.
- Какие мази применять для лечение бурсита локтевого сустава
- Домашнее лечение димексидом при бурсите
- Способы выведения бурсита гусиной лапки
Причины патологии
Немаловажное значение в развитии воспаления синовиальной сумки имеют предрасполагающие факторы:
- Врожденные аномалии развития сустава.
- Травматизация сустава.
- Нарушение обмена веществ (включая ожирение, сахарный диабет).
- Длительный приём гормональных препаратов.
- Ношение тяжестей.
- Чрезмерные физические нагрузки.
- Заболевания суставов: артриты, артрозы.
- Инфекционные заболевания, в том числе вызванные специфической флорой (туберкулёз, сифилис).
- Переохлаждение ног.
- Неправильно подобранная обувь (ношение тесной обуви, на высоких каблуках).
- Длительное воздействие вибрации на ноги.
- Ослабленный связочных аппарат.
- Инфекция — попадая в полость синовиальной сумки, гонококки или стафилококки начинают активно размножаться. Начинается воспаление, сопровождаемое гнойными выделениями. Протокол лечения в этом случае несколько отличается от традиционных методов терапии.
- Смежные заболевания. Бурсит часто встречается у пациентов, страдающих подагрой, ревматизмом, артритами.
Симптомами заболевания голеностопного сустава являются отеки тканей, сопровождающиеся покраснением и болезненными ощущениями, повышением температуры тела, ограничением функционирования сустава, снижением двигательной активности и общим недомоганием.
- избыточная масса тела;
- злоупотребление спиртными напитками;
- снижение иммунитета;
- наличие сахарного диабета;
- прием некоторых лекарственных препаратов (ГКС);
- высокие нагрузки на сустав при длительной ходьбе или тяжелом физическом труде;
- ношение некачественной и несоответствующей размеру ноги обуви;
- переохлаждение стопы;
- плоскостопие.
Причинами заболевания зачастую выступают травмы (ушибы или ссадины) и инфицирование суставного вместилища патогенными микробами. Часто бурсит стопы провоцируется систематическим физическим напряжением, ношением неудобной обуви и лишним весом.
Не последняя роль в развитии патологии отведена воспалительному процессу в суставах на фоне артрита или подагры. Воспаление может затрагивать слизистые сумки, вызывая отечность и покраснение тканей. Бурсит сопровождается постоянным ощущением болезненной припухлости в пораженной зоне.
Если на стопе формируется характерная для заболевания выпуклость, то она имеет упругую и мягкую консистенцию. В размерах опухоль достигает 10 сантиметров.
Если болезнь переходит в хроническую форму, то функции больной конечности не нарушаются, но кистозная полость с жидкостью может изолироваться и развиться острый воспалительный процесс.
Вызвать бурсит может травма, инфекция. Провоцируют приступ бурсита холод и сырость, вызывающие нарушение циркуляции крови, раздражение нервных рецепторов кожи.
Длительная вынужденная неподвижность вызывает постепенное ослабление связочного аппарата, изменения околосуставных тканей. Причиной бурсита могут стать нарушения метаболизма, вызванные гормональными болезнями, ожирением.
Традиционное лечение
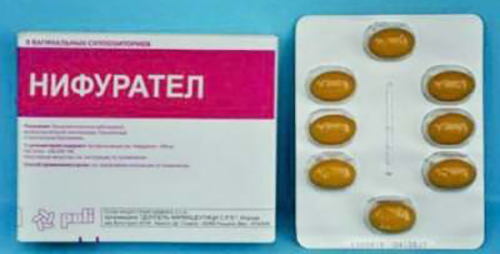
Выбор того или иного метода лечения зависит от причин развития недуга. Так, если имеет место инфекционная природа развития заболевания, пациенту в обязательном порядке назначают прием антибактериальных препаратов. Чаще всего, это антибиотики широкого спектра действия, такие как Гентамицин, Эритромицин, оказывающие губительное воздействие на большое количество патогенных микроорганизмов. Также показан прием препаратов группы сульфаниламидов (Бисептол, Фталазол), оказывающих более мягкое противомикробное действие. При паразитарной инфекции назначают Нифурател. Средство хорошо борется с такими возбудителями как лямблии, трихомонады.
Необходимо и симптоматическое лечение. Пациенту назначают противовоспалительные препараты нестероидной группы, средства – анальгетики для купирования выраженного болевого синдрома.
Важно максимально ограничить подвижность пораженного сустава. Для этого на него накладывают специальную фиксирующую повязку из гипса
Необходимо помнить, что использование такой повязки более 2 недель приводит к утрате двигательной способности сустава, поэтому носить ее можно не более этого срока. По истечении 14 дней повязку снимают, а пациенту назначают комплекс специальных упражнений, позволяющих наладить подвижность голеностопа.
Операция назначается при длительном и тяжелом течении бурсита. В ходе нее врач прокалывает синовиальную сумку, удаляет ее содержимое. После чего полость бурсы обрабатывают антисептическими растворами.
Диагностика и лечение бурсита
Диагностика бурсита включает в себя сбор анамнеза заболевания, жалоб больного, пальпацию пораженного голеностопного сустава, проведение лабораторных и инструментальных обследований. Для того чтобы определить характер экссудата, проводится пункция сустава. С ее помощью можно исследовать синовиальную жидкость, определить возбудителя недуга. От этого во многом зависит последующее лечение больного. Если подозревают, что бурсит развился на фоне другой инфекции, то есть имеет специфическую этиологию, оценивается уровень антител, проводится бактериологическое исследование.
Если имеется воспаление сумки голеностопного сустава, лечение назначается врачом только после подтверждения диагноза с помощью результатов МРТ или рентгена. Терапия во многом зависит от типа возбудителя и формы патологии. При остром гнойном бурсите обязательно назначаются антибиотики, влияющие на того или иного возбудителя. Если у больного асептический тип недуга, врач назначает обезболивающие средства из группы НПВС, компрессы. Кроме того, пациент обязан обеспечить покой пораженному суставу. Исключается нагрузка на голеностоп.
При тяжелом течении проводится промывание суставной сумки и полости сустава растворами антисептиков, осуществляется дренирование. Хронический тип болезни может потребовать хирургического вмешательства. Операция направлена на иссечение суставной сумки.
Следует помнить, что бурсит является опасной патологией, которая может перейти в хроническую форму и привести к нарушению функции пораженного голеностопного сустава.
http://vsekosti.ru/sustavy/bursit/lecheniye-golenostopnogo-sustava.html
http://nogi.guru/zabolevaniya/bursit-golenostopnogo-sustava.html
http://moisustav.ru/bolezni/bursit-radikulit/golenostopnogo-sustava-foto-lechenie-lodyizhki-simptomyi.html
Профилактические рекомендации
Чтобы в будущем не дать появиться симптомам, характерным для бурсита стопы, рекомендуется сконцентрировать свое внимание на некоторых моментах, из которых состоит профилактика заболевания:
Постоянно следует контролировать нагрузку на стопы. При активных физических занятиях, спортивных мероприятиях необходимо соблюдать технику безопасности и носить специальные защитные средства.
Неудобная обувь — частая причина травмирования голеностопа. Обувь на каждый день должна выбираться с учетом ее удобства, легкости. Каблуки должны быть устойчивыми и низкими. Желательно носить ортопедические стельки и отдавать предпочтение обуви из натуральных материалов.
При наличии любой травмы вплоть до маленькой царапины, следует очень тщательно обрабатывать открытые раны, чтобы не дать проникнуть инфекции в синовиальную жидкость. При необходимости следует использовать антибактерицидный пластырь.
Чтобы не усиливать нагрузку на стопу, людям с повышенной массой тела необходимо заняться корректировкой веса
Особенно это важно для пациентов, находящихся в группе риска — получивших травму в прошлом, прошедших курс по лечению бурсита стопы.
При возможности желательно снимать обувь и ходить босиком: летом — по траве, в холодное время года — дома по специальному ортопедическому коврику.

Характерные симптомы
Для острой формы бурсита характерны выраженные симптомы:
- острая боль в пятке, отдающая в мышцы голени;
- болезненность возникает по утрам (после отдыха);
- болевые ощущения усиливаются от нагрузок на голеностоп (при надавливании, во время движений).
Человеку с бурситом больно становиться на пятку и разгибать сустав (приподниматься на цыпочки, надевать обувь), особенно по утрам. В течение дня неприятные ощущения немного стихают (сустав будто разрабатывается), но при любых нагрузках боль возникает снова, иногда в самые неожиданные моменты. Во время таких приступов человек не может опереться на стопу, ему сложно не только ходить, но и стоять.
Помимо боли, в области голеностопа:
- возникают краснота и отек (который распространяется на голень, пятку и лодыжки);
- появляется и прощупывается упругое уплотнение в виде небольшой округлой шишки (увеличенная в размерах бурса).
При переходе патологии в хроническую форму все симптомы бурсита стихают. У больного формируется костный вырост (шпора) в месте, которое постоянно травмировалось и больше всего болело. При любом давлении на кость в области, где появилась шпора, человек испытывает покалывающую боль, дискомфорт.
Также в ткани постепенно откладываются соли кальция, из-за чего связки и сухожилия утрачивают эластичность и часто повреждаются.
В таком случае к прочим симптомам быстро (в течение 2–3 дней) присоединяется:
- Повышение температуры (местной и общей).
- Нарастающие признаки интоксикации (потливость, слабость, утомляемость).
- Острая боль в области голеностопа становится дергающей, пульсирующей.
- Бурса быстро увеличивается в размерах.
- При надавливании на нее ощущается колебание жидкости (гноя).
Гнойный бурсит может осложниться прорывом гноя в другие ткани и вызывать развитие опасных осложнений – гнойного артрита или остеомиелита (воспаление костной ткани).
Как лечить бурсит
Объективная картина течения такой болезни, как бурсит голеностопного сустава, симптомы и лечение его зависят от многих факторов:
- причин, спровоцировавших появление недуга;
- возрастной категории больного;
- общего состояния здоровья пациента;
- стадии и формы развития бурсита;
- наличия сопутствующих заболеваний.
В комплекс лечебных мероприятий при бурсите входят:
- Консервативная терапия – не предусматривающая хирургического вмешательства. Основной ее принцип основан на использовании лекарственных препаратов, физиотерапевтических процедур, ЛФК.
- Традиционная терапия. Этот способ основан на способах альтернативного лечения, рецептах, передающихся поколениями.
- Оперативное, хирургическое лечение показано при отсутствии результата от других способов лечения. Предполагает пункцию синовиальной капсулы, ее аспирацию или иссечение со всем содержимым.
- Народные методы лечения. В народной медицине широко используются активные растительные и животные компоненты. Приготовление народных средств не требует больших физических и материальных затрат.
Этот вид лечения подразумевает:
- иммобилизацию лодыжки посредством гипсовой лангеты, ортопедических приспособлений;
- холодные и теплые компрессы;
- введение физиотерапевтических процедур – магнитотерапии, ударно-волновой, электрофореза с анастетиками, криотерпии;
- комплекс упражнений лечебной гимнастики и физкультуры (во время ремиссии);
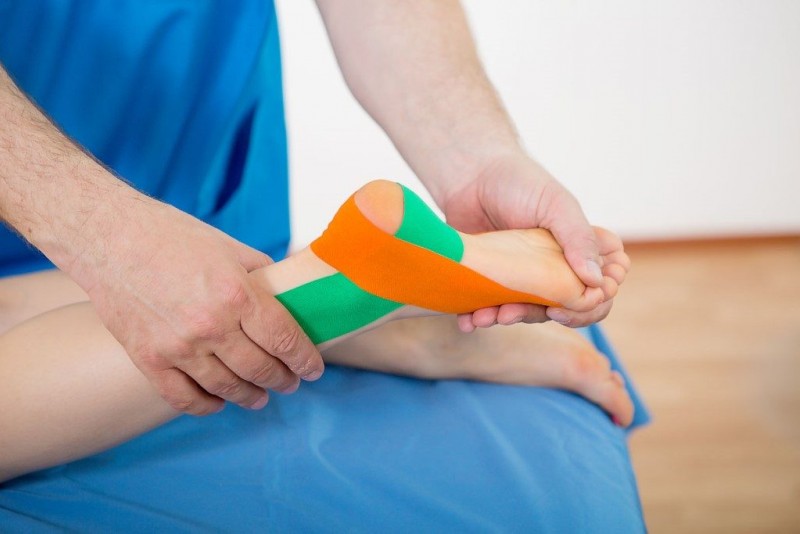
- кинезиотейпирование при бурсите голеностопного сустава;
- медикаментозное воздействие.
Медицина традиционная является частью альтернативной. Так, к традиционным средствам лечения относят:
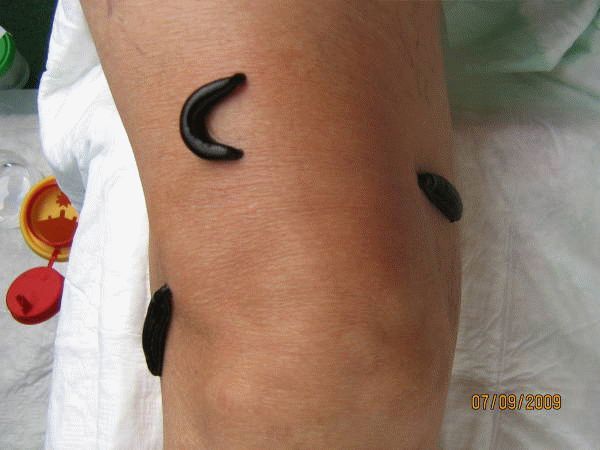
- гирудотерапию (воздействие при помощи слюны медицинских пиявок);
- апитерапию (лечение пчелиным ядом, посредством укуса пчел);
- иглоукалывание;
- акупунктурный массаж;
- рефлексотерапия;
- использование гомеопатических препаратов.
Терапия с использованием лекарственных средств является основным методом борьбы с недугом. Препараты назначаются комплексно, основываясь на остроте проявлений, характере течения и состоянии больного.
Самые распространенные лекарственные препараты для лечения голеностопного бурсита:
- Средства с выраженным противовоспалительным и обезболивающим эффектом нестероидного происхождения (НПВС). К ним относятся: Найз, Нимид, Ибупрофен, Кетопрофен, Диклофенак, Мовалис.
- При остром, реактивном течении назначают внутрисуставные инъекции стероидных гормонов для купирования воспалительного очага и болезненности. При бурсите применяют: Дипроспан, Кеналог, Депо-медрол.
- Препараты антибактериального действия. Выбор антибиотиков зависит от чувствительности к ним патогенной микрофлоры.
- Параллельно с антибиотиками назначают прием средств, восстанавливающих полезную флору кишечника – Линекс, Йогурт.
- Обезболивающие, анальгезирующие – Парацетамол, Анальгин.
- Средства, расслабляющие мускулатуру, при развитии контрактур, вызванных длительной острой болью – Мефедол, Мидокалм.
- Мази, гели и компрессы для наружного применения – Вольтарен-мазь, Випросал, Димексид.
Народные средства хороши тем, что их можно применять сразу после приготовления, в их составе только натуральные ингредиенты, нет необходимости искать дешевый аналог. При этом эффективность их с учетом использования в комплексной терапии очень высока.
Для лечения воспаления суставной капсулы используют:
- Аппликации с крупными свежими листьями капусты белокочанной, репейника, с медом, настоем девясила.
- Ванночки с хвойным концентратом, кашицей из сухой горчицы.
- Настои одуванчика, березовых почек и листьев, крапивы, тысячелистника.
- Растирки на основе уксуса, водки, скипидара.
- Мази, в состав которых входит прополис, мед, смалец, измельченные цветки сирени белой.
- Обертывания с жидким медом.
- Отвары шиповника, одуванчика для приема внутрь.
- Травяные чаи, свежевыжатые соки.
При установлении диагноза “бурсит голеностопного сустава” лечение народными средствами ускорит процесс выздоровления, поможет снизить отечность и болезненность, повысить сопротивляемость организма. Стоит учитывать, что некоторые растительные компоненты могут вызвать аллергическую реакцию
С осторожностью наружные средства применяют при нарушении целостности кожного покрова. Консультация врача перед применением народных средств обязательна
Подагра в различных возрастных периодах
Подагрой болеют преимущественно взрослые люди. Согласно статистическим данным, от подагры страдает 0,1% взрослого населения планеты в среднем, причем в развитых странах (западноевропейский регион, США) количество людей, страдающих подагрой, приближается к 2%. При этом специалисты предполагают, что действительная картина заболеваемости отличается от данных исследования, так как полноценное изучение статистики осложнено поздним диагностированием пациентов. Медицинские исследователи также указывают, что подагра, до 20 века считавшаяся преимущественно мужским заболеванием за редким исключением, теперь поражает оба пола, хотя соотношение пациентов-мужчин и женщин все еще далеко от равномерности: на 20 случаев постановки данного диагноза у мужского пола выявляется одно заболевание у женщин. Причиной роста частоты диагностирования женской подагры считают улучшение качества жизни населения, обилие пищи, насыщенной пуринами, и увеличение употребления алкоголя населением в целом. Также выявлена тенденция «омолаживания» диагноза подагры: если раньше болезнь манифестировала острым подагрическим приступом у мужчин 35-45 лет, то теперь нижняя граница составляет 30 лет.
Подагра у мужчин
Частота заболеваемости подагрой мужского населения по сравнению с женским объясняется двумя факторами: наследственным характером части заболеваний, предрасположенность к которому передается через Х-хромосому, что означает отсутствие вариантов у мужчин, имеющих только одну хромосому данного типа; а также развитие подагры вследствие нездорового питания и употребления алкоголя, что более характерно для мужчин. Особенностью мужской подагры считается поздняя диагностика из-за склонности данной части населения обращаться за врачебной помощью на стадии развитого заболевания с острыми подагрическими приступами или на этапе внешних проявлений подагры в виде деформации суставов и формирования тофусов.
Особенности подагры у женщин
У женщин процесс, сопровождающийся повышением уровня мочевой кислоты и отложением уратов, кристаллов соли, в мягких тканях, характерен для периода менопаузы. В этот период риски возникновения подагры значительно возрастают, особенно при наличии наследственной предрасположенности, поэтому чаще всего женская подагра диагностируется в возрасте от 50-55 лет. Однако генетическое наследование подагры для женщин лишь предполагает вероятность развития заболевания, в отличие от мужского пола. Ген, ответственный за выработку ферментов, необходимых для метаболизма пуриновых соединений, расположен на Х-хромосоме, и у женщин таких хромосом две. Поэтому при повреждении гена на одной хромосоме его дисфункция компенсируется интенсивной работой сохранного гена на другой. При наличии двух поврежденных генов в геноме вероятность развития подагры у женщин такая же, как и у мужчин (практически стопроцентная), причем возраст начала заболевания также существенно снижается.
Подагра: признаки и лечение у детей 10 лет
Рост уровня мочевой кислоты в организме, или гиперурикемия в детском возрасте является вторичной дисфункцией на фоне первичного заболевания или состояния и не обусловлена наследственной предрасположенностью. К причинам возникновения подагры у детей 10 лет относят активное отмирание клеток, что провоцирует повышенную выработку пуринов и отмечается при обезвоживании, голодании, почечной недостаточности и иных патологиях функционирования почек, наличии злокачественных образований и т. п. Также в этиологии развития подагры в детском возрасте могут присутствовать полное или частичное отсутствие гипоксантингуанинфосфорибозилтрансферазы, а также увеличенная активность фосфорибозилпирофосфатсинтетазы.
ul
Методы диагностики при подагре
Так как основной симптом, который отмечают страдающие подагрой пациенты, это возникновение болезненных ощущений в суставах различной локализации, данный факт может значительно осложнить диагностические мероприятия вследствие необходимости дифференцировать подагру от множества ревматологических заболеваний, последствий травм и прочих суставных патологий. Для точной диагностики заболевания специалист опирается на данные собранного анамнеза, а также на проводимые в этом случае параклинические исследования и анализы (биохиический, общий анализ крови и мочи). Сроки и точность установки диагноза зависят также от выраженности симптоматики, степени развития заболевания, общего самочувствия, здоровья пациента, наличия сопутствующих дисфункций и отклонений. Только анализ мочи любым методом неэффективен, так как его показатели в значительной степени коррелируют с наличием или отсутствием заболеваний органов мочевыводящей системы. При помощи дополнительных исследований для диагностирования подагры проверяют наличие следующих проявлений:
- гиперурикемия, стабильно повышенная концентрация мочевой кислоты в венозной крови, определяемая методом биохимического исследования;
- присутствие в организме и стадия процесса накопления уратов;
- отложения данных кристаллов в области околосуставных тканей;
- наличие периодов острых воспалительных процессов, степень подвижности сустава.
При прогрессировании заболевания с высокой частотой отмечают нарушения функций почек, возникновение мочекаменной болезни, поэтому при диагностировании подагры необходима регулярная проверка состояния и функционирования данного органа.
Инструментальные методики диагностирования заболевания
Этиология болезненных проявлений в суставных и околосуставных тканях подлежит обследованию при помощи диагностической аппаратуры. Пораженные сустава обследуются при помощи ультразвуковых методов исследования, компьютерной томографии, радиографии, а также сцинтиграфического исследования с применением внутривенно введенного технеция пирофосфата. Последний метод эффективен как на поздних, так и на ранних стадиях развития болезни. На начальном этапе подагры другие, наиболее распространенные инструментальные техники обследования не вполне информативны, так как при подагре в первичной стадии возникновения заболевания деструктивные признаки поражения суставной и околосуставной тканях еще незначительны и не могут быть выявлены большинством аппаратных методик диагностики. Однако их использование позволяет с высокой точностью дифференцировать развитие подагрических артритов от иных разновидностей ревматических заболеваний.
ul