Показания к проведению узи полового члена
Содержание:
Подготовка к процедуре и порядок ее проведения
ГСГ проходимости маточных труб требует тщательной подготовки. Обусловлено это тем, что процедура инвазивная и в организм (матку и фаллопиевы трубы) вводится красящее вещество. К основным советам по подготовке к процедуре относится: воздержание от сексуальной жизни за 48 часов до ГСГ, прекращение спринцеваний, использования внутривагинальных свечей и средств для интимной гигиены за 7 дней до исследования. Эти средства могут негативно повлиять на микрофлору половых органов и исказить результаты исследования.

Перед процедурой обязательно проводится полный гинекологический осмотр, УЗИ органов малого таза и женщина сдает все нужные анализы, чтобы убедиться в отсутствии противопоказаний.
Гистеросальпингография проводится в условиях стационара. Время выполнения зависит от того, какие цели преследует исследование. Так, для изучения проходимости труб и оценки состояния шейки матки процедура проводится во второй фазе менструального цикла; для выявления эндометриоза оптимальное время – 7-9 день цикла; в случае подозрения на миому матки обследование можно проводить в любое время, когда нет менструальных выделений.
С целью безопасности процедура проводится в первые две недели МЦ – в этот период слизистая матки имеет небольшую толщину и не закрывает выход из маточных труб. Кроме того, в это время женщина 100% не беременна, поэтому исследование не представляет никакой опасности. В случае проведения процедуры после овуляции, пациентке рекомендуется сделать тест на беременность.
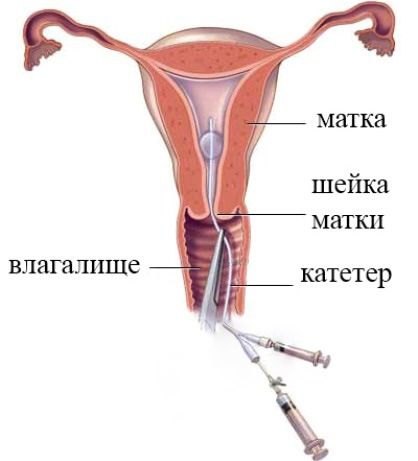
Порядок проведения ГСГ:
- Для проведения исследования женщина помещается на специальное гинекологическое кресло, на котором можно делать рентген.
- Гинеколог проводит тщательный гинекологический осмотр при помощи рук и зеркал.
- В шейку матки вводится канюля, которая соединяется со шприцом, наполненным контрастным веществом. В качестве красящего раствора применяют кардиотраст, уротраст и верографин.
- В полость матки вводится контрастное вещество, которое постепенно заполняет ее и продвигается по фаллопиевым трубам.
- Вместе с распределением красящей жидкости делается ряд рентгенологических снимков. Контрастное вещество отражает рентгеновские лучи и позволяет точно определить контуры матки и маточных труб.
- По окончанию процедуры врач удаляет канюлю. Остатки красящего вещества выделяются из влагалища или всасываются в кровь и выводятся из организма естественным путем.
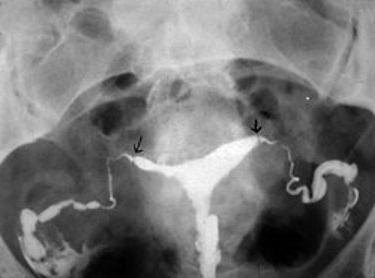
Процедура может вызывать дискомфорт или боль внизу живота, которая проходят спустя короткое время после исследования. Для ГСГ маточных труб, как правило, не применяется наркоз, но если женщина имеет очень низкий порог чувствительности, то может использоваться легкое обезболивающее.
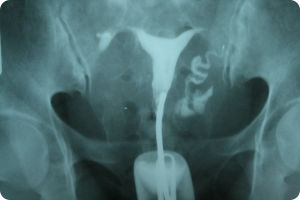
По окончанию процедуры женщину могут беспокоить тянущие боли внизу живота, могут наблюдаться мажущиеся или слизистые выделения. Для устранения неприятных симптомов можно принимать легкие обезболивающие.
Гинекологи не рекомендуют проводить спринцевание в течение трех дней после процедуры, использовать свечи или средства для интимной гигиены. Желательно следует ограничить на некоторое время прием ванной и посещение бани или сауны.
Согласно статистике и проведенным исследованиям, ГСГ маточных труб увеличивает вероятность зачатия. Обусловлено это тем, что контрастное вещество улучшает работу маточных желез и стимулирует активность эндометрия.
Как правило, процедура гистеросальпингографии проходит без осложнений. В редких случаях происходит развитие аллергии на контрастное вещество. Порой наблюдается кровотечение или обострение воспалительных процессов, если женщина страдает хроническими заболеваниями.
Трансвагинальное УЗИ
Твузи позволяет провести исследование в непосредственной близости к изучаемым органам. Поэтому сигнал от датчика сразу же попадает к тканям, минуя препятствия, предоставляя самую полную и четкую информацию об их состоянии.
Эхография малого таза, осуществленная таким методом, приносит больше пользы пациентке, устраняя все препятствия на пути к исследуемым анатомическим структурам. УЗИ осуществляется непосредственно через стенку вагины, не проходя через чужеродные объекты, как при трансабдоминальном способе ультразвукового сканирования.
Картинка отчетливо отображается на экране аппарата, врач тщательно изучает ее и делает необходимые снимки или видеозаписи.
Диагностическая процедура значительно упрощается, она становится более надежной и информативной.
Кроме того, при ее проведении специалист иногда отбирает биоматериал для гистологического или цитологического лабораторного исследования.
Поэтому во многих случаях вагинальное узи становится основным методом выбора для осуществления диагностики.
Трансвагинальное УЗИ: показания
Наиболее часто УЗИ интравагинальное осуществляется при:
- болях в нижней части брюшной полости или в пояснице;
- воспалительных процессах женской половой сферы;
- всевозможных гинекологических патологиях;
- постоянном дискомфорте при осуществлении полового акта;
- различных заболеваниях выделительной системы женщины;
- определении причин долговременных сложностей с зачатием;
- плановых обследованиях;
- подборе типа внутриматочной спирали;
- подготовке пациентки к ЭКО или ИКСИ;
- длительном сбое цикла и др.
Процедура очень часто используется также на ранних сроках беременности и служит дополнением к анализу на ХГЧ. Подобным методом выявляют больше особенностей состояния женщины, полноценности развития плода и его положения в теле пациентки.
Трансабдоминальный способ в этом случае дает намного меньше данных о здоровье будущей матери и состоянии эмбриона.
К трансвагинальному УЗИ практически нет противопоказаний. Но его нельзя осуществлять женщинам, у которых еще наличествует девственная плева. Им рекомендуется применять трансабдоминальный или трансректальный метод.
Кроме того, трансвагинальный датчик нельзя использовать после завершения первого триместра вынашивания ребенка.
Подготовка к трансвагинальному УЗИ
Для того чтобы сонолог имел полноценную возможность получить максимум важнейшей информации об общем состоянии пациентки, нужен качественный подготовительный период. Хотя следует заметить, что он оказывается проще, чем при многих других видах ультразвукового сканирования.

Для него требуется лишь:
- Ввести за пару дней специальную диету, препятствующую развитию метеоризма.
- Накануне выпить Смекту или Эспумизан.
- За двадцать четыре часа до процедуры исключить интимные контакты.
- Перед приемом провести самый тщательный туалет половых органов.
- За шестьдесят минут до исследования полностью опорожнить мочевой пузырь.
- На процедуру прийти в юбке для быстрого освобождения от одежды.
- Если сонография проводится в государственном учреждении, с собой необходимо захватить одноразовую простыню, платок или салфетки для снятия геля с тела, а также презерватив для трансвагинального датчика. По отзывам пациенток, в коммерческой клинике все нужное обычно включается в общую стоимость УЗИ.
В какой день менструального цикла лучше проводить исследование
Большинству женщин врач рекомендует прохождение диагностики сразу же после окончания очередной менструации. Как правило, основным периодом становятся пятые-восьмые сутки с инициации цикла.
 Очень важным обстоятельством при выполнении процедуры является наличие очередного овуляторного процесса. Чаще всего он фиксируется с двенадцатого по четырнадцатый день после начала месячных у пациентки.
Очень важным обстоятельством при выполнении процедуры является наличие очередного овуляторного процесса. Чаще всего он фиксируется с двенадцатого по четырнадцатый день после начала месячных у пациентки.
Если специалист подозревает у нее наличие эндометриоза, то эхографию лучше осуществлять после наступления пятнадцатых суток.
Во время менструации трансвагинальное ультразвуковое исследование обычно не проводят. Но при подозрении на любые болезни органов малого таза, кисту, миому или полипоз диагностика показана именно в эти дни цикла.
Результаты
УЗИ через влагалище позволяет получить точную информацию о состоянии внутренних органов мочеполовой системы пациентки. В процессе проведения такой процедуры сонолог оценивает размеры и структуру матки, шейки матки, яичников, места выхода маточных труб
Также медик может определить количество полностью созревших фолликулов, что важно для лечения бесплодия
Любые отклонения в эхо-картине могут свидетельствовать о развитии тех или иных заболеваний. При вагинальной диагностике матки у здоровой пациентки должны быть следующие показатели:
- Незначительный наклон органа вперед (антефлексио). Если матка не наклонена, женщине очень сложно забеременеть, она часто страдает от хронических запоров.
- Четкие и ровные контуры матки. Если присутствует какое-либо воспаление мышечных тканей, контуры детородного органа становятся неровными. Если орган отражается нечетко, можно предположить развития доброкачественного или злокачественного новообразования.
- Стандартный размер матки – длина 70 мм, ширина 60 мм, диаметр 40 мм. При инфантильности органа его размеры меньше нормы. Увеличение матки может свидетельствовать о беременности, миоме или развитии новообразования.
- Пропускная способность стенок для ультразвука должна быть однородной.
- Толщина эндометриального слоя слизистой в матке составляет от 3 до 20 мм – в зависимости от фазы менструального цикла. Чем ближе время новой менструации, тем толще становится эндометрий.
- У здоровой женщины однородная структура маточной полости. Если это не так, медик может предположить развитие эндометрита.
Нормальная длина шейки матки составляет 3,5 – 4 см. Она имеет однородную эхоструктуру, Цервикальный канал полностью заполнен слизью, диаметр отверстия 2-3 мм. При любых отклонениях от нормы гинеколог назначает дополнительное обследование. Патологическая эхо-картина может свидетельствовать о развитии воспаления, эндометриозе или онкологии.
За задней стенкой матки не должно быть свободной жидкости. Небольшое ее количество допускается только в первые дни после овуляции. В противном случае это отклонение сигнализирует о развитии инфекционной патологии.
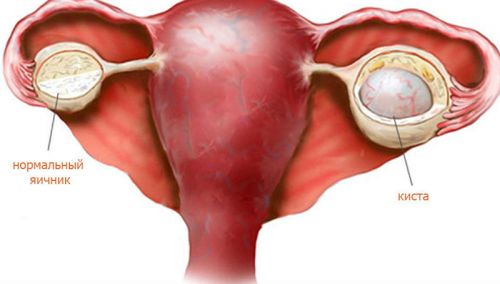
Стандартные размеры яичников у взрослой женщины составляют 25х30х15 мм. Объем органа около 6-8 см. куб. При увеличении яичников диагностируется патология поликистоз или воспаление.
Контуры органов должны быть четкими, слегка бугристыми. Очаги фиброза небольшие. В норме вырабатывается несколько фолликулов. Самой большой из них достигает 20мм. Если у пациентки есть фолликулярная киста, доминантный фолликул больше 25 мм.
Маточные трубы во время УЗИ не определяются. Если они хорошо различимы даже без красителя, это свидетельствует о воспалении или внематочной беременности.
Патологии
Внимательно изучив эхо-картину пациентки после проведения трансвагинального УЗИ, медик может сделать объективные выводы о состоянии здоровья мочеполовой и репродуктивной системы. При помощи такого метода диагностики можно выявить следующие патологии:
- Миома. При таком заболевании матка увеличена в размерах, у нее нечеткие контуры. Если присмотреться, можно увидеть узел в мышечной ткани.
- Эндометриоз. Патология сопровождается образованием небольших «пузырьков» на половых органах пациентки (матке и шейке, трубах, яичниках).
- Полипы. Новообразования достаточно объемные, различимы в полости матки. Контуры детородного органа при такой патологии становятся нечеткими.
- Онкология. Эхо-картина схожа с образованием полипов, но дополнительно присутствует отечность. Если есть подозрение на рак, нужно дополнительно делать биопсию измененных тканей.
- Эндометрит. При воспалительном заболевании матка увеличивается в размерах, а ее стенки утолщаются.
- Киста. Новообразование на яичнике, которое может достигать диаметра 2,5 см.
- Воспаление придатков матки. При такой патологии происходит уплотнение маточных труб, границы яичников становятся расплывчатыми, органы малоподвижны.
Трансвагинальное УЗИ практически не имеет противопоказаний. Это безопасная и безболезненная процедура, которая позволяет диагностировать серьезные гинекологические патологии на ранних сроках их развития. Не рекомендуется проводить исследование только на поздних сроках беременности, а также пациенткам, у которых есть индивидуальная чувствительность к латексу.
Существуют ли противопоказания?
УЗИ через влагалище проводится всем женщинам, начавшим половую жизнь. Для девственниц применяют трансабдоминальный (через переднюю стенку живота) или же трансректальный (через прямую кишку) типы ультразвукового исследования репродуктивных органов.
Показания к ультразвуковому трансвагинальному исследованию:
- Боль в животе.
- Кровянистые выделения из влагалища между менструациями.
- Нарушение менструального цикла (слишком редкие или частые, слишком долгие или короткие, болезненные, скудные, обильные менструации и т.д.).
- Диагностика беременности (маточной и внематочной).
- Бесплодие.
- Обнаружение гинекологом в ходе обследования пациентки увеличения матки, придатков, патологических объемных образований в области гениталий.
- Профилактический осмотр (ультразвуковое исследование не является вредным для здоровья, поэтому его можно проходить регулярно, как и обычный гинекологический осмотр).
Показания к данному методу обследования – это подозрение на заболевания органов малого таза, неотложные состояния (например, внематочная беременность), контроль проводимого лечения. Трансвагинальное УЗИ проводится при следующих состояниях:
- Диагностика беременности на ранних сроках;
- Боли в нижних отделах живота;
- Диагностика причин бесплодия и наблюдение за фолликулярным аппаратом яичников;
- Нарушения менструального цикла (задержка менструации, кровотечения в середине цикла), патологические выделения из половых путей;
- Выявление воспалительных гинекологических заболеваний;
- Диагностика новообразований малого таза, в том числе миомы матки, эндометриоза, кист яичников и др.;
- Прием гормональных препаратов, наличие внутриматочных контрацептивов (спирали) для контроля за состоянием эндометрия и предотвращения осложнений;
- Ранние сроки беременности, когда традиционный трансабдоминальный доступ (через брюшную стенку) малоинформативен;
- Сопровождение процедуры ЭКО (экстракорпорального оплодотворения);
- Установка причин урологических заболеваний, расстройств мочеиспускания, недержания мочи и при патологии мочеиспускательного канала (уретры).
Абсолютных противопоказаний к трансвагинальному УЗИ не существует. У девственниц возможен осмотр через прямую кишку (трансректально). Трансвагинальное УЗИ при беременности оправдано только на ранних сроках (до 11-12 недель).
УЗИ назначают в следующих случаях:
- беременность;
- эндометриоз;
- нарушения развития матки и ее придатков;
- для диагностики опухолей;
- при осложнениях после родов или аборта;
- при скоплении воспалительной жидкости, крови или гноя в маточной трубке;
- при подозрении на кисту или перекруте ножки кисты яичника;
- при миоме матки;
- для выявления полипов эндометрии;
- при скапливании патологической жидкости в малом тазу.
Главными факторами, которые побуждают врача назначить пациентке трансвагинальное УЗИ, являются подозрение на развитие патологических процессов в органах малого таза, развитие экстренных состояний, требующих неотложного медицинского вмешательства, а также контроль за осуществляемой терапией.
Важный вопрос — можно ли проводить вагинальное УЗИ при беременности? Да, такой диагностический метод позволяет выявить, произошло ли оплодотворение на сроке 2-4 недель, и дает более четкую картинку на мониторе, чем стандартная ультразвуковая диагностика матки через брюшную стенку. Помимо этого, данным способом наиболее достоверно определяется внематочная беременность, начиная с трехнедельного срока.
Также актуально выполнение трансвагинального исследования при помощи ультразвукового датчика у женщин, страдающих тяжелыми степенями ожирения, когда стандартная абдоминальная диагностика становится малоинформативной.
Единственным прямым противопоказанием к проведению УЗИ трансвагинально является наличие неповрежденной девственной плевы, поэтому, чтобы не нарушить ее целостность, диагностика проводится при помощи стандартного метода через переднюю брюшную стенку или путем введения трансдюсера в прямую кишку (трансректально).
Что касается выполнения внутривагинального УЗИ при беременности, его применение оправдано до срока, не превышающего 12 недель. Начиная со второго триместра исследование через влагалище становится менее информативным, нежели стандартный метод ультразвуковой диагностики у будущих матерей.
Какие методы исследования применяются в гинекологии
Для постановки правильного диагноза врач может использовать различные способы:
- В первую очередь составляют анамнез. Наиболее важные данные – информация о протекании менструального цикла женщины и анализ функций ее организма – секреторной, детородной и половой. Сюда же включается осмотр с помощью гинекологических зеркал, двуручное исследование – брюшностенно- или прямокишечно-влагалищное.
- Различные инструментальные методики – кольпоскопия, цитологические мазки, зондирование и выскабливание шейки матки, биопсия шейки, пункции.
- Гинекологическое УЗИ пользуется заслуженным признанием и у специалистов, и у пациентов. Применение его очень широкое – для выявления маточных и придатковых опухолей, отклонений в строении половых и других органов, расположенных в малом тазу, оценивать развитие плода внутри матки в течение всей беременности. Ультразвуковое обследование внутренних органов помогает вовремя диагностировать многие заболевания и приступить к их лечению.
- Другие методы – гистероскопию, лапароскопию, компьютерную и магниторезонансную томографию – назначают гораздо реже, хотя эти способы и дают достаточно полную информацию о развитии и патологиях внутренних органов.
Каждая из этих методик назначается по усмотрению врача для точной диагностики и своевременного лечения любых гинекологических проблем.
Вагинальное УЗИ при беременности
 Процесс исследования позволяет распознать признаки внематочной беременности:
Процесс исследования позволяет распознать признаки внематочной беременности:
- шеечная;
- яичниковая;
- трубная.
В случае нормального течения беременности трансвагинальное сканирование применяется в течение первого триместра. Оно позволяет вывести изображение матки на монитор вместе с развивающимся плодом. УЗИ трансвагинальным датчиком при беременности дает возможность выявления проблем развития зародыша на раннем этапе. Общими показаниями для проведения интравагинального УЗИ являются:
- установление беременности;
- наблюдение за процессом развития плода;
- выявление угрозы выкидыша;
- диагностирование пространства возле матки;
- обнаружение миомы.
Как расшифровывают результаты УЗИ?
Чтобы доктор мог получить подробную информацию о течении беременности либо ее отсутствии, а также об общем состоянии системы органов малого таза
Данное сканирование дает четкий результат, а при его расшифровке гинеколог обращает внимание на следующие параметры:
- Расположение и структура матки и шейки.
- Размер органа.
- Расположение яичников и их структуры.
- Состояние труб в видимой части.
- Характеристика яичников.
- Объем свободной жидкости в брюшине.
Без введения специальной жидкости фаллопиевы трубы рассмотреть не удастся, а потому, когда нужно оценить состояние труб, женщине вводится специальный контрастный раствор.
Первым показателем, оценивающимся при внутривлагалищном УЗИ, является эхо-картина половых внутренних органов. Матка в норме обязана иметь легкий наклон вперед (антефлексио). В случае обнаружения ретрофлексио этот уклон отсутствует, и он может помешать женщине забеременеть и спровоцировать внематочное прикрепление плода. Следующим следствием данного маточного положения становятся запоры.
Правильный размер матки составляет 7 см в длину, 6 см в ширину и 4 – 4,2 см в диаметре. Когда размер органа меньше, доктора устанавливают факт «инфантильной» либо «детской» матки. Если же размеры превышают норму, говорят о наличии оплодотворения либо опухолевом процессе.
Еще один параметр, рассматривающийся, когда делают УЗИ – эхогенность. Нормальным считается однородность органа, а противоположное значение говорит о наличии опухолей и прочих новообразований. Показатель толщины эндометриального слоя изменяется в зависимости от цикла. Приближающийся срок наступления менструации объясняет утолщения стенки органа.
Структура внутренних органов обязана быть ровной с четкими краями. В случае обнаружения моимы, полипов и новообразований, специалист, который делает обследование, устанавливает «гиперэхогенные образования».
Маточные трубы не должны быть заметны. Допускается легкая видимость их наличия, а отклонения от нормы свидетельствуют о беременности, воспаления и новообразований.
Результаты УЗИ
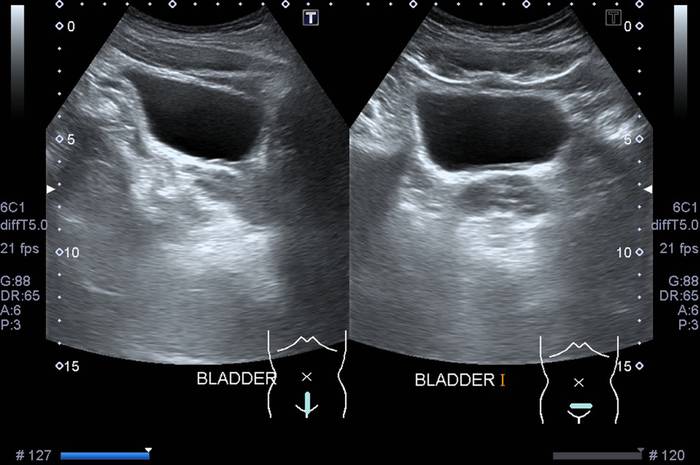 Фото: мочевой пузырь на УЗИ
Фото: мочевой пузырь на УЗИ
Мочевой пузырь – это полый мышечный орган, который хорошо диагностируется ультразвуковым методом при условии его наполнения.
Основными параметрами мочевого пузыря, несущими важную информацию для специалистов, являются:
- форма;
- размер (объем);
- структура;
- толщина и гладкость стенок;
- степень наполнения и опорожнения;
- характер содержимого пузыря;
- количество остаточной мочи.
Расшифровка этих показателей позволяет врачу оценить состояние мочевого пузыря и при тщательном анализе клинической картины поставить правильный диагноз.
Форма
зависит от уровня его наполненности и состояния окружающих органов. На поперечных снимках – это округлый орган, на продольных – яйцевидный. Контуры пузыря четкие и ровные. У женщин на форму пузыря влияет наличие беременности и количество родов. В отличие от мужского пузыря, женский более сдавлен сверху и расширен по бокам. Эти факторы обязательно учитываются при расшифровке УЗИ.
Структура
в норме эхонегативная. Чем старше пациент, тем эхогенность выше (за счет хронических воспалительных заболеваний).
средняя емкость мочевого пузыря у женщин 250-550 мл,
у мужчин – 350-750 мл.
Стенки мочевого пузыря
они по всей поверхности должны быть одинаковой толщины: от 2 до 4 мм (зависит от степени наполненности). Если в одном или нескольких участках наблюдается локальное утолщение/истончение стенки, то это явление рассматривается как патология.
Остаточная моча
при УЗИ мочевого пузыря измеряется обязательно. В норме количество остаточной мочи не должно быть больше 50 мл.
Расшифровка УЗИ мочевого пузыря может выявить серьезные патологии, лечение которых должно быть незамедлительным:
- цистит (воспаление мочевого пузыря);
- новообразования, включая раковые опухоли;
- камни в мочевом пузыре (мочекаменная болезнь);
- наличие инородных тел;
- разнообразные сосудистые патологии;
- пузырно-мочеточниковый рефлюкс (обратный заброс мочи из мочевого пузыря в мочеточники);
- воспалительные процессы;
- врожденные аномалии развития мочевого пузыря у детей и приобретенные – у взрослых;
- гиперактивность (повышенная функциональность) мочевого пузыря;
- энурез (недержание мочи);
- дивертикулы пузыря (выпячивание стенки с образованием мешковидного резервуара для мочи).
Показания к применению
УЗИ назначается не только беременным, но и при определенных патологических отклонениях в органах брюшной полости, так назначение врача возможно для:
- Диагностирования причины болевых ощущений в животе;
- Для определения аневризмы, а также ее стадии развития;
- Для обследования состояния печени, ее размеров, формы, здоровья ткани;
- Для исследования желчных проток, а также просвета желчного пузыря, обнаруживаются конкременты и их характеристики;
- Для диагностирования заболеваний, сопряженных с воспалительными реакциями, некрозами и опухолями органов, в частности поджелудочной железы;
- Для обнаружения повреждений органов, преимущественно от механических травм.
Сеанс диагностики ультразвуковыми волнами
Осмотр при беременности, болезнях малого таза сканирование делают через переднюю брюшную стенку и вагинально.
Готовятся к осмотру через переднюю брюшную стенку нужно заранее, выпить не меньше литра воды за 60–90 минут до процедуры. В этот период требуется воздерживаться от мочеиспускания. Жидкость внутри мочевого пузыря выступит в роли экрана.
Помещать изображению на экране могут скопившиеся в кишечнике газы, поэтому врачи рекомендуют за час-полтора до ультразвуковой диагностики принять лекарство против метеоризма (эспумизан, смекта и так далее).
В некоторых случаях УЗИ диагностику выполняют сразу двумя вышеупомянутыми способами. После абдоминального осмотра женщину отпускают опорожниться, после этого продолжают сеанс исследования матки трансвагинально.
В отличии от поверхностного метода вагинальное обследование не нуждается в полном мочевом пузыре, жидкость помешает разглядеть мелкие особенности на экране.
Для свободного ультразвукового мониторинга пациентка принимает горизонтальное положение на кушетке либо на специальном гинекологическом кресле. При этом для требуемого угла проникновения ноги сгибают в коленях, стопы прижимают к кушетке.
Гинеколог надевает медицинский презерватив на трансдюсор и выдавливает немного бесцветного геля на основе глицерина на поверхность датчика для лучшего скольжения.
За счет этого обеспечивается лучшее скольжение преобразователя внутри, и пациентка не испытывает неприятных ощущений. Гель гипоаллергенный, безопасный, не оставляет следов, полностью впитывается.
Проведение трансвагинального УЗИ
Процедура не причиняет болезненных ощущений, лишь легкий дискомфорт. Как делают трансвагинальное УЗИ? Пациентке нужно лечь на гинекологическое кресло или на кушетку, ноги согнуть в коленях и развести в стороны. Инструментом выступает трансдьюсер (трансвагинальный датчик), который выглядит как стержень 3х12 см со скошенной рукояткой и каналом с биопсийной иглой.
Далее врач проводит процедуру в несколько этапов:
- На трансдьюсер надевается презерватив одноразовый, сверху наносится гель-лубрикант, помогающий при проведении ультразвука.
- Врач вводит датчик во влагалище на необходимую глубину.
- Сонолог рассматривает внутренние органы через монитор, двигая датчик в стороны, вниз, вверх.
На какой день цикла делают трансвагинальное УЗИ
Существует связь времени проведения исследования и менструального цикла. На какой день месячных делают трансвагинальное УЗИ? Все женские органы претерпевают изменения после овуляции, на 12-14 день после первого дня последних месячных. Это необходимо, чтобы быть готовыми к зачатию и имплантации оплодотворенной яйцеклетки. Плановое УЗИ проводят в начале цикла, при необходимости – на следующий день после окончания менструации (5-7 день цикла), можно и на 8-12 сутки.
Если у пациентки есть подозрения на эндометриоз, то процедура проводится во второй половине цикла. Чтобы оценить, как созревают фолликулы, исследование проводится несколько раз в динамике (на 8-10 день, потом 15-16, затем 22-24 сутки цикла). Если у женщины отмечаются кровотечения или кровомазания, никак не связанные с менструацией, то исследование проводится на любой день цикла, сразу после обнаружения симптомов.