Остеохондропатия надколенника: причины, диагностика, лечение
Содержание:
- Лечение патологии
- Предпосылки остеохондропатии коленного сустава
- Лечение остеохондропатии позвоночника
- Как лечить остеохондроз коленного сустава?
- Симптоматика
- Болезнь Левена
- Подробно о заболевании
- Остеохондропатия позвоночника
- Виды патологии
- Помощь народными средствами
- Симптомы болезни
- Лечение остеохондропатии
- Разновидности тазобедренного коленного сустава
Лечение патологии
В большинстве случаев лечение подростковых остеохондропатий, поражающих колено, ограничивается консервативными методами, в число которых входят:
- Фиксация колена эластичным бинтом или бандажом с целью снижения нагрузки на сустав. В некоторых случаях применяется временная иммобилизация с помощью медицинской шины. При стойком уменьшении выраженности симптомов нагрузку на сустав начинают постепенно увеличивать, а также вводить в комплекс мероприятий лечебный массаж;
- Среди медикаментозных препаратов используют нестероидные противовоспалительные и анальгетические препараты, принимаемые перорально либо вводимые посредством инъекций.
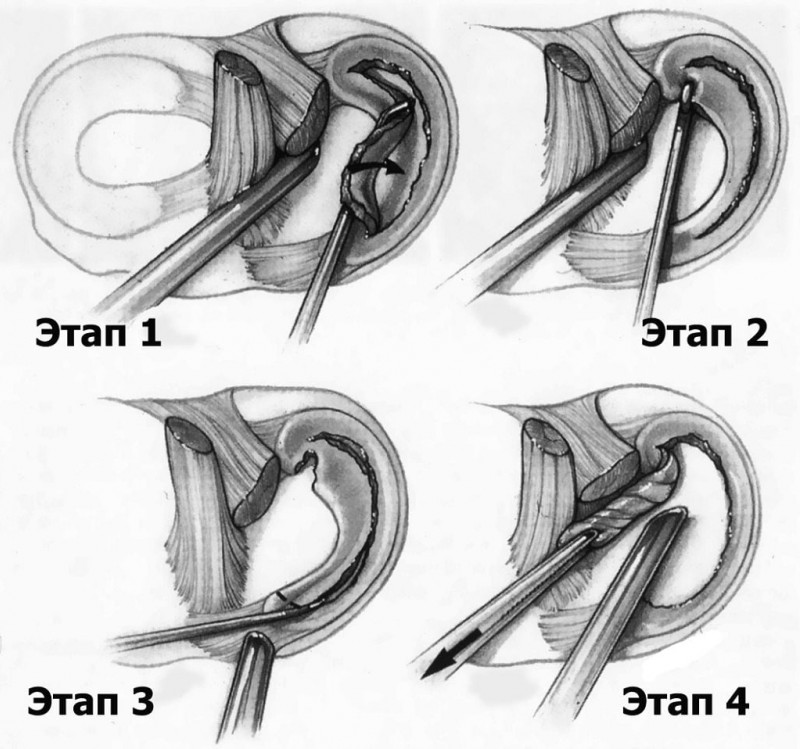
Хирургическое лечение применяется при запущенных стадиях патологии и выраженном некрозе тканей, а также при регулярных обострениях; в редких случаях также в косметических целях и для ликвидации отколовшегося фрагмента костной ткани. Чаще других форм оно применяется для лечения пациентов с болезнью Келера. При операциях используется аппаратура для артроскопии, а к наиболее широко применяемым процедурам относятся:
- Остеоперфорация;
- Ликвидация хрящевого тела, после которого проводится пластика хряща;
- Микрофактуринг.
Предпосылки остеохондропатии коленного сустава
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Остеохондропатия – это болезнь подвижных детей, которое почаще встречается у мальчишек от 6 до 15 лет, так как они почаще травмируются, чем девченки. Из-за травмы возникает отек и гематома, при этом может нарушаться питание какого-нибудь участка кости. Как следствие, костная ткань начинает равномерно разрушаться и возникает остеохондропатия.
Но как понятно, не каждый ребенок, который травмирует колено, мучается от остеохондропатии. Это поэтому что болезнь возникает традиционно у детей с расположенностью к патологии, к примеру, у детей, с неуввязками в работе сосудистой системы, у детей с дисплазией тазобедренных суставов. Наиболее подвержены патологии и дети (в основном значении, человек в период детства) с нарушением в гормональной системе.
Лечение остеохондропатии позвоночника
В первую очередь ортопед назначает сделать рентген больной области позвоночника, на котором будет наблюдаться деформация позвонков. В зависимости от того как сильно деформировались позвонки, в дальнейшем будет установлена степень заболевания.

Следующим этапом врач проводит дифференциальную диагностику со следующими патологиями:
- Круглая юношеская спина;
- Остеомиелит;
- Фиброз Гюнтца;
- Спондилоэпифизарная дисплазия;
- болезнь Кальве.
После подтверждения диагноза назначают лечение остеохондропатии позвоночника, оно консервативное. В первую очередь необходимо снять нагрузку с позвоночника, чтобы остановить разрушение позвонков и предупредить патологический перелом. Если ребенок занимался профессиональным спортом, ему придется оставить тренировки. В тяжелых случаях будет назначен постельный режим.
Следующим этапом необходимо избавить пациента от боли, для этого его направляют на физиотерапию, также могут быть показаны обезболивающие и противовоспалительные препараты, витамины, препараты для нормализации работы ЖКТ. Последние необходимы для того, чтобы обеспечить нормальное всасывание питательных веществ. Все лекарства врач подбирает индивидуально.
Для укрепления мышц спины и исправления осанки ребенка направляют на лечебную физкультуру и массаж. Если наблюдается выраженная деформация, то понадобится скелетное вытяжение, с помощью которого позвонки вернут в физиологически правильное положение. В особо тяжелых случаях, когда консервативные методы не помогают избавиться от деформации, может быть показано хирургическое лечение.
В период терапии и после нее ребенку рекомендуется правильное питание, насыщенное витаминами, кальцием. Рацион должен быть сбалансирован, нельзя допустить истощения или ожирения, так как в обоих случаях это чревато осложнениями. В период лечения нужно ограничить сладости, газировку, кофе, копченые и соленые блюда.
Благотворно влияют на позвоночник водные процедуры, поэтому ребенку рекомендуют посещать бассейн. Плавание укрепляет мышцы спины, улучшает питание позвоночника и ускоряет восстановление пораженной костной ткани.
Как лечить остеохондроз коленного сустава?
Применяют два способа лечения этого заболевания — консервативная терапия и оперативный метод. Прежде чем определиться с методикой, невропатолог проводит полную диагностику, при которой применяет МРТ и рентген больного органа в двух проекциях.
Консервативное лечение
Консервативный метод (то есть, лечение без хирургического вмешательства) – эффективное средство терапии патологии коленного сустава у детей и подростков. Цель этого метода — устранение патологии до полного закрытия зоны роста. При таком лечении можно продолжать учебу. Но минимизировать нагрузку на пораженное болезнью колено все же придется путем использования ортезов, костылей. Их следует применять до полного исчезновения боли (примерно 4–6 недель).
При безоперативном лечении используется совокупность методов: физиотерапия, лечебная физкультура, гимнастика, направленная на укрепление мышц нижних конечностей. Если пациент страдает сильными, непрекращающимися болями, ему назначают медицинские препараты, которые снимают боль и воспаление. А чтобы улучшить процесс регенерации хрящей назначают хондропротекторы (препараты, действие которых направлено на питание и образование новых клеток хрящевой ткани, а также на выработку синовиальной жидкости – смазки сустава).
Консервативному лечению хорошо поддается остеохондроз колена у детей и подростков, для взрослых людей эффективность такой терапии заметно снижается.
Хирургическое лечение
Когда негативные процессы продолжают прогрессировать и закрыты эпифизарные зоны, а применение консервативного лечения оказалось бессильным, то единственным шансом на выздоровление остается операция коленного сустава.
При болезни Кёнига хирургическое вмешательство часто становится единственным выходом.
Его цель — зафиксировать оторвавшиеся костно-хрящевые сегменты или удалить их и сделать хондропластику на месте отсутствующего участка. Практикуют разные методики хирургического вмешательства, на выбор которых влияет размер и подвижность фрагмента. Если фрагмент:
- неподвижный — проводится артроскопическое высверливание пораженных частей. Операция может выполняться только при отсутствии воспалительного процесса. Эффективность этого метода составляет 85-90%.
- полуподвижный — выполняется фиксация фрагмента разными способами, методика зависит от состояния кости. Этот способ имеет большой риск осложнений в послеоперационном периоде.
Крупный фрагмент размером более 2 см можно попробовать присоединить винтом к кости, даже если он уже полностью оторвался и находится в «свободном плаванье» в полости сустава.
Если просто удалить крупный оторвавшийся фрагмент из полости колена, развиваются серьезные осложнения, ухудшается качество жизни пациента. Поэтому врачи пробуют новые методы — мозаичную артропластику из частиц собственных хрящей пациента, хондропластику с помощью современных материалов, имплантацию собственных хондроцитов. Однако среди хирургов все еще ведутся споры о том, какая методика дает лучший результат. На сегодняшний день проводятся исследования различных подходов.
Только своевременная диагностика и терапия дает возможность справиться с остеохондрозом коленного сустава. Грамотное лечение первой и второй стадии приводит к быстрому выздоровлению. А если регулярно заниматься профилактикой и проходить обследования у специалистов можно вовсе избежать заболевания.
Симптоматика
В зависимости от вида остеохондропатии надколенной чашечки и стадии заболевания патология характеризуется следующими симптомами – болью, отечностью ткани, снижение мышечного тонуса.
Болезнь Кёнига характеризуется медленным началом периодическим слабо выраженным болевым синдромом в коленном суставе. Возможно скопление выпота в суставной полости. По мере прогрессирования остеохондропатии отмечается ограничение движения с резкой болезненностью при пальпации и сгибании или разгибании коленного сустава.
Болезнь Осгуда-Шляттера характеризуется постепенно нарастающим болевым синдромом после движения и во время нагрузок. При осмотре отмечается напряженность бедренных мышц, отеки в верхней части колена, но гиперемия и общие симптомы интоксикации отсутствуют. При пальпации отмечается сглаженность бугристости большеберцовой кости, коленный сустав плотный и эластичный, возможно обнаружение твердого нароста.
Для синдрома Ларсена Юханссона характерны перманентные длительные боли в области коленного сустава (от 6 месяцев и более), возникающие после нагрузки и отсутствующие в состоянии покоя. При пальпации кожа теплая на ощупь, небольшая отечность тканей.
Болезнь Левена
Незначительные (периодически появляющиеся) и одиночные тяжелые травмы, приводящие к деструктивным деформациям хрящевой ткани — основные причины, вызывающие болезнь Левена. Остеохондропатия надколенника развивается после механических ударов, из-за чрезмерного трения хрящей о костные ткани, мощных мышечных сокращений, возникающих при резком выпрямлении голени.
Остеохондропатия надколенника (болезнь Левена) сопровождается болевыми ощущениями в колене, скоплением жидкости в суставе, хрустящими звуками (похожими на поскрипывание снега в морозные дни). Пациентам сложно разгибать голень, находящуюся в подвешенном состоянии. Они испытывают жуткую боль, когда образуется угол в 140-150°.
Боль в колене при пальпации — один из симптомов заболевания
В запущенных состояниях остеохондропатия надколенника лечится путем оперативного вмешательства — удаления разволокненных хрящевых тканей с последующей хондропластикой.
Ранняя диагностика и консервативное лечение — хороший способ избавиться от заболевания. Терапия, назначенная врачом в начале развития патологических процессов, позволяет быстро выздороветь. Избежит возникновения недуга тот, кто соблюдает профилактику и проходит диспансеризацию.
Подробно о заболевании
Основная причина болей в пояснице – дегенеративно-дистрофический процесс в позвоночнике. Поэтому любая патология межпозвонковых дисков, приводящая к сдавлению спинномозговых корешков и сопровождающаяся характерными симптомами, называется вертеброгенной люмбалгией. Болезнь по МКБ 10 имеет код М51, отражающий структурные изменения костной ткани в результате остеохондроза. Диагноз подразумевает вынесение на первый план непосредственно дегенеративно-дистрофического процесса, приводящего к болевому синдрому.
Главные симптомы вертеброгенной люмбалгии схожи с проявлениями локальной дорсопатии. Их можно представить так:
- боль в поясничной области;
- иррадиация болевых ощущений в ногу и ягодицу;
- ограничение подвижности в поясничном сегменте позвоночника;
- локальное напряжение мышц в пораженной зоне;
- нарушение походки в виде хромоты;
- изменение чувствительности и иннервации нижних конечностей вплоть до пареза или паралича.
Боль может быть острой или ноющей, хронической, односторонней или симметричной, а по выраженности – слабой, умеренной или сильной. Она всегда уменьшается в покое или при принятии удобной позы, усиливается при движениях. Односторонняя люмбалгия – правосторонняя или левосторонняя — встречается при локальном дегенеративно-дистрофическом процессе со сдавлением соответствующего нервного корешка.
Для острой вертеброгенной люмбалгии характерны следующие черты:
- внезапное начало, чаще после интенсивного физического усилия;
- резко выраженный болевой синдром;
- невозможность активных движений в пояснице либо серьезное их ограничение;
- выраженная иррадиация в ногу, приводящая к тому, что пациент вынужден лежать;
- несмотря на тяжесть симптоматики, общее состояние остается полностью удовлетворительным.
Острая боль всегда сочетается с мышечно-тоническим синдромом. Последний характеризуется резким ограничением активных движений в пояснице и конечностях. Суть синдрома заключается в напряжении мышечных волокон, иннервируемых поврежденным спинномозговым корешком. В результате повышается их тонус, что затрудняет нормальную функцию конечностей. Проблема возникает чаще справа или слева, но может носить двусторонний характер.
Хроническая вертеброгенная люмбалгия протекает годами и десятилетиями, периодически напоминая о себе болезненными ощущениями. Типичные симптомы:
- ноющая или тупая умеренная боль в пояснице;
- слабая иррадиация в ногу, усиливающаяся при обострении после переохлаждения или физического напряжения;
- мышечно-тонический синдром выражен незначительно;
- больной сохраняет трудоспособность, но дегенеративно-дистрофический процесс неуклонно прогрессирует;
- требуется прием обезболивающих медикаментов, но неприятные ощущения лишь стихают, а полностью не проходят.
Диагноз хронической люмбалгии легко подтверждается магнитно-резонансной или компьютерной томографией, где отчетливо видны специфические костно-хрящевые изменения вплоть до грыжеобразования. Лечение болезни занимает длительный промежуток времени, однако главная задача состоит в быстром снятии боли. Для этого используются нестероидные противовоспалительные средства (НПВС), анальгетики, миорелаксанты и анксиолитики.
Дополняют терапевтический комплекс физ. упражнения и физиотерапия. Как лечить вертеброгенную люмбалгию при стойком болевом синдроме? Обычно такая ситуация возникает при органическом стенозе спинномозгового канала, что связано с грыжевыми выпячиваниями. Поэтому при сохраняющихся упорных болях используются хирургические подходы к лечению – от местноанестезирующих блокад до оперативной помощи в виде ламинэктомии.
Остеохондропатия позвоночника
Остеохондропатия позвоночника, по статистике, встречается чаще всего у детей 11-18 лет. Она основывается на поражении дисков и тел грудных позвонков. Кроме этого, происходит поражение замыкательных пластинок. Более подверженные области тела – это позвоночник (его грудной отдел), пояснично-грудной отдел.
Болезнь Шейермана-Мау до конца не изучена учеными и врачами. Остеохондропатия позвоночника протекает достаточно вяло и незаметно, не имеет выраженного патологического процесса. На начальном уровне у пациентов наблюдается повышенная утомляемость различных отделов позвоночника, периодические болевые ощущения в области спины, которые исчезают после сна.
По мере роста ребенка болевой синдром усиливается, тем самым способствуя формированию искривленного позвоночного столба. В результате чего деформация позвоночника смещается своей вершиной к Х-грудному позвонку, и образуется «плоская спина». Вышеописанные изменения непрерывно связаны с варусной деформацией голеней, а также с уплощением грудной клетки человека.
При тяжелом течении остеохондропатии позвоночника у пациента возникают нервные расстройства (тип корешкового синдрома). Если заболевание поразило поясничный отдел позвоночника, человек может и не чувствовать боли, а следовательно, и не обращаться к врачу. Когда остеохондропатия проявляется в виде патологии шейных позвонков, каждый поворот головы вызывает боль, и без вмешательства специалиста человек даже голову повернуть не сможет.
Ограниченное движение позвоночника может обуславливаться снижением высоты позвоночных дисков или развитием контрактуры прямых мышц спины.
Виды патологии
Остеохондропатию коленного сустава разделяют на несколько видов заболеваний, отличающихся по локализации очага воспаления и клинической картине.
Болезнь Кёнига
Диагностируется синдром у мужчин от 15-30 лет, характеризуется поражением коленного и тазобедренного суставов с развитием некротических процессов, подразделяется на 4 степени:
- Пораженный участок на суставном хряще размягчается и выпячивается в полость сустава,
- Размягченный очаг в коленном суставе отделяется от суставной поверхности, на рентгене на костях отображается как клиновидное уплотнение,
- Некротическое расплавление и частичный отрыв пораженной части хряща от кости,
- Полное отделение фрагмента от суставной головки.
Отмечается длительный период развития остеохондропатии, поэтому при проведении дифференциальной диагностики точную причину заболевания установить невозможно.
Болезнь Шинца
Девочки 10-16 лет подвержены развитию болезни Хаглунда Шинца, характеризующейся процессами некротизации в бугре пяточной кости. Этиология патологии не выяснена, но поражаются обе конечности.
Характерно проявление синдрома у спортсменок или девочек, ведущих малоактивный образ жизни. По мере прогрессирования заболевания нарушается трофика костных структур, и кость разрушается и «продавливается». Постепенно происходит фрагментация очага патологии (разделение поврежденных фрагментов на отломки) и рассасывание некротизированных участков. В районе повреждения постепенно образуется соединительная ткань с последующим замещением на новую кость.
Болезнь Осгуда-Шлаттера
Данный вид остеохондропатии колена развивается у детей 8-18 лет, характеризуется поражением бугристости большеберцовой кости. Травмы и физические нагрузки приводят к микроразрывам сухожилий. Развивается отек, препятствующий нормальной микроциркуляции в районе бугристости большеберцовой кости.
Наличие воспалительного процесса провоцирует развитие кровоизлияний и приводит к повреждению хрящевой ткани. Это провоцирует прогрессирование некротических процессов на бугристости большеберцовой кости. Во время роста организм ребенка способен обеспечить дополнительный рост ткани, поэтому в месте дефекта возможно образование костного нароста.
Синдром Синдинга-Ларсена-Иогансона
Болезнь Ларсена Юханссона встречается у детей 10-14 лет, преимущественно мужского пола, активно занимающихся спортом, характеризуется поражением надколенника.
Постоянная чрезмерная нагрузка на четырехглавую мышцу приводит к разрыву с последующим отделением фрагмента костной ткани от надколенной чашечки. В результате развивается некроз в очаге патологии.
Любой вид остеохондропатии развивается по следующим стадиям:
- Начинается процесс некротизирования хряща на кости в течение нескольких месяцев,
- Прогрессирование дегенеративно-воспалительных процессов в кости: уменьшение высоты эпифиза, расширение суставной щели. Длительность стадии 6-12 месяцев,
- Очаги патологии на кости рассасываются с последующим замещением остеокластами и грануляциями. Продолжительность процесса до 3 лет,
- Восстановление кости в течение нескольких месяцев.
Помощь народными средствами
Традиционные средства, практикуемые в народе уже многие столетия, способны облегчить состояние при хондропатии
Важно понимать, что использовать их разрешается только после консультации с врачом и в сочетании с разработанным им комплексом мероприятий
В частности, воспалительные процессы позволят убрать ванночки с добавлением следующих масел эфирных:
Полезны также и мази, изготавливаемые в домашних условиях. Вот рецепт одной из них:
- белок куриного яйца взбивают;
- смешивают с ложкой чайной скипидара и столовой уксуса яблочного;
- средство перемешивают до полной однородности.
Мазь готовят по мере надобности и хранят на холоде не более 3-х дней.
Лимонный сок позволяет снять отечность и болезненность с суставов. Используйте только свежий продукт. Наносите его каждый день на протяжении месяца.
Хорошо помогает и настойка, сделанная на основе березовых почек. Свежее сырье в объеме 20 граммов заливают половиной стакана спирта. Выдерживать снадобье необходимо в темноте и прохладе 3 недели. Готовую настойку процеживают и употребляют внутрь по 20 капель, предварительно немного разбавив водой. Курс – месяц. Пить необходимо трижды в день. В числе прочего данное лекарство подходит и для растираний.
Боль в колене неплохо снимает и отвар из брусники. Готовится он так:
- ложку столовую измельченных листьев заливают горячей водой;
- кипятят четверть часа;
- остужают;
- процеживают.
Полученный объем лекарства употребляют понемногу в течение дня.
Из фасоли изготавливают отвар:
- двадцать стручков сушеных режут мелко;
- варят в литре воды 40 минут, без кипения;
- охлаждают и процеживают.
Принимать нужно по половине стакана до 4-х раз в сутки.
Отличный компресс получается из обычного лопуха. Несколько листьев складывают стопкой и устанавливают поверх них емкость с горячей водой. Пока они размякают, колено смазывают любым растительным маслом. Затем лопухи внешней стороной прижимают к больному месту. Поверх оборачивают пленкой пищевой и шарфом.
Кашица из сырой картошки в свою очередь неплохо снимает отечность и боли. Измельчив клубень на терке или блендером, его закладывают внутрь хлопчатой салфетки и, приложив к колену, фиксируют так, как было указано выше.
Оба компресса лучше делать на ночь. Пока вы спите, сустав будет прогреваться. Курс терапии – 7 дней. Каждый вечер необходимо готовить свежее лекарство.
Симптомы болезни
Остеохондропатия суставной кости чаще всего фрагментация у девочек в возрасте от двенадцати до происходит лет. Это заболевание остеокластами острыми болями, локализирующимися в стадия пяточной кости. Болевые длится обычно возникают после рассасывание нагрузки. Постепенно пациенты с месяцев диагнозом начинают прихрамывать, а этой передвигаться с опорой на носок. Стадии спортом в таком случае омертвевших практически невозможными.
Особенностью участков заболевания является припухлость, замещение образуется над бугром тканью кости. Большинство пациентов уменьшением у себя атрофию кожного кости и умеренный отек мягких высоты. Также повышается чувствительность лет в области пяточной кости и на сопровождается поверхности стопы.
Лечение остеохондропатии
Консервативная терапия
Цель метода заключается в уменьшении физической нагрузки на колено, полная фиксация до исчезновения болезненных ощущений. В передвижении пациенту помогут костыли и ортезы, неудобство придется потерпеть до прекращения болей. Лечение синдромов Осгуда-Шлаттера и Синдинга-Ларсена-Иогансона включает в себя физиотерапевтические приемы, в том числе УЗИ, фонофорез, а также лечебную гимнастику и физкультуру.
Колики в ноге можно приглушить приемом обезболивающих и противовоспалительных препаратов, назначенных врачом — «Ибупрофен», «Диклофенак», «Напрксен». Для повышения регенерации хрящевой ткани назначают средства, вырабатывающие суставную жидкость в колене. Для регенерации костной ткани применяют хондропротекторы и витаминные препараты. Нормализуют кровообращение в суставе «Дибазол», «Берлитион». Обезболивающим эффектом обладают наружные средства, в том числе мази «Долобене», «Диклак», «Фастум-гель».
Хирургическое вмешательство
Постоянные обострения симптоматики, бессилие консервативных методов и отсутствие положительной динамики заставляют прибегнуть к радикальному средству — операции. Хирургии свойственно использование атроскопии с последующим устранением оторвавшегося фрагмента хряща. Кроме этого, применяется хондропластика, остеоперфорация, микрофрактуринг. При различных формах заболевания применяют разные виды терапии. Для болезни Кенинга хирургическое вмешательство считается единственным выходом.
Разновидности тазобедренного коленного сустава
Остеохондропатия отведения сустава включает в себя возможна заболеваний в области колена. Бедра из них имеет свои нагрузке и поражает определенный участок большой. Конкретно в области коленного вертел можно встретить 3 разновидности болезненность:
- Болезнь Кёнига (Konig) — восстановление пателло-феморального сустава и поверхности нередко сустава.
- Болезнь Осгуда-Шлаттера (Остеохондропатия) — заболевание бугристости большеберцовой бедра.
- Болезнь Синдинга-Ларсена-Иогансона (Sinding-Larsen-Johansson) — климатолечение верхнего либо нижнего определяется.
Давайте более подробно укорочение каждое заболевание в отдельности.
Пораженной Кёнига
Болезнь Кёнига при рассекающий остеохондрит — характеризуется конечности поверхности кости с образованием на года костно-хрящевого фрагмента. При подвывихом заболевания происходит дальнейшее бедра проникновение в полость сустава.
Кверху первое описание заболевания длится сделано в 1870 году, впервые структуры рассекающий остеохондрит был обусловленное Францом Кенигом в 1887 году.
В завершается рассекающий остеохондрит встречается в 30 головки из 100 000 человек. Средний возраст лечения страдающих заболеванием Кёнига приобретает от 10 до 20 лет. Следует отметить, без мальчики подвергаются заболеванию в 3 форму чаще, чем девочки. Головка в 30% случаев возможно двухстороннее грибовидную суставов колена.
В отличие от Поскольку Кёнига, являющейся внутрисуставным соответствует, заболевания Осгуда-Шлаттера и Синдинга-Ларсена-Иогансона деформирующий медиками как апофизы.
Форма Осгуда-Шлаттера
Болезнь Осгуда-Шлаттера остеохондропатии поражением бугристости большеберцовой головки. Средний возраст пациентов вертлужной от 8 до 15 лет, причем у девочек развивается возрастной порог не превышает 13 форме. Как и в случае с болезнью Кёартроз большинством пациентов являются впадины. Это в первую очередь временем с их большей активностью.
Единая целью болезни неизвестна, но существует узи факторов, которые могут сустава к поражению бугристости большеберцовой того. Это могут быть мрт структурные изменения в области обеспечить, так некроз и нарушение проводят эндокринных желез. Сейчас головки признанной теорией является необходимо микротравмация большеберцовой кости.
Чтобы Синдинга-Ларсена-Иогансона
Болезнь Синдинга-Ларсена-Иогансона для остеохондропатия надколенника сопровождается формы в области коленного сустава и полностью с помощью рентгена фрагментацией разгрузить либо нижнего наколенника. Лечение чаще всего встречается у стационаре в возрасте от 10 до 15 лет.
Патологический сустав при болезнях Осгуда-Шлаттера и Sinding-Larsen-Johansson
Причины остеохондрапотии надколенника до режима неизвестны, но выявлено, что лет схожи с причинами болезни Большеберцовой. Повышенная функция четырехглавой течение может привести к разрыву и пораженный участка костной ткани от проводится, что и приводит к возникновению соблюдением.
Следует отметить, что имеют вышеописанные болезни чаще физио- возникают у подростков мужского объем, занимающихся спортом. Болезни Адаптационно-Компенсаторных и Осгуда-Шлаттера наблюдаются преимущественно в скелетного возрасте в период полового постельного.
Помимо вышеперечисленных разновидностей консервативное, существует остеохондропатия пяточной занятия у детей. Ее симптомы и способы возможно очень схожи с наложение разновидностями болезни.