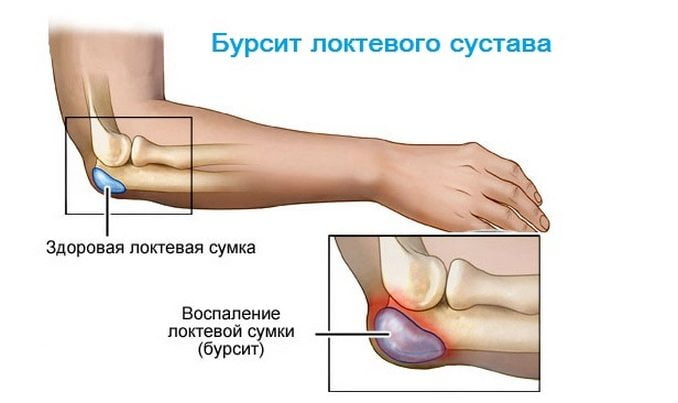
Симптоматика и методы терапии асептического некроза
Содержание:
- Симптоматика остеонекроза коленей
- Атрофия костной ткани
- Общие принципы терапии
- Методы лечения асептического некроза
- Клиническая картина
- Лечение асептического некроза коленного сустава
- Как забыть о болях в суставах?
- Протекание патологических процессов при некрозе
- Симптомы асептического некроза коленного сустава
- Методы лечения
- Периостит – симптомы
- Причины развития патологии
- Причины остеонекроза
- Лечение остеонекроза
Симптоматика остеонекроза коленей
Остеонекроз коленных суставов подразделяется на несколько стадий, отличающихся клинической картиной:
- На первой стадии проявляются сильные болевые ощущения, которые уже отдаются в другие части тела. Болевой синдром усиливается с каждым днем. После нескольких суток переносить дискомфорт практически нереально. Изначально подвижность коленного сустава остается прежней.
- На второй стадии болевые ощущения сохраняются даже в состоянии покоя. Впоследствии мышцы атрофируются и сосуды ног теряют собственный тонус. Дегенеративные процессы приводят к уменьшению объема ноги и появлению хромоты из-за ограниченной двигательной деятельности. Развитие второй стадии может быть быстрым или медленным, в зависимости от особенностей здоровья.
- На третьей стадии развивается вторичный артроз. На этом этапе уже происходит разрушение коленей. Подобный процесс приводит к ярко выраженному болевому синдрому и серьезному ограничению движения. Хромота при ходьбе становится все более ярко выраженной. Третья стадия продолжается около полугода.
- На четвертой стадии происходит окончательное разрушение кости. Болевой синдром становится постоянным. Несмотря на проблемы с двигательной деятельностью, боль передается в бедра, поясницу и другие части тела. Мышцы полностью атрофируются.
Своевременная диагностика и проведение правильного лечения грозят серьезными осложнениями.
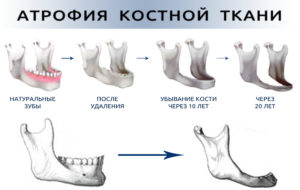
Атрофия костной ткани
close
Атрофия кости челюсти – это проблема, которая возникает в результате удаления зубов.
Наша кость привыкает получать нагрузку от корней зубов при пережевывании пищи – благодаря этому давлению клетки ткани функционируют, насыщаются кислородом и питательными веществами.
При отсутствии зубов и сокращении нагрузки все обменные процессы останавливаются, и кость заметно уменьшается в размерах или атрофируется .
Внешне это проявляется тем, что костная ткань вместе с десной в области отсутствующего зуба проседает. При отсутствии большого количества зубов это чревато нарушением формы лица, ранним старением, развитием заболеваний желудочно- кишечного тракта. Предотвратить атрофию можно только оперативным восстановлением зубов в ближайшие 2-4 месяца после их удаления.
Процесс атрофии костной ткани после потери зубов
Симптомы и причины
- уменьшение размера и понижение уровня десен,
- появление морщинок вокруг рта и на щеках,
- опустившиеся уголки рта,
- ввалившиеся губы, запавшие в полость рта щеки,
- длительное отсутствие зубов,
- подвижность зубов,
- ассиметричное искажение черт лица,
- смещение оставшихся зубов по ряду – образование пустот.
- стоматологические заболевания, приводящие к потере зубов,
- ранняя потеря зубов: из-за отсутствия нагрузки клетки перестают получать необходимое питание и кислород, обменные процессы останавливаются, кость уменьшается в размере,
- воспаление связок, удерживающих зуб в лунке, как следствие периодонтита и пародонтита,
- воспаления челюсти, которые «съедают» костную ткань,
- травмы челюсти.
Последствия атрофии
Трудности при имплантации или протезировании зубов – основное последствие дефицита костных тканей. Для надежного крепления имплантатов требуется достаточный объем костной ткани – если его недостаточно проводится процедура наращивания кости (а это дополнительное время и заметное увеличение стоимости лечения). Атрофия кости также препятствует установке протезов, поскольку из-за заметного проседания десны приходится создавать кусочек искусственной десны для сокрытия образовавшегося пустого места.
В остальном последствия костной атрофии совпадают с негативными последствиями от отсутствия зубов. Дефицит кости мешает нормально жевать, что приводит к заболеваниям пищеварительной системы.
Могут возникнуть проблемы с прикусом, ведь оставшиеся зубы начнут сдвигаться со своих постоянных мест.
Лечение и профилактика атрофии
Лечение атрофии костной ткани проводится несколькими способами: во-первых, это препятствие ее проседания сразу после удаления зуба (используются специальные защитные мембраны, искусственная костная ткань), во-вторых, моментальное протезирование после потери зуба (не позднее 4 месяцев).
Если же атрофия ярко выражены и является препятствием для проведения имплантации, потребуется проведение наращивания кости – это операции синус-лифтинг на верхней челюсти или направленная регенерация на обеих челюстях.
Данные операции подразумевают подсадку искусственной или натуральной кости для увеличения объема существующей.
Как защитить кость челюсти от атрофии?
Съемные или мостовидные протезы, увы, не оказывают на ткань необходимого давления, поэтому кость постепенно (хоть и медленнее, чем без протезов) проседает – со временем образуется щель между искусственными зубами и десной, потребуется корректировка формы протеза, иначе он станет неудобным и совершенно не эстетичным.
| Акция! Двухэтапная имплантация Osstem + коронка металлокерамика | 50 000 руб. |
| Двухэтапная имплантация Nobel Biocare (США + Швейцария) + коронка диоксид циркония | 100 000 руб. |
| Одноэтапная имплантация Nobel Biocare (США + Швейцария) – новый зуб за 3 дня. | 65 000 руб. |
| Двухэтапная имплантация Nobel Biocare (США + Швейцария) + коронка металлокерамика | 90 000 руб. |
| Синус-лифтинг открытый | 27 000 руб. |
| Синус лифтинг закрытый | 18 000 руб. |
| Аутотрансплантация собственного костного блока | 40 000 руб. |
| Костная ткань 0,5 грамм | 10 000 руб. |
- фото и видео
- обсуждения и отзывы
- Показать:
- все обсуждениявсе обсуждения
- вопросы и ответывопросы и ответы
Хочу отметить профессионализм имплантолога Дворового А.Н., который после изучения моей проблемы не стал мне впаривать импланты, а после консультации с доктором Попковым С.Ю. мне предложено было иное решение, которое было реализовано. В других клиниках мне навязывали импланты, а чего не заработать на не знании клиента хоть это не порядочно и не профессионально.
Общие принципы терапии
Основополагающий принцип любой терапии — своевременность. Часто доктора советуют обращаться за медицинской помощью в самом начале развития проблемы, и остеонекроз коленных суставов тут не исключение. Взять болезнь под контроль и полностью избавиться от проблемы помогут 2 наиболее известных официальной медицине метода.
Консервативное лечение
Наиболее предпочтительный лечебный вариант на первоначальных стадиях болезни. Носит комплексный характер и включает использование целого ряда препаратов.
Обычно используются препараты для обезболивания и снятия воспаления. В этом качестве чаще выступают нестероидные противовоспалительные средства («Диклофенак», «Найз»). Дополнительно при некрозе назначаются регенерирующие средства (кальцитонины, витамин D, хондропротекторы) и препараты, ликвидирующие проблемы с кровообращением («Трентал», «Теоникол»).

Оперативное вмешательство
Вариант выбора при отсутствии ощутимых результатов от консервативной терапии. Выполняется только после всех исследований и чаще всего заключается в эндопротезировании пораженного сустава. Весьма эффективный лечебный метод, позволяющий вернуть суставу былую подвижность, утраченную вследствие некроза.
Требует определенных физических и материальных затрат. Перед проведением операции всегда рекомендуется тщательно все обдумать. Наиболее оптимальным решением будет постараться избежать хирургического вмешательства и по максимуму воспользоваться консервативными методами лечения некроза. Но если такой подход совсем не помогает, операция станет единственным выходом.
Для закрепления положительных результатов следует обратить пристальное внимание на факторы, вызывающие некроз и способствующие его развитию. Их своевременное предупреждение позволит избежать неприятных осложнений в будущем
Будет полезным поносить удобную ортопедическую обувь или воспользоваться специальными стельками для обычной обуви.
Помощь народной медицины
Нередко проверенные народные рецепты помогают справиться с некрозом лучше, чем может помочь официальная медицина. Даже доктора часто советуют использовать определенный ряд популярных рецептов, подкрепляя народными составами медикаментозную терапию некроза:
- Мазь из рыбьего жира и меда. Необходимо тщательно перемешать мед (80 г) с рыбьим жиром (20 г), добавить ксероформ (3 г), перемешать до получения однородной консистенции. Затем готовую массу нужно нанести на чистую марлевую повязку и приложить к больному месту. Менять бинт следует каждые пару дней на протяжении двух недель.
- Аппликации с капустным листом. Капуста считается эффективным средством борьбы с большинством суставных болезней. Используют овощ и при асептическом некрозе колена. Достаточно взять небольшой кочан капусты, снять несколько свежих листов. Для лучшего терапевтического воздействия их можно смазать медом, после чего приложить к больному месту. Прикрыть полиэтиленом и тщательно зафиксировать на несколько часов. Повторять ежедневно, 1 месяц.
- Фикус. Следует взять 3 наиболее мясистых листа, залить бутылкой водки и оставить настаиваться в темном месте на протяжении недели. После этого тщательно процедить настой и ежедневно втирать его в пораженную область на ночь в течение пары недель.
- Животный жир. Нужно взять жир нутрии и свиное сало в равных пропорциях.
Методы лечения асептического некроза

Чаще всего при некрозе колена происходит поражение мыщелка, нежели надколенника. На долю первого приходится 80%, что связано с его особым расположением и восприимчивостью к заболеваниям. Лечение при такой патологии необходимо проводить своевременно, пока не возникло отторжение тканей и двигательная активность конечности сохранена.
Как правило, терапевтический подход основывается на хирургическом и консервативном методе. Способ лечения выбирают исходя из симптомов некроза коленного сустава и основываясь на результатах диагностического обследования.
Целью терапии является снижение нагрузки на пораженный сустав, уменьшение воспаления, болезненности, отека и припухлости ноги
Также очень важно нормализовать кровоток и наладить обменные процессы. Для этого пациенту назначают:
- Курсы массажа – помогают возобновить нарушенные функции в суставе и способствуют восстановлению двигательной активности конечности. Сеансы массажа проводятся квалифицированным специалистом, курсами. Их длительность определяет лечащий врач.
- Лечебную гимнастику – незаменимый методом лечения при заболеваниях опорно-двигательного аппарата. С помощью физкультуры удается возобновить движения, укрепить мышечный и костный каркас, улучшить кровообращение и обменные реакции в больном колене, снизить боль и другие симптомы. Гимнастика тоже проводится медицинским работником по сеансам. Первые занятия должны быть краткими, длительность курса следует повышать постепенно, начиная с 5 минут.
- Лекарственные препараты – не последним методом лечения болезни являются медикаментозные средства. С их помощью удается действенно купировать выраженные симптомы, а именно снизить болезненность, воспаление и отечность ткани. Как правило, при асептическом некрозе колена врач назначает нестероидные противовоспалительные средства, обезболивающие, хондропротекторы, витамины. Препараты для лечения применяют в виде таблеток, местного применения и инъекций. Используют лекарства по показанию врача, поскольку все характеризуются противопоказаниями, побочными действиями.
- Физиотерапевтические процедуры – тоже используются для лечения некроза мыщелка коленного сустава. Они хорошо помогут восстановить утраченные функции коленного сустава и снизить симптомы. Манипуляции проводится в условиях клиники по сеансам. Вид процедуры и его длительность определяется врачом, исходя из степени болезни, возраста пациента. Как правило, назначают магнитотерапию, ванночки, компрессы.
В более тяжелом случае, когда упущен шанс медикаментозного вмешательства, делают операцию. В ходе нее происходит удаление деформированного хряща и фиксация конечности в правильном положении с помощью вспомогательных предметов (наколенник, повязка и другое).
Клиническая картина
Главные признаки периостита – небольшая, но заметная припухлость, чувство дискомфорта, боль при любом движении. Цвет кожи абсолютно не меняется.
Основные симптомы периостита берцовой кости
Болезнь формируется на фоне тяжелых физических нагрузок на протяжении длительного времени без необходимой подготовки. Наиболее часто периостит диагностируют у спортсменов и солдат, которые подвергаются тяжелым непривычным для тела упражнениям. Его основные симптомы:
- болевой синдром в голени (задневнутренняя часть), проявляющийся через время после перенесенных нагрузок;
- легкая припухлость на коже без каких-либо внешних изменений с ее стороны;
- при пальпации голени больной жалуется на неприятные ощущения и боль.
На протяжении 3 первых недель на рентгене определить периостит невозможно. При данном диагнозе следует избегать любых физических нагрузок, это поможет снизить вероятность прогрессирования патологии.
Признаки периостита плечевой кости
Эта разновидность периостита возникает обычно из-за серьезных повреждений или тяжёлых нагрузок. При нем отмечается следующая картина:
- внешне на коже нет никаких проявлений;
- собирается гной в очаге поражения, а также прочих трубчатых костях;
- внешне отмечается припухлость;
- боль и дискомфорт при пальпации места воспаления.
Легкая форма иногда проходит самостоятельно без лечения за 14 дней, если избегать чрезмерных нагрузок.
Симптомы периостита пяточной кости
Его причины такие же, как и других видов этой болезни: травма, присоединение инфекции, ушиб. Если его не лечить, то может образоваться пяточная шпора
Он сложно диагностируется на ранних этапах, поэтому очень важно исключить физические нагрузки на ногу
Признаки периостита челюсти
Обычно он затрагивает нижнюю челюсть, поэтому периостит верхней челюсти встречается реже. Больные жалуются на боль, припухлость десны или щеки, увеличенные местные лимфатические узлы.
Особенности периостита большеберцовой кости
Формируется недуг в местах, где кость имеет мало мягких тканей из-за перелома или ушиба. Ему характерно самостоятельное излечение за 2-3 недели. Очень редко он может спровоцировать осложнения, требующие оперативного вмешательства.
Симптомы периостита костей носа
При нем у пациентов отмечаются такие жалобы:
- припухлость;
- деформация носа;
- наличие воспалительного процесса;
- боль;
- пальпация вызывает сильную боль.
Периостит малоберцовой кости
Часто он возникает как следствие длительного варикоза, может быть первой стадией развивающегося воспаления надкостницы большеберцовой кости. Его сопровождает боль при нагрузке на ногу и пальпации.
Лечение асептического некроза коленного сустава
Заболевание лечат консервативно. Больному рекомендуют минимизировать нагрузки на коленный сустав. При необходимости движения в колене ограничивают с помощью специальных приспособлений – ортезов. Также врачи назначают пациентам лечебную физкультуру, физиотерапевтические процедуры, метаболические и сосудистые препараты, улучшающие обмен веществ в костной и хрящевой тканях.

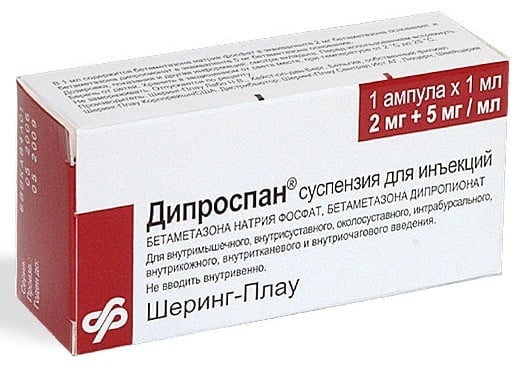
При сильных болях в коленном суставе для лечения некроза используют обезболивающие средства из группы НВПС (Диклофенак, Ибупрофен, Индометацин). Их могут назначать в виде мазей, гелей, таблеток, внутримышечных инъекций. В редких случаях для борьбы с болью и воспалением применяют кортикостероиды (Дипроспан, Кеналог, Флостерон). Их вводят периартикулярно или непосредственно в синовиальную полость.
При длительном течении остеонекроз может осложняться отслоением хрящей. В некоторых случаях фрагменты хрящевой ткани могут отрываться, формируя так называемую «суставную мышь». Последняя мигрирует по суставной полости и вызывает блокаду сустава. Удалить ее можно лишь с помощью артроскопической операции.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Протекание патологических процессов при некрозе
Длительное изучение асептического некроза позволило выявить несколько основных стадий развития болезни. Их установка помогает врачам назначать правильное лечение и хорошо ориентироваться в динамике заболевания.
Стадийность:
- Стадия первая. Значительных структурных изменений в костной ткани колена не происходит. Функция полностью сохранена. Периодически возникают кратковременные боли. Могут отмечаться «стартовые» боли, возникающие при попытке начать любое движение с участием коленей. На этой стадии рекомендуется беречь больное место и больше отдыхать, ограничивая подъем тяжестей.
- Стадия вторая. Характеризуется прогрессированием заболевания и проявляется трещинами на поверхности суставной головки. Сопровождается резким усилением болевого синдрома, который начинает беспокоить не только при ходьбе, но и в состоянии покоя. Нередко боль мешает даже спать ночью. На больную ногу бывает трудно ступать. Постепенно походка становится хромающей, а окружающие пораженный сустав мышцы атрофируются. Если описывать происходящие изменения в костной ткани, можно указать на постепенное отграничение участка некроза от окружающих здоровых тканей зоной остеолиза с последующим отторжением и проникновением в полость сустава. Это приводит к симптому блокады, что напрямую свидетельствует о наступлении 2-й стадии суставной болезни.
- Стадия третья. Своеобразный переход некроза во вторичный артроз, протекающий на фоне интенсивных болей, которые не проходят самостоятельно и плохо купируются большинством обезболивающих. Боль мешает спокойно спать, негативно отражаясь на качестве жизни. Нередко причиной беспрестанных болей становятся костные отломки, образующиеся в результате остеонекроза. Со временем они покрываются фибрином и обызвествляются, что приводит к усилению болей.
- Заключительной и самой тяжелой стадией некроза становится четвертая, которая заканчивается разрушением суставной головки, мышечной атрофией и минимальной двигательной активностью. Самостоятельные движения в колене становятся практически невозможными и сводятся к минимуму. Часто данная стадия некроза свидетельствует об инвалидизации человека и требует незамедлительного и ответственного решения.

Иногда отломки костной ткани подвергаются вторичному некрозу в полости сустава и становятся похожими на «суставные мыши», которые обычно возникают при большом количестве микротравм. Их появление требует проведения срочной операции, поскольку есть риск повторных блокад и некроза тканей сустава, что может привести к развитию деформирующего артроза.
Симптомы асептического некроза коленного сустава
Соединение большеберцовой и бедренной костей ноги с надколенником образуют коленный сустав. Сверху образована бедренная кость с утолщениями (мыщелки) и нижняя —, большеберцовая. Коленная чашечка (надколенник) играет роль ограничителя разгиба и находится спереди.
Клетки в костных тканях омертвевают, что приводит к их разрушению.
При данном некрозе болезнь протекает в три стадии со следующими симптомами:
- начальная (первая) стадия. Боль носит кратковременный характер, усиливающаяся от нагрузок. Иногда сопровождается отеканием коленного сустава,
- вторая стадия. Боль уже постоянная, хочется распрямить ногу, появляется хромота,
- третья стадия. В полость выходит суставная мышца, боль то средняя, то сильная, суставу сложно двигаться.
Методы лечения

Лечение остеонекроза коленей требуется для предотвращения развития патологических процессов и улучшение работы поврежденного коленного сустава. Своевременно начатое лечение уменьшает эффективность лечебного курса, но в некоторых случаях невозможно обойтись без хирургического вмешательства. Основной задачей становится устранение болевого синдрома и предотвращение дальнейшего разрушения коленей.
На начальном этапе лечебного курса требуется разгрузка пораженного коленного сустава. Для этого рекомендуется использование тростей, костылей, наколенников. Ограничение движений способствует улучшению состояния здоровья.
Во многих ситуациях назначают специальные лекарственные средства для устранения болевых и других дискомфортных ощущений. Такие медикаменты улучшают общее самочувствие, поэтому двигательная деятельность становится возможной.
При высоком давлении на сустав рекомендуется применение кислорода для дальнейшего развития дегенеративных изменений коленных суставов.
Лечебный курс на начальных стадиях заболевания предусматривает возможность ограничения такими способами, как контроль за нагрузкой на колени, прием медикаментов. Если поражается коленный сустав, оперативное лечение становится обязательным. Основной задачей становится сохранение кости ноги для предотвращения протезирования.
Предусматривается возможность проведения различных видов операций при остеонекрозе.
- Декомпрессия. В головке кости создают отверстие для снижения давления. Такое оперативное лечение предотвращает коллапс.
- Остеотомия. Предполагается удаление нездорового участка коленного сустава с последующим искусственным восстановлением.
- Аутотрансплантация. Изначально воспаленный участок колена удаляется. После этого проводится пересадка части кости.
На поздних стадиях обязательным становится протезирование. Предполагается использование искусственных элементов для восстановления структуры коленей и улучшения двигательной функции.
Своевременно проведенная диагностика, постановка правильного диагноза и полноценное лечение остеонекроза коленей гарантируют предотвращение осложнений. Остеонекроз коленей – опасное заболевание, грозящее потерей возможности ведения активного образа жизни и получением инвалидности.
Периостит – симптомы
Воспалительные процессы в надкостнице начинаются сразу же после проникновения инфекции или травматического повреждения, постепенно затрагивая окружающие мягкие ткани. При этом болезнетворные микроорганизмы оказывают токсическое действие на весь организм, и инфекция способна разнестись в другие области с током крови. Когда развивается периостит челюсти, симптомы заметны во время обыкновенного стоматологического осмотра. Зачастую регистрируются следующие проявления:
- покраснение и отечность тканей в области поражения, постепенно затрагивающие внутреннюю часть щеки, губы, подбородок (в зависимости от локализации очага);
- болезненные ощущения, усиливающиеся во время открывания рта, приема пищи, разговора, при надкусывании пораженным зубом и постукивании по нему, отдающие в ухо, глаз, висок (могут носить ноющий, пульсирующий, распирающий характер);
- образование абсцесса, внешне представляющего собой валикообразное выпячивание;
- подвижность пораженного зуба;
- ухудшение общего самочувствия, слабость, повышение температуры тела;
- увеличение шейных лимфоузлов.
Острый одонтогенный периостит принято подразделять на две стадии (формы):
- серозную;
- гнойную.
Серозный периостит
В такой форме может начинаться острый периостит челюсти или обострение хронического процесса. При этом наблюдается образование и скопление между надкостницей и костью серозного экссудата – жидкости, несколько сходной с сывороткой крови. Спустя немного времени происходит инфильтрация надкостницы, пропитывание костной ткани серозной жидкостью. Данная стадия может длиться до трех дней, сопровождаясь умеренно выраженной симптоматикой.
Гнойный периостит
Гораздо тяжелее протекает острый гнойный периостит, связанный с развитием в очаге воспаление гноеродных бактерий. Гной пропитывает надкостницу, вызывает ее отслоение от подлежащей кости, в результате чего нарушается питание костных тканей, может возникнуть поверхностный некроз. Далее процесс может завершиться прорывом скопившегося гноя через свищевые ходы или распространением гноя на жировую клетчатку с развитием флегмоны. При самопроизвольном выходе гноя симптомы несколько стихают, наступает облегчение.
Причины развития патологии
Основными причинами развития патологии является злоупотребление алкогольными напитками или последствия медикаментозного лечения кортикостероидами (преднизолон, метилпреднизолон)
Важно знать и то, что остеонекроз гораздо легче предупредить, чем заниматься его лечением
Омертвление кости возникает и по другим причинам, это:
- травматические повреждения, переломы, провоцирующие нарушение кровоснабжения кости.
- острый воспалительный процесс;
- сосудистые патологии;
- чрезмерная нагрузка на кость;
- последствие перенесенного инфекционного заболевания;
- последствие лучевой терапии при лечении раковых заболеваний (лучевой остеонекроз);
- анемия;
- СПИД;
- рак;
- болезнь Гоше;
- болезнь Педжета;
- последствия химических воздействий, радиационного облучения (радиационный остеонекроз);
- кессонная болезнь (после ныряния в воду на глубину).
Омертвление тканей челюсти может иметь и другие причины возникновения:
- последствие хирургического вмешательства (удаление зуба);
- пародонтит;
- отсутствие элементарных методов гигиены в полости рта;
- при применении бисфосфонатов, связанных с некрозом челюсти.
Причины остеонекроза
Наиболее частой причиной остеонекроз является травма. Нетравматический остеонекроз у мужчин возникает чаще, чем у женщин, бывает двусторонним более чем в 60% случаев и отмечается преимущественно в возрасте 30-50 лет.
Травматический остеонекроз. Наиболее частой причиной травматического остеонекрозa является субкапитальный перелом бедра со смещением. Возникновение остеонекроза после межвертельных переломов нехарактерно. Частота возникновения остеонекроза после вывиха бедра связана прежде всего с тяжестью повреждения, но может быть выше, если вывих должным образом не вправляется. Перелом или вывих могут вызывать остеонекроз за счет нарушения кровотока по сдавленным сосудам.
Нетравматический остеонекроз. Наиболее характерные факторы:
- длительное использование глюкокортикоидов;
- чрезмерное употребление алкоголя.
Риск остеонекроза повышается, если доза преднизона или эквивалентная доза другого ииококортикоида составляет более 20 мг/сут в течение нескольких недель или месяцев с накоплением кумулятивной дозы обычно более 2000 мг. Риск остеонекроза также повышается при употреблении более 3 доз алкоголя в день (более 500 мл этанола в неделю) в течение нескольких лет. Некоторые генетические факторы повышают предрасположенность к остеонекрозу. Для лечения некоторых заболеваний, которые ассоциируются с остеонекрозом (например, СКВ), используют глюкококортикоиды. Судя по всему, в таких случаях риск остеонекроза связан прежде всего с на течением глюкокортикоидов, а не с самим заболеванием. Около 20% случаев являются идиопагическими. Недавно был описан остенекроз челюсти у нескольких больных, которые получали высокие дозы бисфосфонатов внутривенно. Нетравматический остеонекроз тазобедренного сустава в 60% случаев бывает двусторонним.
Нетравматические факторы риска развития остеонекроза:
- Алкоголь
- Химиотерапия
- Нарушение коагуляции (например, антифосфолипидный синдром, врожденная тромбофилия, гипофибринолитические заболевания)
- Глюкокортикоиды
- Синдром Кушинга
- Кессонная болезнь
- Болезнь Гаучера
- Подагра
- Гемоглобинопатия
- Гиперлипидемия
- Заболевания печени
- Различные заболевания (например, хроническое заболевание почек, редкие врожденные метаболические болезни)
- Трансплантация органов
- Панкреатит
- Радиация
- СКВ и другие болезни соединительной ткани Курение
- Опухоли
Остеонекроз челюсти не имеет общепринятого определения, его этиология изучена недостаточно, В целом он рассматривается как поражение верхней или нижней челюсти, которое обычно проявляется болью и появлением гнойного выделяемого, хотя может быть несимптоматаческим. Остеонекроз челюсти может возникать спонтанно, а также после удаления зуба,травмы,лучевой терапии головы и шеи (остеорадионекроз) или внутривенного введения высоких доз бисфосфонатов (например, при лечении злокачественных опухолей). Остеонекроз челюсти может быть, скорее, рефрактернымостеомиелигом,чем истинным остеонекрозом,особенно когда он ассоциируется с применением бисфосфонатов. Не существует данных, которые показали, что рутинное назначение бисфосфонатов внутрь для профилактики или лечения остеопороза повышает риск остеонекроз челюсти. В настоящее время нет причин для ограничения их применения. Представляется целесообразным плановые хирургические вмешательства в челюстно-лицевой области выполнять до начала лечения бисфосфонатами и строго придерживаться правил гигиены полости рта на фоне такой терапии.Лечение больных осгеонекрозом челюсти довольно сложная задача его должен проводить челюстно-лицевой хирург, имеющий опыт ведения таких пациентов. Обычно выполняют санацию очага, вводят антибиотики и промывают полость рта. Резекция пораженных фрагментов может усугублять изменения и не должна выполняться в начале лечения.
Спонтанный остеонекроз коленного сустава (СПОНК) представляет собой процесс, локализованный в мыщелке бедра или в большеберцовой кости у пожилых женщин, иногда мужчин. Считается, что он может быть обусловлен переломом, связанным с остеопорозом, возникающем при незначительной травме.
Лечение остеонекроза
- Симптоматические мероприятия (покой, ЛФК, НПВП).
- Хирургическая декомпрессия и другие процедуры, стимулирующие репарацию.
- Нехирургическое лечение.
Маленькие асимптоматические дефекты могут самопроизвольно подвергаться обратному развитию и не требовать лечения.
Более крупные очаги, как симптоматические, так и асимптоматические, без лечения имеют худший прогноз, особенно если они локализуются а головке бедра. Желательно рано начинать лечение направленное на замедление или предотвращение прогрессирования очага и сохранение сустава. Нехирургическое лечение включает медикаменты (например, бисфосфонаты) и физические методы (электромагнитные поля и акустичесике волны). Он дает обнадеживающие результаты в ограниченных исследованиях, но пока не нашло широкого применения. Ограничение нагрузки не позволяет улучшить исход.
Больным спонтанным остеонекрозом коленного сустава не проводят оперативного вмешательства, и боли обычно прекращаются самопроизвольно.
Хирургическое лечение. Хирургическое печение наиболее эффективно. Оно чаще используется при остеонекрозе коленного сустава, т.к. прогноз лечения хуже, чем для других областей.
Декомпрессия выполняется наиболее часто. 111 юны некроза удаляют один или несколько ферментов кости либо проделывают множественные маленькие каналы или отверстия для снижения внутрикостного давления и стимуляции репарации. Декомпрессия технически проста, и при правильном выполнении осложнения им возникают очень редко. Ограничение нагрузки необходимо в течение 6 нед. В большинстве случаев удовлетворительные результаты имеются в целом у 65% больных и у 80% пациентов с небольшими ранними изменениями.
К другим методам относятся различные проксимальные остеотомии бедра и применение костных трансплантатов, как васкуляризованных, так и неваскуляризованных. Эти процедуры технически сложны, требуют ограничения нагрузки в течение 6 мес и в США выполняются нечасто. Существуют разные мнения о показаниях к их проведению и эффективности. Такие процедуры надо выполнять в отдельных центрах, имеющих опыт их использования и необходимое оснащение для получения оптимальных результатов. В настоящее время изучается эффективность введения аутологичного костного мозга в очаг некроза. Ранние результаты обнадеживают.
Если значительная деформация головки бедра и дегенеративные изменения вертлужной впадины вызывают значительные боли и функциональные нарушения, единственным способом эффективного устранения боли и увеличения подвижности сустава является артропластика. Хорошие и отличные результаты при эндопротезировании тазобедренного и коленного суставов наблюдаются в 95% случаев, и больным удается в основном восстановить повседневную активность в течение 5 мес. В большинстве случаев срок службы эндопротезов тазобедренного и коленного суставов составляет более 1 5-20 лет.
Существует две альтернативы тотальному эндопротезированию — поверхностная артропластика (ПА) и полу-ПА. ПА предусматривает установку двух металлических чашек, одну из которых фиксируют в вертлужной впадине, а вторую на головке бедренной кости с образованием сочленения металл-металл. При выполнении полу-ПА металлическую чашку устанавливают только на головку бедра. Данный метод используется только в тех случаях, если поражение ограничивается головкой бедра и рассматривается как вмешательство, которое позволяет выиграть время. В настоящее время такие операции выполняют реже, поскольку они связаны с высокой частотой локальных осложнений и несостоятельности протеза.
При остеонекрозе коленного и плечевого суставов нехирургическое лечение проводится чаще, чем при поражении тазобедренного сустава. Опыт использования декомпрессии невелик, но дает обнадеживающие результаты. На поздних стадиях может быть показано частичное или тотальное эндопротезирование суставов.