Можно ли увидеть различные степени плоскостопия на рентгене
Содержание:
- Как лечить полую стопу
- Показания и противопоказания рентгенографии
- Виды и стадии
- Истории пациентов
- Альтернативные методы диагностики
- Хирургическое лечение молоткообразной деформации пальцев в составе полой стопы.
- Получение результатов
- Диагностика
- Где проходят рентгеновское обследование, какова его цена
- Определение степени плоскостопия
- Расшифровка результатов
- Лечение, методы, профилактика
- Когда врач направляет на обследование стопы?
Как лечить полую стопу
Выбор тактики, при подборе терапевтических мероприятий, которые изначально носят консервативный характер, обусловлен следующими базисными факторами:
- этиология патологии
- возрастная группа пациента
- текущая стадия заболевания
Перечень врачебных назначений при слабой, либо умеренно выраженной деформации:
- гимнастика стоп — упражнения направленные на нормализацию мышечного тонуса, укрепление связочного аппарата (сгибание, разгибание, вращение)
- физиотерапевтические процедуры
- массаж — растирание от кончиков пальцев вверх, захватывая голеностопный сустав, нижнюю область голени
- ортопедическая обувь, без выкладки свода, с приподнятым внутренним краем
Принятие перед сном тёплых (температура не выше 38-39) ножных ванн, с добавлением морской соли, или соды, из расчёта 1/2 ст.л./1 л. воды. Процедура позитивно отразиться на самочувствии, укрепив “компоненты” свода.
Если присутствует мозолистость, то по окончанию лечебной ванночки для ног, сделайте масляный компресс. Полотняную тряпочку пропитывают растительным маслом. Накладывают на проблемный участок, поверх пергаментную бумагу, вату, плотно перебинтовывают. Утром снимают, омывают тёплой водой.
Подобные консервативные меры позволят уменьшить вероятность дальнейшей деформации стопы, устранить усталость, минимизировать болевые ощущения.
На запущенных стадиях, когда выраженность полой стопы резкая, очевидная, лечебные действия по борьбе с недугом требуют вмешательства хирурга.
- резекция (удаление) костей предплюсны — серповидная (по Куслику), клиновидная
- остеотомия — искусственное рассечение кости, восстанавливают анатомически правильное положение
- пересадка сухожилий
- артродез — фиксируют суставы, располагающиеся между костями плюсны/предплюсны, обеспечивая сращение
Оптимальным решением признаётся комбинаторный вариант, сочетающий несколько видов операций.
Правильно подобранная обувь, своевременное выявление, лечение первопричинных для полой стопы патологий (парезов, паралича, полиомиелита), уменьшит вероятность знакомства с данным недугом.
Показания и противопоказания рентгенографии
Основным показанием к проведению рентгена стоп является подозрение на плоскостопие или другие аномалии строения костей и суставов нижних конечностей при наличии следующих симптомов:
- Дискомфорт, болевые ощущения и быстрая усталость при ходьбе и длительном стоянии;
- Появление тяжести и отеков ног, ночные судороги;
- Видимое или ощутимое физически опущение сводов стопы;
- Деформация пальцев, нередко сопровождающаяся формированием мозолей, с трудом поддающихся лечению;
- Выпирание костей или суставов;
- Расширение или увеличение длины стопы.
Также рентген необходим для установления формы и особенностей протекания уже диагностированных заболеваний.
Противопоказаниями к проведению исследования является беременность (все триместры) и младенческий возраст. Детям старше 2-3 лет рентген делают только в экстренных или тяжелых случаях с согласия родителей.
Исследование не проводится, если пациент не может самостоятельно стоять. Основные ограничения рентгенографии связаны с дополнительным воздействием радиации на организм, которая в зависимости от типа оборудования составляет 0,1-0,6 мЗв. Суммарная лучевая нагрузка должна составлять не более 1,4 мЗв в год, поэтому количество проводимых исследований ограничено даже при отсутствии противопоказаний.
Виды и стадии
По локализации наибольшей деформации выделяют три вида полой деформации:
- Передний. Опора идет на кончики пальцев, стопа находится в вынужденно разогнутом положении. Пятка приподнята.
- Задний. Слабость икроножных мышц приводит к подошвенному сгибанию. Основная опора идет на пятку, она опускается ниже других отделов. Часто этот вид деформации сочетается с вальгусной установкой, которая происходит из-за контрактуры длинного разгибателя мышц ступни.
- Средний. У пациента укорочен подошвенный апоневроз или есть контрактуры мышц ступни.
Ортопеды указывают, что заболевание имеет 2 стадии:
- Изменить конфигурацию стопы можно за счет воздействия на мягкие ткани.
- Деформации носят стойкий характер, избавиться от них можно только путем хирургического вмешательства.
Выделение стадий позволяет понять, когда пациенту можно рекомендовать консервативные методы лечения, а в каких случаях они окажутся неэффективными.
Истории пациентов
Полая стопа характеризуется высоким подъёмом и высоким сводом, что приводит к неправильному распределению нагрузки, болям, нестабильности. Чаще всего полая стопа связана с неврологическими расстройствами, может встречаться в любом возрасте и затрагивать одну или обе стопы. Одной из наиболее часто встречаемых наследственных причин полой стопы является болезнь Шарко Мари Тута.
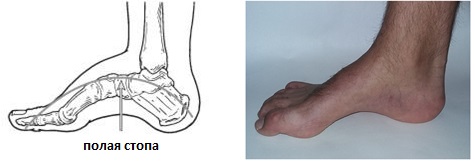
Чаще всего формирование полой стопы связано с неврологическим заболеванием, такими как: церебральный паралич, болезнь Шарко Мари Тута, полиомиелит, мышечная дистрофия, последствия инсульта, спина бифида. Но в ряде случаев встречается изолированная полая стопа как вариант наследственной структурной аномалии. Правильная диагностика является важным моментом, так как позволяет прогнозировать течение заболевания и прогноз. В случае если деформация является следствием неврологического расстройства, она будет неуклонно прогрессировать. Если же полая стопа является изолированной структурной аномалией она, как правило, не прогрессирует.
Свод и подъём при полой стопе более выражены чем в норме. Помимо высокого свода и подъёма могут наличествовать следующие признаки:
-молоткообразная или когтевидная деформация пальцев.
-атипичное расположение мозолей (гиперкератоза) на пальцах и стопе вследствие неправильного перераспределения нагрузки.
-боль в стопе в положении стоя и при ходьбе, более выраженная по наружной стороне стопы.
-нестабильность в голеностопном суставе, связанная прежде всего с варусным наклоном пяточной кости.
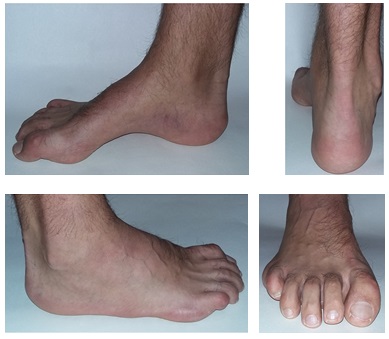
Некоторые люди с полой стопой могут страдать от так называемой «отвисающей стопы», из-за слабости мышц голени и нарушения мышечного баланса. Это всегда свидетельствует о неврологической причине полой стопы.
Диагностика полой стопы всегда начинается с тщательного сбора семейного анамнеза. Осмотр стопы должен производить специалист по хирургии стопы и голеностопного сустава и квалифицированный невропатолог. При осмотре отмечают изменения свода стопы, наличие мозолей в нетипичных местах, молоткообразную и когтевидную деформацию пальцев. Далее оценивают силу всех групп мышц голени и стопы, паттерн ходьбы, координацию. В ряде случаев требуется рентгенография стоп, полный неврологический осмотр, ЭМГ, консультация генетика.
– Индивидуальные ортопедические стельки позволяют эффективно перераспределить нагрузку на стопу и значительно увеличить устойчивость, предотвращая травмы и уменьшая боль от физической нагрузки.
– Модификация обуви. Использование обуви с высоким плотным голенищем и небольшого каблука расширяющегося книзу позволяют дополнительно стабилизировать голеностопный сустав и стопу.
– Ношение ортопедических бандажей (брейсов, ортезов) типа AFO позволяет эффективно стабилизировать голеностопный сустав и бороться с симптомами «отвисающей стопы».
Когда нужно оперировать полую стопу?
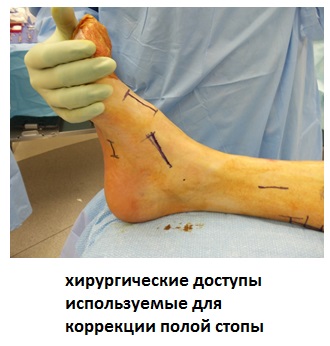
В случае если консервативные меры оказываются неэффективными в борьбе с болью и нестабильностью причиняемыми полой стопой встаёт вопрос о хирургической коррекции деформации. Специалист по хирургии стопы и голеностопного сустава выберет необходимые вмешательства в каждом конкретном случае. В случае если полая стопа формируется на фоне неврологического расстройства, велика вероятность повторных вмешательств.
Основной целью хирургического вмешательства является устранение боли и улучшения функции опоры и ходьбы за счёт нескольких возможных процедур включающих в себя транспозицию сухожилий, пластику сухожилий, корригирующие остеотомии и в ряде случаев артродез.
Хирургическое вмешательство применяется только в случае когда деформация приводит к болям, мышечной слабости и мышечным контрактурам, нарушая нормальную биомеханику ходьбы. В случае если вы встретили пациента с полой стопой который не предъявляет никаких жалоб, не надо торопиться его оперировать.
Альтернативные методы диагностики
Другие методы диагностики заболеваний стопы:
- УЗИ-исследование.
- Магнитно-резонансная томография.
- Компьютерная томография.
МРТ также не оказывает лучевой нагрузки на организм, обеспечивает более точную визуализацию всех структур (особенно не костных) исследуемой области. Практически не имеет противопоказаний. Но МРТ все же не проводят в первом триместре беременности.
Компьютерная томография обеспечит необычайную точность диагностики патологии костных и мягкотканных структур стопы, ведь получаемое изображение имеет высокую детализацию и имеется возможность осмотра конечности во всех плоскостях.
Существенный недостаток ─ лучевая нагрузка несколько выше, чем при рентгене (из-за количества снимков, позволяющих создать 3D-модель исследуемой области).
Рентгенограммы стоп : а — нормальная рентгенограмма стопы, б — рентгенограмма стопы при ревматоидном артрите (стрелкой указан вывих в 1-ом плюсне-фаланговом суставе)
Определяются правильность расположения анатомических ориентиров стопы и голеностопного сустава, объем движений и углы отклонения стопы, реакция сводов и мышц на нагрузку, особенности походки, особенности износа обуви.
Основные рентгенологические углы определяемые для диагностики поперечного плоскостопия:1 — угол наружного отклонения первого пальца стопы, 2 — межплюсневый угол
Данные линии формируют:
- при I степени — поперечного плоскостопия межплюсневый угол (цифра 2 на рисунке) составляет 10 — 12 градусов, а угол наружного отклонения первого пальца (цифра 1 на рисунке) 15 — 20 градусов;
- при II степени эти углы соответственно увеличиваются до 15 и 30 градусов;
- при III степени — до 20 и 40 градусов;
- при IV степени — превышают 20 и 40 градусов.
Рентгенография стопы может осуществляться двумя методиками – стандартной либо с нагрузкой. Целесообразность использования первой или второй определяет специалист для каждого конкретного случая и указывает в направлении на процедуру наиболее подходящий способ.
Стандартная
К этой методике прибегают в большинстве ситуаций, когда требуется получить информацию о состоянии костно-связочного аппарата нижней части голени. Зачастую она проводится в двух проекциях – прямой и боковой, но иногда приходится прибегать к наименее распространенным формам обследования, таким как:
- передне-задняя проекция – рентген обеих стоп, выполненный одномоментно;
- косая проекция – рентгеновские снимки создаются под углом 45 градусов;
- тыльно-подошвенная проекция – лучи проходят вертикально к поверхности стопы, и голень при этом отклоняется немного назад.
Хирургическое лечение молоткообразной деформации пальцев в составе полой стопы.
Слабость тыльного сгибания стопы компенсируется за счёт избыточной работы разгибателей пальцев, что в конечном счёте приводит к формированию молоткообразной или когтевидной деформации пальцев.
В случае если данная деформация доставляет пациенту дискомфорт, затрудняет подбор обуви, показано оперативное лечение – операция Джонсона (Jones).
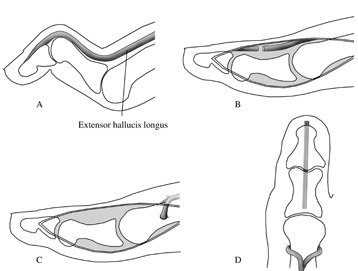
Производится транспозиция сухожилия разгибателя на нижнюю треть плюсневой кости, а сам палец фиксируется в разогнутом положении спицей. Это вмешательство позволяет пациенту продолжить использовать разгибатель пальцев для разгибания стопы и устраняет деформацию пальцев.
Восстановление после оперативного лечение занимает занимает 6-12 недель, это время требуется для сращения остеотомированных фрагментов костей и приростания пересаженных сухожилий. В ряде случаев требуется более длительный срок иммобилизации и ограничения осевой нагрузки. Возможные осложнения оперативного вмешательства стандартные для любой ортопедической операции и включают инфекцию, травму сосудов и нервов, кровотечение, тромбоз, неполная коррекция деформации, несращение остеотомии.
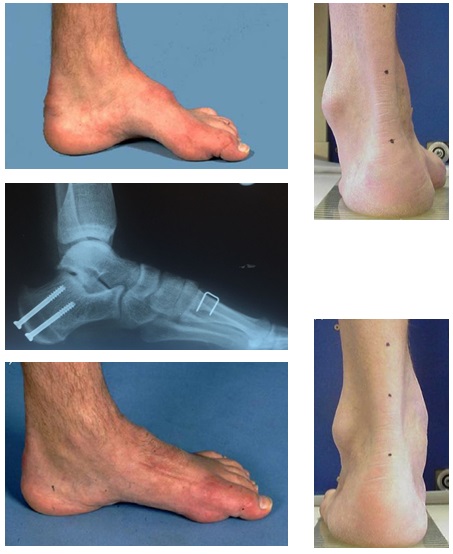
Цель оперативного лечение – получить опороспособную и безболезненную стопу. Учитывая неврологическую причину заболевания полноценная коррекция может быть невозможна, также может потребоваться повторное вмешательство спустя какое-то время после операции из-за прогрессирования основного заболевания.
Никифоров Дмитрий Александрович Специалист по хирургии стопы и голеностопного сустава.
Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
Полая стопа встречается в равной степени как у взрослых, так и у детей. Это состояние характеризуется высоким подъемом арочного свода стопы. Аномалия является противоположностью плоскостью, при котором происходит уплощение продольного мышечного свода за счет слабости мускулатуры. Синдром полой стопы характеризуется повышенным тонусом мышц, в результате чего формируется их постоянный гипертонус. Это патологическое состояние чревато нарушением анатомического положения мелких косточек стопы. Быстро развивается множественный артроз и деформации костной ткани.
Что значит полая стопа для дальнейшего развития ребенка или повышения риска разрушения крупных суставов нижних конечностей у взрослого? Попробуем разобраться в предлагаемой статье.
Для диагностики в первую очередь важен тщательный осмотр у ортопеда. Затем врач проведет тест плантографии с его последующей расшифровкой. Важную информацию о потенциальных причинах развития патологии и её последствиях может дать рентгенографический снимок в разных ракурсах. При сложностях с постановкой точного диагноза может проводиться электромиография, замеры активности работы нервного волокна, ЭЭГ и УЗИ мягких тканей. В спорных ситуациях назначается МРт обследование, которое позволяет увидеть все пораженных ткани в мелких деталях.
Первыми признаками развития синдрома полой стопы могут стать повышенная утомляемость продольного свода, невозможность носить обувь на высоком каблуке, боль в стопе, онемение, судороги и т.д. Любые признаки неблагополучия следует трактовать как необходимость экстренного обращения к доктору. На ранней стадии это нарушение постановки стопы не влечет за собой деструктивных изменений в сочленениях мелких косточек и может успешно поддаваться консервативному лечению. В запущенных случаях врачи для восстановления мобильности пациента вынуждены прибегать к хирургической операции.
Если не проводить комплексное лечение, то с течением времени полая стопа приводит к образованию множественных сухих мозолей на подошвах ног, что будет затруднять ходьбу. Также высока вероятность формирования деформирующего остеоартроза всех мелких суставов стопы. Быстро формируется вторичная вальгусная или варусная деформация. Затем начинают разрушаться голеностопный, коленный и тазобедренный сустав.
Получение результатов
Пациент не почувствует ничего во время рентгена. В комнате рентгеновского обследования может быть прохладно, из-за кондиционера, используемого для поддержания нормальной работы оборудования.
Рентгенолог – это врач, специально обученный интерпретации рентгеновских изображений. Именно он будет просматривать рентгеновские снимки пациента.
Лучшие материалы месяца
- Почему нельзя самостоятельно садиться на диету
- 21 совет, как не купить несвежий продукт
- Как сохранить свежесть овощей и фруктов: простые уловки
- Чем перебить тягу к сладкому: 7 неожиданных продуктов
- Ученые заявили, что молодость можно продлить
После оценки результатов, рентгенолог отправит отчет лечащему врачу, который и обсудит с пациентом, что отображают полученные снимки и объяснит, что это означает.
В экстренных случаях результаты рентгеновского снимка могут быть доступны быстро. А обычно результаты готовятся 1-2 дня. В большинстве случаев, результаты могут быть даны непосредственно пациенту или семье во время исследования.
Диагностика
Врач-ортопед во время приема больного прежде всего визуально определяет наличие деформации, ее степень и тип. Уточняет у пациента длительность заболевания, возможные травмы в прошлом, факт сопутствующих болезней. Далее, чтобы обосновать диагноз и исключить другие формы искривления стопы, обязательно назначается дополнительное обследование.
Прежде всего, выполняется рентгенография и плантография. На рентгеновском снимке четко определяется костная структура стопы, следы бывших переломов, наличие выгнутых сводов, кривизну которых можно легко измерить. На плантограмме ясно видно, на какие части ступни приходится вся нагрузка. Так, при небольшой деформации визуализируются отпечатки пальцев и пятки, а наружный край стопы сохранен в виде тонкой линии. Чем сильнее искривление сводов, тем шире пятка, наружный край не отпечатывается, а рисунок пальцев становится более узким из-за их когтеобразной деформации.
Где проходят рентгеновское обследование, какова его цена
Рентген стоп проходят в медицинских учреждениях, занимающихся лучевой диагностикой. Сделать снимки можно в рентгенологическом кабинете поликлиники по месту жительства за счет средств ОМС.
Обследованием призывников для выявления плоскостопия также занимаются государственные лечебные учреждения. Районный военкомат сотрудничает с рентген кабинетами, где выполняют снимки стоп и проводят их описание. Для призывника это обследование будет бесплатным. При наличии сомнений в достоверности результатов он может выполнить рентген стоп в другом учреждении. При обращении в частную клинику диагностика будет проведена за полную стоимость.
При желании любой человек может обследоваться в негосударственном медицинском центре. При отсутствии показаний к рентгену ступней обращение, исследование не будет оплачено из средств ОМС.
Средняя стоимость рентгенографии стоп с нагрузкой может различаться в зависимости от региона и ценовой политики медицинского учреждения, она составляет от 1200 до 2200 рублей.
Определение степени плоскостопия
Фото ног при плоскостопии 3 степени демонстрирует очевидные изменения. Стопа как будто расплющена.
Промежутки между ними на этой стадии неестественно широкие. Часто пациент даже не способен носить обычную обувь и ему приходится заказывать ее пошив в индивидуальном порядке.
Симптомы плоскостопия у взрослых могут заметить многие, а вот то, сколько степеней выделяют у этого заболевания, мало кому известно. Но эта информация очень важна для того, чтобы правильно лечить плоскостопие.
Например, по рентгеновскому снимку измеряются углы между костями и высота свода. Но часто это можно сделать самостоятельно.
При 2 степени плоскостопия деформацию возможно определить визуально. Ее видно по увеличению ширины стопы, ее уплощению. Обувь сильно стоптана, иногда пациенту приходится покупать себе новую, так как размер ноги увеличивается.
Все разновидности плоскостопия имеют свои особенности. Поэтому чаще всего рассматривают отдельно степени тяжести продольной деформации и поперечной. Но все же можно выделить общие симптомы в зависимости от тяжести протекания патологии. Зная их, пациент может понять, что у него развивается заболевание, и своевременно обратиться за медицинской помощью.
Любое плоскостопие 1 степени является слабовыраженным, так как оно почти ничем не проявляется. Внешне его признаки заметны, как небольшой косметический дефект. Серьезных болезненных ощущений у пациента обычно тоже не бывает. Поэтому утомляемость ног и небольшие боли по вечерам мало кто принимает за болезнь.
При последних стадиях плоскостопия его внешние симптомы ярко выражены
Плоскостопие 2 степени уже вызывает неприятные ощущения у пациента. Появляются сильные боли в стопах, голеностопном суставе и икроножной мышце. Может измениться походка, по вечерам чувствуется тяжесть в ногах, появляются отеки. На этой стадии деформация уже заметна внешне.
- При первой степени деформации человек обычно не испытывает неприятных ощущений или болей. Только ноги быстрее устают, да большие нагрузки воспринимаются уже не так легко. При обследовании такой диагноз ставится, если на снимке величина угла свода 130-140 градусов, а высота его достигает 25 мм.
- Продольное плоскостопие второй степени можно диагностировать по болям в ногах. Они усиливаются после нагрузки. Пациент замечает, что старая обувь ему становится мала. Такой диагноз ставят, если высота стопы составляет от 17 до 25 мм. А угол свода на снимке должен быть при этом 141-155 градусов.
- Когда стопа совсем уплощается, ее высота опускается ниже 17 мм, а угол свода возрастает более 155 градусов – говорят о развитии третьей стадии. Пациент замечает постоянные боли в мышцах ног, суставах, спине. Развиваются различные осложнения, а деформации становятся такими большими, что часто невозможно носить привычную обувь или просто передвигаться.
Специальный тест поможет определить степень плоскостопия
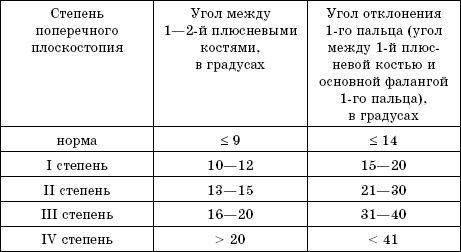
Деформация переднего свода стопы развивается при поперечном плоскостопии. Эта патология характеризуется расхождением пальцев и увеличением ширины стопы.
Поэтому определение ее степени тяжести происходит путем измерения угла между 1 и 2 плюсневыми костями. При поперечном плоскостопии также отклоняется в сторону большой палец.
И при диагностике на снимке измеряют угол между ним и остальными костями стопы.
Эту деформацию классифицируют так:
- на начальной стадии расхождение между 1 и 2 плюсневыми костями должно быть не более 10-12 градусов,
- при плоскостопии 2 степени этот угол увеличивается до 15 градусов,
- 3 степень характеризуется расхождением до 19 градусов.
Для диагностики поперечного плоскостопия еще измеряют, насколько отклоняется большой палец. В нормальной стопе этот угол должен быть не больше 15 градусов. Если он увеличивается, значит, развивается плоскостопие. Причем, в тяжелых случаях отклонение может быть более чем на 40 градусов.
Большой палец при этом сильно отклонен в сторону — более 40 градусов, часто ложится на соседний. Третий и остальные меняют свою форму, могут расплющиваться.
Часто можно встретить характерные фото такой патологии, которая еще называется вальгусной деформацией стопы.
Расшифровка результатов
В норме конечность здорового человека имеет два свода: продольный, расположенный вдоль медиального края ступни, и поперечный, находящийся в основании пальцев. При уплощении соответствующих участков формируется продольное и поперечное плоскостопие. Рентгенографическая диагностика включает в себя измерение высоты и углов свода стопы по рентгеновскому снимку в разных проекциях, контроль состояния суставов и костной ткани. Исследование позволяет не только установить факт наличия заболевания, но и определить его стадию. Кроме плоскостопия, на рентгене можно увидеть проявления других патологий и травм.
Рентген при продольном плоскостопии
Снимок в боковой проекции предназначен для рентгенодиагностики продольного плоскостопия. На изображении определяют треугольник, вершиной которого является ладьевидно-клиновидное сочленение, а основанием – расстояние от края первой плюсневой кости до пяточного бугра. Ключевыми показателями являются:
- Величина продольного угла, составляющая в норме 125°-130°;
- Высота свода стопы, которая должна быть не меньше 35 мм.
О наличии патологии можно говорить при увеличении продольного угла и уплощении свода. Чтобы определить степень плоскостопия по рентгенограмме, врач осуществляет точное измерение этих показателей и оценивает общее состояние костей и суставов:
- I степень – признаки деформации конечности отсутствуют. Величина рентгенографически измеренного угла составляет 131°-140°, высота свода не менее 25 мм;
- II степень плоскостопия на рентгене чаще всего можно заметить признаки артроза и деформации суставов. Угол составляет 141°-155°, высота свода – от 17 до 24 мм;
- III степень – присутствуют выраженные признаки деформации, величина угла больше 155°, высота свода меньше 16 мм.
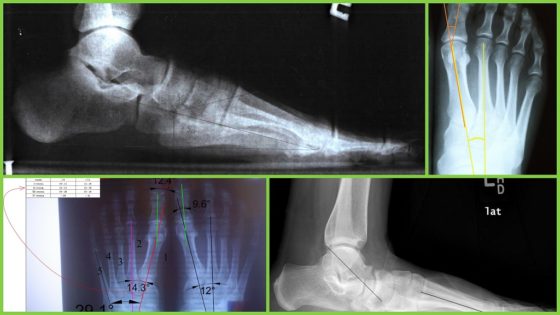
Рентген при поперечном плоскостопии
Патологическое изменение поперечного свода стопы определяется по снимку в прямой проекции. Ключевым параметром при рентгене поперечного плоскостопия является угол отклонения между первой и второй плюсневыми костями, который у здорового человека не превышает 11°. В зависимости от степени нарушения его величина составляет:
- I степень – 11-12°;
- II степень – 13-15°;
- III степень – 16-20°.
По мере развития патологии нагрузка при ходьбе и стоянии начинает распределяться не только между 1и 2 плюсневыми костями, но и между 3 и 4, остальная часть компенсаторно утолщается. В стадии декомпенсации все кости располагаются в одной плоскости, амортизирующие свойства поперечного свода стопы полностью утрачиваются.
Методы рентгенологии широко используются в диагностике многих заболеваний, в том числе плоскостопия. Исследование можно провести в любой частной или государственной клинике на платной или бесплатной основе. Ориентировочная стоимость процедуры составляет 1300-2000 руб. в зависимости от условий проведения и типа оборудования.
Рентген стоп на продольное плоскостопие в Москве: 234 клиники, цена от 550 до 11797 руб (в среднем 2149), запись на рентген стоп на продольное плоскостопие, фотографии и характеристики оборудования. Выберите недорогую клинику с услугой «Рентген стоп на продольное плоскостопие» недалеко от Вас и с хорошими отзывами пациентов. все цены на рентген
Лечение, методы, профилактика
Выбор методики проведения лечебных процедур напрямую зависит от стадии развития болезни. Выделяются два случая:
- Незначительная патология. Определяется базовая терапия, призванная, чтобы укрепить компоненты пострадавшего свода. Больного определяют на посещение нескольких курсов физиотерапии. Может проводиться расслабляющий массаж.
- Запущенное состояние. Выход — исключительно хирургическое вмешательство, где может потребоваться: полная пересадка упругой мышечной связки, рассечение кости для придания ей здоровой формы, необходимой для должного функционирования. Может потребоваться рассечение фиброзной ткани.

Первичной профилактики в случае полой стопы так и не найдено до сих пор. Разработана исключительно вторичная профилактика, — заболевание своевременно обнаруживается, назначается требуемый лечебный курс. Во время восстановительного периода прописывается употребление медикаментозных препаратов. При необходимости, придется походить некоторое время на ЛФК. В большинстве случаев, такие меры позволяют предотвратить рецидив.
Когда врач направляет на обследование стопы?
В большинстве случаев пройти рентген стопы рекомендует врач, специализирующийся на травматологии или ортопедии, ориентируясь на предъявленную пациентом симптоматику. Основные жалобы, с которыми, как правило, приходят больные – это:
- боли в области ступни или голеностопного сустава;
- отечность различной степени выраженности;
- деформация нижней части ноги и пальцев;
- изменение цвета кожных покровов;
- нарушение подвижности голеностопа;
- судороги икроножных мышц.
Результаты проведения рентгенографии (создания снимков) в большинстве случаев дают возможность детально рассмотреть кости, суставы, связки образующие стопу, позволяя установить точный диагноз. Изучая рентгеновский снимок, врач может сделать заключение о наличии патологий как врожденных, так и приобретенных на протяжении жизни.
Таким образом, процедура помогает специалисту распознать:
- деформации вследствие воспалительного процесса (подагра, артрит, артроз);
- травматические повреждения различной степени тяжести (переломы, вывихи, растяжения связок);
- патологические изменения голеностопного сустава и остальных суставов стопы;
- врожденные аномалии развития костной ткани;
- вальгусную деформацию большого пальца;
- остеопороз;
- косолапость;
- пяточную шпору;
- плоскостопие;
- пяточную и полую стопу.
Рентгенологическая диагностика позволяет выявить асептический некроз (омертвение тканей) – так называемую болезнь Келлера I и II типа. Первый тип характеризуется омертвением ладьевидной кости, а второй – головок плюсневых костей. Процедура также дает возможность обнаружить вовлечение стопы в патологические процессы, сопутствующие системным болезням – ревматоидный артрит, сахарный диабет и заболевания соединительных тканей.

В зависимости от полученных результатов рентгеноскопии (осмотра при помощи рентгеновских лучей), врач назначает соответствующую терапию или же рекомендует пациенту прохождение дополнительных обследований.