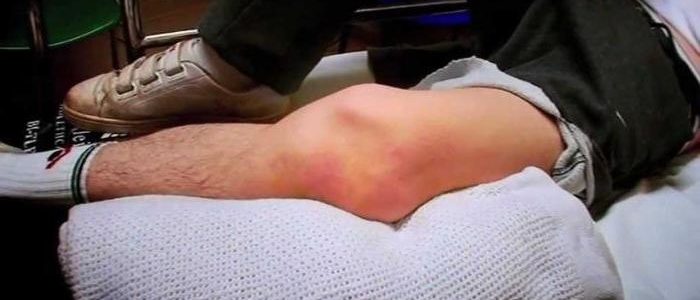
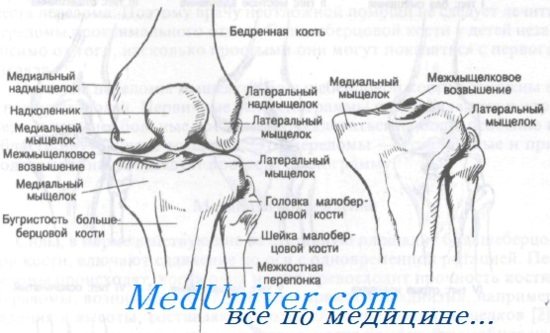
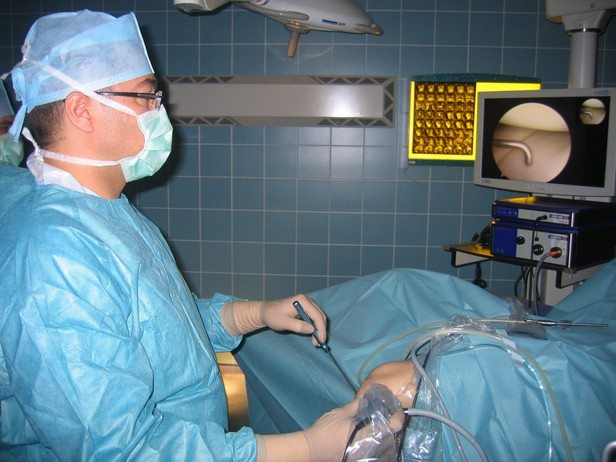
Рассекающий остеохондрит коленного сустава, мыщелка бедренной кости
Содержание:
Лечение
Схемы терапии выбираются с учетом возраста и общего самочувствия больного. Взрослым показано оперативное лечение, у маленьких пациентов симптомы недуга купируются консервативными методами. Первостепенные задачи всех процедур — минимизирование боли, восстановление суставной поверхности, уменьшение риска появления осложнений.
Консервативное

Ювенильная форма OD в педиатрической популяции пресекается путем иммобилизации подвижного соединения. Цель метода — снижение нагрузки на конечность, стимулирование процессов восстановления.
Дополнительно используются сосудистые препараты, анальгетики и витаминные комплексы. Широко применяют НПВС — Диклофенак, Напроксен и др.
Схемы консервативного лечения корректируются путем регулярного прохождения больным сцинтиграфии.
Полное выздоровление, по некоторым данным, наступает в 70-85% случаев.
Хирургическое
Операция задействуется, если кости скелета пациента окончательно сформированы. Дополнительными показаниями к проведению вмешательства являются:
- неэффективность консервативной терапии при точном соблюдении больным всех врачебных рекомендаций;
- сохранение, усиление дегенеративных изменений суставных тканей;
- отслоение подвижного образования.
В ходе манипуляций врач присоединяет крупный свободный костно-хрящевой фрагмент к подлежащему участку с помощью винта, либо удаляет «мышь». Последний вариант хирургического лечения сопровождается хондропластикой — работой по восстановлению хряща.
Питание и образ жизни

При наступлении облегчения пациенту назначают ЛФК. Легкие тренировки способствуют возвращению подвижности суставам, улучшают кровоснабжение.
В числе рекомендуемых упражнений:
- ритмичное сокращение мышц голени, бедра;
- движение пальцами пораженной конечности;
- разгибание-сгибание сочленений.
Подключение последней из перечисленных видов нагрузок происходит только после разрешения лечащего врача.
Для скорейшего выздоровления больному нужно следить за своим рационом. Питание должно быть сбалансированным и полноценным, содержать необходимое количество фруктов, овощей. Пациентам, страдающим ожирением, доктор посоветует заняться щадящей физкультурой. Спорт поможет похудеть (а значит, снизить нагрузку на суставы), восстановить утраченные функции подвижных соединений.
Лечение народными методами
Для улучшения и закрепления результатов традиционного лечения допустимо использовать рецепты народной медицины.
Среди популярных методов:
- Задействование ванночек с отваром хвои, английской солью.
- Использование растираний. Ингредиентами составов являются: желток, скипидар (1 ч.л.), яблочный уксус (1 ст. л.); смесь листьев крапивы, плодов можжевельника (равные части) и несоленого сливочного масла (соотношение компонентов и пищевого продукта — 1:3); 300 г каштанов, настаивавшихся 14 суток в 0,5 л спирта.
- Травяные чаи из брусники, сырья череды, смородины, горечавки. Заваривают также измельченные цветы, корни одуванчика, цельные зерна ржи.
Остеохондральное повреждение медиального мыщелка бедренной кости — Все про суставы
Вывих надколенника (ВН) — серьезная травма коленного сустава, составляющая до 10% всех закрытых повреждений этой области, а у детей и подростков — до 30%.
Евгений Жук, ассистент кафедры травматологии и ортопедии БГМУ
Дисплазия и травматизация в прошлом — факторы риска
Причиной ВН, как правило, служит резкое воздействие на капсульно-связочный аппарат бедренно-надколенникового сочленения при разгибании ротированной кнаружи голени. Подобное происходит во время поворотов на месте, прыжков (на спортивных состязаниях и танцах). Реже вывих вызван прямым скользящим ударом по передней поверхности коленного сустава, когда повреждаются связки, стабилизирующие надколенник (основная — медиальная пателло-феморальная), и он смещается, травмируется о наружный мыщелок бедра, из-за чего могут повредиться суставный хрящ и субхондральная кость.
Несмотря на тщательное соблюдение рекомендаций врача при консервативной терапии, после завершения курса восстановительного лечения до 50% пациентов, перенесших травматический ВН, жалуются на боль и/или нестабильность в коленном суставе. Риск рецидивов ВН может достигать 40% случаев (чаще такое происходит, если есть дисплазия коленного сустава, а также у детей и подростков, перенесших первичный эпизод вывиха до 15 лет). Развивается хроническая нестабильность надколенника, и более 50% пациентов нуждаются в операции.
Выделяют: латеральный (наиболее распространенный — смещение надколенника кнаружи), медиальный, торсионный (поворот надколенника вокруг своей оси) и вертикальный ВН. Состояние, при котором надколенник смещен кнаружи частично и по-прежнему находится в межмыщелковой борозде бедра, однако не центрирован в ней, называется подвывих. Сопровождается чувством нестабильности в суставе, болевым синдромом и способствует развитию истинного ВН.
Симптомы «опасения» и «вилки»
Клинические проявления травматического ВН — вынужденное положение конечности, симптом пружинящего сопротивления при попытке пассивных движений в коленном суставе, активные движения невозможны. Визуально и пальпаторно определяется ВН, а при самопроизвольном его устранении (по данным различных литературных источников и регистров клиник, в 50–90% случаев) — положительный симптом «опасения пациента» при смещении надколенника кнаружи. Чем меньше времени прошло с момента вывиха, тем выраженнее этот симптом. При одновременном обследовании двумя пальцами медиально и латерально от надколенника обнаруживается сравнительная болезненность медиальных парапателлярных структур (симптом «вилки»). В большинстве случаев отмечаются гемартроз, выраженный отек сустава.Диагноз «ВН» устанавливается на основании анамнеза, клинической картины и данных инструментальных исследований, а «привычный ВН» — если имеется факт вывиха без выраженного травматического воздействия.
Оперативно или консервативно?
До конца XX века наблюдался повсеместный приоритет консервативного лечения острого травматического ВН. Оно заключалось в устранении вывиха под анестезией с последующей фиксацией гипсовой лонгетой на срок до 6 недель. Высокий риск рецидива, совершенствование инструментальных методов диагностики, развитие малоинвазивной хирургии привели к пересмотру алгоритма лечения — все чаще делают операции, причем спектр их при первичном ВН широк: от диагностической артроскопии до открытых реконструктивных.Сегодня абсолютное показание к хирургическому вмешательству при первичном ВН — наличие свободного внутрисуставного остеохондрального фрагмента более 8 мм в диаметре. В таких случаях проводят артроскопию: устраняют гемартроз, выполняют гемостаз, рефиксируют или удаляют (в зависимости от условий) свободный внутрисуставный фрагмент. Если артроскопически выявляют наклон надколенника, осуществляют также релиз латерального удерживателя надколенника, в некоторых случаях дополненный наложением швов еще и на медиальный удерживатель.
Рациональная тактика лечения
Устранение ВН под общей анестезией (разгибание в коленном суставе и воздействие на латеральный край надколенника в медиальном направлении), рентген-контроль для исключения наличия свободных остеохондральных фрагментов, фиксация гипсовой повязкой в положении разгибания коленного сустава, холод местно в первые сутки.Пункция коленного сустава, если есть напряженный гемартроз (он наблюдается в первые 3–5 суток после травмы).Перевод гипсовой лонгеты в циркулярную с медиализацией надколенника, когда спадет отек, чтобы создать
Материал предназначен для врачей: травматологов-ортопедов, хирургов.
Source: www.medvestnik.by
Общая характеристика
Чаще всего встречается болезнь Кенига в коленном суставе. Но подвержены развитию асептического некроза также суставные хрящи голеностопного, локтевого и тазобедренного суставов. Хотя в этих сочленениях рассекающий остеохондрит встречается очень редко. Болеют в основном молодые мужчины, реже — женщины. Частота заболеваемости согласно медицинской статистике – 1-3 человека на 10 тысяч населения. Но иногда диагностируется патология у детей, а также у пожилых людей. Причем у детей болезнь Кенига протекает легче и при своевременном лечении излечивается без операции и осложнений.
Коленный сустав больше всего подвержен развитию асептического некроза. Он имеет сложное строение, так как в нем соединяются кости бедра, голени и наколенник. Бедренная кость образует два выступа – мыщелки, которые покрыты хрящевой тканью для легкого скольжения при движении. Чаще всего поражается некротическим процессом поверхность внутреннего или медиального мыщелка бедренной кости. Такая локализация патологии встречается у 3 больных из 4. Намного реже поражается наружный мыщелок бедренной кости, и совсем редко встречается некроз поверхности наколенника.
Разрушение хрящевой ткани происходит постепенно. Болезнь проходит четыре стадии развития:
- Участок хряща размягчается, немного выпячивается в полость сустава. На рентгене еще не видно признаков патологии, так как он не имеет четких границ. Больной ощущает только некоторый дискомфорт при нагрузках.
- Размягчение хряща усиливается, появляются четкие границы пораженного участка. Развивается воспаление, может возникнуть отек. Даже при незначительных нагрузках ощущается ноющая боль.
- Происходит неполное отслоение участка хрящевой ткани. Она частично расплавляется, может немного сдвигаться относительно кости. На этой стадии заболевания боли ощущаются даже в покое.
- Фрагмент хрящевой ткани полностью отделяется от кости. Он свободно перемещается в полости сустава, вызывая сильные боли, воспаление и ограничивая движения.
Болезнь Кенига коленного сустава у детей характеризуется определенными особенностями. Прежде всего, развивается некротический процесс обычно симметрично, на обеих ногах. Кроме того, протекает заболевание в более легкой форме и излечивается методами консервативной терапии. Обычно до отслоения участка хряща дело не доходит, иногда происходит спонтанное выздоровление. Врачи связывают такие случаи с индивидуальными особенностями развития скелета.
 Болезнь Кенига часто встречается у мальчиков в подростковом возрасте, что связано с врожденными особенностями формирования скелета
Болезнь Кенига часто встречается у мальчиков в подростковом возрасте, что связано с врожденными особенностями формирования скелета
Очень редко, но все же встречается рассекающий остеохондрит таранной кости. В основном толчком к развитию некротического процесса в голеностопном суставе становится травма. Процесс развивается медленно, поэтому часто патология принимается за артрит или артроз голеностопа. Развивается патология в этом месте чаще всего у спортсменов или людей, подвергающихся повышенным нагрузкам.
Современное лечение
Лечением болезни Кенига занимается врач травматолог-ортопед. На начальных стадиях эффективны консервативные методы:
-
В первую очередь необходимо исключить все нагрузки на сустав, прекратить занятия спортом;
-
Лекарственная терапия включает препараты улучшающие кровоснабжение, питающие хрящ, уменьшающие воспаление;
-
Физиотерапия стимулирует кровоток в тканях, уменьшает отек, улучшает подвижность сустава. Применяют фонофорез, электрофорез с кальцием, ударно-волновую терапию;
-
Уколы в коленный сустав препаратами гиалуроновой кислоты улучшают смазку хрящей;
-
PRP-терапия стимулирует регенерацию хрящевой ткани, улучшает качество синовиальной жидкости;
-
Ношение наколенника и использование костылей показано при сильных болях в суставе.
Лечение контролируют ежемесячно, проводят рентгенографию или ультразвуковое исследование коленного сустава. Сроки восстановления могут превышать 6-8 месяцев. Если лечение неэффективно или болезнь переходит в 3-4 стадию, проводят артроскопию сустава с целью фиксации поврежденного фрагмента хряща. У детей лечение болезни Кенига в коленном суставе имеет благоприятный исход. У взрослых поврежденный участок полностью не восстанавливается даже после операции.
Лечение
Лечить остеохондроз можно у травматолога-ортопеда или ревматолога. Максимальной эффективности удается добиться при раннем выявлении болезни. В остром периоде больным показан покой и щадящий режим для разгрузки коленей.
Необходимо исключить долгую ходьбу, пребывание в положении стоя и сидя в одной и той же позе, повторяющиеся движения, подъем и переноску тяжестей. Очень важна нормализация массы тела, если есть лишние килограммы. В зависимости от жалоб пациента, может быть рекомендовано использование трости, ортопедических бандажей или специальных стелек для обуви.
При обострениях назначаются обезболивающие и нестероидные противовоспалительные препараты – Диклофенак, Ибупрофен, Нимесулид и их аналоги. По мере надобности анальгетики сочетают с миорелаксантами, расслабляющими мускулатуру, и успокоительными средствами. Лекарства применяются не только в виде таблеток, но и в форме внутримышечных уколов, ректальных суппозиториев.
Поскольку гонартроз часто сопровождается реактивным синовитом (воспалением синовиальной оболочки сустава), лечение может дополняться внутрисуставными инъекциями. В ходе процедуры проводится пункция, и вводится гормональное лекарство.
СПРАВКА: максимальное количество внутрисуставных уколов с кортикостероидными средствами – 4 раза в год.
В большинстве случаев, когда хрящевая ткань еще не успела сильно разрушиться, назначаются хондропротекторы. Это препараты отложенного действия, эффект применения которых проявляется спустя несколько месяцев. Их принимают внутрь, перорально, или вводят непосредственно в полость сустава.
Лечение остеохондроза коленного сустава обязательно включает физиопроцедуры, массаж и ЛФК. Самыми популярными и действенными являются электрофорез с Димексидом, Тримекаином, Гидрокортизоном, Новокаином; УВЧ; магнитная и лазерная терапия; грязевые обертывания. Хорошие результаты дают тепловые процедуры, радоновые и сульфидные ванны. Для укрепления мышечного каркаса проводится электромиостимуляция.
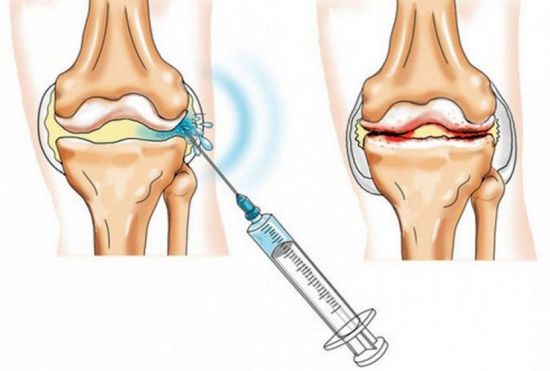 Внутрисуставные уколы – это высокоэффективный и современный метод терапии
Внутрисуставные уколы – это высокоэффективный и современный метод терапии
Лечебная физкультура проводится только после снятия острой симптоматики. Комплекс упражнений подбирается в соответствии со степенью болезни. На ранних стадиях можно заниматься плаванием, кататься на велосипеде. Запущенные случаи требуют особого подхода и выполнения упражнений в положении только сидя или лежа.
К массажным сеансам приступают исключительно в периоды ремиссий.
Операция
Если консервативные методы бессильны, и хряща почти не осталось, прибегают к хирургическому вмешательству. Показанием к операции служит также выраженный болевой синдром и потеря функциональности сустава, особенно у пациентов молодого и среднего возраста.
Хирургические методы могут быть радикальными и паллиативными. К первым относится полная замена сустава протезом, ко вторым – артротомия колена с иссечением нежизнеспособных участков суставных поверхностей костей, остеотомией и коррекцией оси голени.
После любой операции проводится реабилитация пациентов. Время полного восстановления после эндопротезирования составляет от трех месяцев до полугода.
Народные рецепты
Лечение народными средствами при остеохондрозе только приветствуется, но очень желательно согласовать его с врачом. В противном случае оно может быть бесполезным и даже нанести вред. Народная медицина предлагает бороться с разрушением суставов с помощью растирок, компрессов, отваров и настоев.
Рецепт 1. Плод черной редьки пропустить через мясорубку или измельчить в блендере, добавить к ней немного меда, водку и соль. Все размешать и распределить смесь на марле, которую приложить к больному колену. Процедуру лучше делать на ночь.
 Невзрачный с виду плод действует как мощное противовоспалительное средство, восстанавливает подвижность суставов, помогает растворять и выводить вредные вещества
Невзрачный с виду плод действует как мощное противовоспалительное средство, восстанавливает подвижность суставов, помогает растворять и выводить вредные вещества
Рецепт 2. 1 ст. л. травы эвкалипта залить стаканом воды, довести до кипения и держать на водяной бане минут 15. После этого отвар процедить, добавить 1 ст. л. меда и смачивать в растворе бинт перед тем, как обернуть им колено. Сверху закрыть компресс пищевой пленкой и закрепить эластичным бинтом.
Рецепт 3. Сделать подобие лепешки из меда и муки, соединив их в пропорции примерно 1:1. Нанести ее на колено, завернув полиэтиленом и теплым платком. Компресс можно и даже нужно оставлять на всю ночь.
Причины заболевания
Рассекающий остеохондрит формируется в результате нарушения кровоснабжения хряща, что вызывает его разрушение и склеротические процессы в субхондральном слое. Истинные причины заболевания не известны. К неблагоприятным факторам, предрасполагающим к возникновению болезни, относятся:
- закупорка (эмболия) кровеносных сосудов, питающих костную ткань;
- эндокринная патология;
- нарушение процессов окостенения в период роста скелета;
- повторные микротравмы сустава (повреждение мениска, привычный подвывих надколенника, нестабильность колена);
- наследственная предрасположенность.
Переломы в коленном суставе
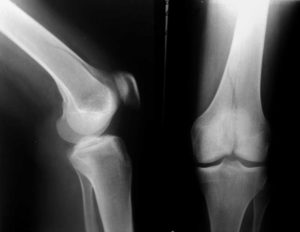
Переломы мыщелков бедра считаются достаточно тяжелыми переломами. В зависимости от ряда факторов – вашего возраста, состояния здоровья, характера перелома – реабилитационный период, необходимый для возвращения к нормальной повседневной жизни, может продолжаться больше года.
Обезболивание
После операции вы будете испытывать в той или иной мере выраженные болевые ощущения. Это неотъемлемая часть процесса заживления. Врач и медицинские сестры сделают все необходимое, чтобы уменьшить выраженность болевого синдрома и тем самым ускорить процесс вашего восстановления.
С целью обезболивания в послеоперационном периоде применяются различные типы препаратов: опиоиды, нестероидные противовоспалительные препараты и местные анестетики. С тем, чтобы оптимизировать их эффект и снизить потребность в опиоидных анальгетиках препараты могут назначаться в различных комбинациях друг с другом.
Помните, что хотя опиоиды и позволяют эффективно купировать послеоперационный болевой синдром, они являются наркотиками и к ним возможно развитие привыкания.
Если этого не происходит в течение нескольких дней после операции, проблему следует обсудить с лечащим врачом.
Ранее начало движений
Доктор расскажет вам, когда лучше всего начать восстановление движений в коленном суставе для предотвращения его контрактуры. Это зависит от того, как хорошо заживают мягкие ткани в области перелома и насколько прочно фиксированы костные фрагменты.
Раннее восстановление движений иногда начинается с пассивной мобилизации коленного сустава, когда физиотерапевт без вашего участия аккуратно осуществляет движения в суставе либо для этого используется специальный аппарат.
При многооскольчатых переломах мыщелков или низком качество костной ткани переломы могут срастаться медленней, в связи с чем разрешить мобилизацию суставов доктор может разрешить позже.
Нагрузка
Что касается нагрузки на ногу, то чтобы избежать проблем, необходимо четко соблюдать все рекомендации доктора, касающиеся этого вопроса.
Вне зависимости от выбранного метода лечения, консервативного или хирургического, доктор скорее всего запретит вам наступать на ногу до появления первых признаков сращения перелома.
Безопасно опираться на ногу можно будет только через 3 месяца или даже позже. В этот период вам придется пользоваться костылями или ходунками.
Также для дополнительной стабилизации перелома вам, возможно, придется использовать брейс для фиксации коленного сустава.
для исключения вторичного смещения фрагментов.
Когда доктор решит, что перелом уже достаточно стабилен, вы сможете нагружать ногу, однако и в этом случае вы все равно еще будете периодически пользоваться костылями или ходунками.
Реабилитация
Когда вы только начнете нагружать ногу, у вас будет чувство, что нога слабая, не держит вас и плохо вас слушается. Это нормально, однако мы все же рекомендуем вам поделиться этой информацией с вашим доктором. Для вас будет подобран план реабилитационных мероприятий, который позволит восстановить нормальную силу мышц и движения в суставах.
Ваш физиотерапевт как тренер будет сопровождать вас на протяжении всего реабилитационного периода. Строго соблюдая все рекомендации и отказавшись от вредных привычек, вы быстро поймете, как на самом деле все хорошо и быстро у вас получается.
Например, если вы курите, доктор или физиотерапевт могут порекомендовать вам отказаться от этой привычки.
Чтобы самостоятельно оценить, как продвигается ваша реабилитация, можете задать себе несколько вопросов:
- Улучшаются ли мои навыки ходьбы и самообслуживания?
- Лучше ли мне удается справляться с повседневными делами?
- Исчезла ли или уменьшилась боль в колене, увеличились ли объем движений, стабильность и сила мышц?
Задачей реабилитации является максимально полное восстановление функции коленного сустава. Продолжаться это может до 1 года и более.
Лечение
При первой степени для лечения остеохондроза коленного сустава применяют консервативную методику. На поздних стадиях необходимо хирургическое вмешательство.
Консервативную терапию применяют при заболевании детей и подростков. У таких пациентов открыты зоны роста, а костно-хрящевые образования зафиксированы. Цель терапии — устранение патологии до окончания роста в эпифизарной области. Эффект от лечения будет и после закрытия зоны, но только в период 12 месяцев после.
Доктора не проводят иммобилизацию ног. При консервативной терапии больные ведут активный образ жизни. Ходьбу запрещают больным при обострении. На 2 месяца пациентам назначают костыли, пока постоянные боли не пройдут. Также для щадящей для колена ходьбы применяют фиксаторы суставов.
Медикаментозные средства
Лечение остеохондроза коленного сустава проводят такими средствами:
- обезболивающие;
- противовоспалительные нестероидные препараты;
- хондропротекторы;
- миорелаксанты;
Анальгетики и противовоспалительные препараты назначают при сильном болевом синдроме на 2 и 3 стадии. Их действие снимает очаги воспаления и мышечные спазмы.
Эффективные средства:
- «Ксефокам»;
- «Цереблекс»;
- «Вольтарен»;
- «Кетопрофен»;
- «Нимесулид»;
- «Мелоксикам».
Хондропротекторы предназначены для стимуляции регенерации хрящевых тканей. В препаратах содержатся такие биоактивные компоненты, как глюкозамин и хондроитин. Их действие улучшает питание тканей, стимулирует выработку синовиальной жидкости и замедляет деструктивные процессы.
Эффективные препараты:
- «Хондротон»;
- «Артра»;
- «Хондроитин сульфат»;
- «Структум»;
- «Дона»;
- «Терафлекс»;
- «Аллфлутоп».
Миорелаксанты снимают мышечное напряжение и улучшают тонус. Эффективными средствами являются «Мидокалм» и «Сирдалуд».
Дополнительные медикаменты
Помогут снять воспаление гормональные средства
При сильном воспалительном процессе назначают гормональные средства, содержащие глюкокортикостероидные вещества. Эффективны в этом плане «Дипроспан», «Кеналог» и «Гидрокотизон».
В случае уменьшения количества синовиальной жидкости в суставах, применяют ее аналоги. Их используют в форме уколов. Вещество вводят в колено.
Химический состав средства:
- остеонил;
- синвик;
- ферматрон;
- синокром;
- гиалюкс.
Хирургическое вмешательство
Хирургическое вмешательство назначают при отсутствии эффекта от консервативных методов и медикаментозной терапии. Также операцию проводят людям с закрытыми зонами эпифизарного роста.
Целью хирургического вмешательства является фиксация костно-хрящевых образований и сохранение подвижности колена. В зависимости от подвижности сустава, существует 3 методики проведения вмешательства.
Способы оперативного вмешательства:
- Неподвижность фрагментов. Проводят артроскопическое высверливание зон поражения. Условием является отсутствие действующих очагов воспаления тканей. При открытой зоне роста эффективность методики — 90%.
- Частичная подвижность фрагментов. Проводят фиксацию соединений. Для этого применяют методику Герперта. Операцию проводят с помощью канюпированных винтов. Недостатком является сильный риск осложнений.
- Большой размер фрагментов. Лечить такую патологию возможно всеми методами, а также использованием аутотрансплантации костно-хрящевых соединений. Дополнительно проводят мозаичную артропластику, нарушение конгуэнтности поверхности тканей и удаление из них хондроцитов.
Упражнения
На начальных стадиях болезни положительный эффект дает лечебная гимнастика. Упражнения позволяют поддерживать мышцы в тонусе и усиливать их. Начинать комплекс гимнастики лучше только после консультации с врачом. Физкультурой занимаются ежедневно, утром и вечером.
Список эффективных упражнений:
- Ходьба на месте. Руки ставят на пояс и маршируют, не поднимая колени высоко, 5 мин.
- Сгибания в колене. Держась за опору, больной поднимает ноги от пола и сгибает их в колене. Повторяют по 12 раз на каждую ногу.
- Стойка на пятках. Пациент поднимается на носках и, не отрывая стопы от поверхности, встает на пятку и держится в таком положении максимально долго.
- Ножницы. Больной ложится на спину, поднимает ноги и поочередно скрещивает их. Повторяют 10 раз.
- Велосипед. Лежа на спине, пациент сгибает ноги и медленно имитирует движение езды на велосипеде. Упражнение проводят 30 секунд.
- Махи коленями. Больной ложится на спину и поочередно выполняет махи. На каждую ногу проводят 8 упражнений.
- Приседания. Повторяют по 20 раз.