Мыщелки бедренной кости: описание, строение и фото
Содержание:
- Причины патологии
- Причины возникновения
- Классификация и стадии
- Что такое хондромаляция медиальной фасетки надколенника
- Лечение повреждения
- Стадии патологии
- Диагностика
- Локализация
- Лечение болезни, как предотвратить недуг
- Симптоматика
- Оперативное лечение
- Симптоматика патологии
- Причины хондромаляции суставного хряща надколенника
- Методы лечения
- Симптомы перелома мыщелка бедренной кости
- Лечение и реабилитация
- Причины переломов
- Хондромаляция
- Хондромаляция надколенника 1-ой, 2-ой, 3-ей и 4-ой степени
- Постоянное вытяжение
- Симптомы и диагностика поражения
- Симптомы травмы мыщелков и их диагностика
Причины патологии
Причины дегенерации делятся на травматические и нетравматические. При травматической этиологии (переломы) страдает конкретный сустав; при нетравматической — суставы поражаются симметрично в местах максимальной нагрузки. Нетравматические факторы – это чрезмерное поступление в кровоток химических составляющих различных лекарств (гормональные препараты, НПВС, кортикостероиды), а также интоксикация организма, воспалительные процессы, внутрисуставные инъекции.
Факторы риска:
- алкоголизация;
- курение;
- наркотики;
- химио- и лучевая терапия;
- анемия;
- кессонная болезнь;
- аутоиммунные процессы в соединительных тканях;
- гиперхолестеринемия;
- опухолевые процессы;
- подагра.
Причины возникновения
Этиология аваскулярного некроза коленных суставов не установлена окончательно. Большинство экспертов придерживается 2 теорий возникновения заболевания:
- травматической (развитие аномалии провоцируют частые повреждения прерывистых соединений);
- сосудистой (к изменениям приводит недостаточное кровоснабжение).

Дополнительными факторами, вызывающими некроз, являются:
- Злоупотребление алкоголем.
- Повышенные физические нагрузки.
- Частое задействование внутрисуставных инъекций.
- Сопутствующие заболевания (коагулопатии, ревматоидный артрит, сахарный диабет, системные васкулиты, остеопороз).
- Генетическая предрасположенность.
- Врожденные патологии тканей опорно-двигательного аппарата.
- Тромбоз (травмы) артерий.
- Нарушения работы эндокринной системы.
- Стрессы.
- Изменения, вызванные специфическими условиями профессиональной деятельности (кессонная болезнь, орбитальная декомпрессия).
Спровоцировать развитие недуга могут излишний вес, некоторые медицинские процедуры (лучевая терапия, диализ почек), некачественно проведенные лечебные манипуляции.
До 5% случаев от общего числа выявленных аномалий не имеет определенных причин; такой АН носит название идиопатического асептического некроза.
Классификация и стадии
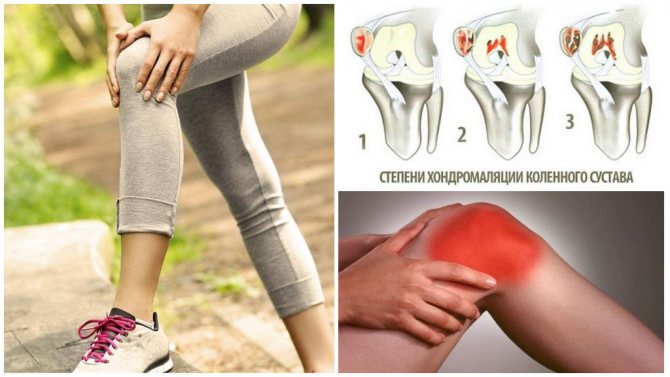
Хондромаляция надколенника относится к разделу поражений суставов и имеет код МКБ 10 -М22. Для оценки тяжести болезни существует множество систем. В медицине, наиболее применяемой, стала классификация повреждения коленного хряща по автору Outerbridge, разработанная в 1961 году.
| Стадия | Описание |
| Первая | Очаговые поражения локализованы в одном месте. |
| Вторая | Мелкие дефекты распространены по всей поверхности хрящевой ткани, есть оголенные участки. |
| Третья | Уменьшение толщины хряща с образованием эрозий и оголением большой части кости. В области колена могут появляться отдельные фрагменты размягченной межсуставной прослойки. |
| Четвертая | Отсутствие хряща и первые признаки разрушения и некроза костных тканей коленей. |
При отсутствии лечения заболевание прогрессирует и неминуемо переходит из легких форм поражения хряща в более тяжелые.
Что такое хондромаляция медиальной фасетки надколенника
Хондромаляция фасетки надколенника начинает развиваться после первичного разрушения хрящевого слоя. Обычно происходит истончение до 5-6 мм. Это становится причиной того, что появляется скованность движений, щелчки при приседании или во время движения по лестнице. Может возникать ощущение, что внутри сустава что-то мешает движению.
При длительном развитии хондромаляция медиальной фасетки надколенника может привести к полному оголению костной ткани00 поскольку на этот участок оказывается максимальной давление при любых движениях. Оголение костной ткани приводит к образованию трещин и последующему заполнению их костными мозолями. Это становится причиной деформации надколенника. На данной стадии самостоятельное передвижение человека уже невозможно. Любые движения в коленном суставе доставляют ему нестерпимую боль. Поэтому ходьба возможна только с помощью костылей или тросточки. Лечение на данной стадии может проводится только с помощью хирургической операции.
Лечение повреждения
Главной целью лечения является создание прямого положения коленной чашечки.
В большинстве своем поражение излечивается консервативным способом.
Действие которого нацелено на уменьшение боли и воспаления, восстановление силы мышц и подвижности сустава.
Основные действия при консервативном методе лечения:
- на какое-то время исключают физические нагрузки, которые вызывают боль;
- для стабилизации колена назначают ношение наколенника;
- физиотерапия;
- для укрепления мышц бедра используют лечебную физкультуру;
- прием лекарственных средств;
- введение внутрь сустава средств гиалуроната натрия.
Хирургия
Если консервативные мероприятия не дают результатов, может потребоваться операция:
- Артроскопия — в ходе процедуры доктор через небольшой разрез вводит в колено больного артроскоп. Инструменты вводят через него и иссекают участки нарушенного хряща.
- Реконструкция — в более сложных случаях операция может понадобиться для изменения угла наклона надколенника или устранения давления на хрящ.
Стадии патологии
Врачи выделяют 4 стадии заболевания, каждая из которых характеризуется своими особенностями развития.
На 1 этапе АН не вызывает существенных структурных изменений в тканях колена, обнаруживает себя редкими болями. Дискомфорт проходит за короткий период. Движения в суставе не ограничены. Первые 90 дней проявления недуга схожи с признаками хондроза.
Вторая степень патологии, длящаяся около 6 месяцев, связана с появлением трещин на суставной головке. Болезнь прогрессирует, неприятные ощущения начинают беспокоить не только во время нагрузок, но и в период покоя. Усиливающиеся боли вызывают у пациентов желание выпрямить конечность, развернуть подвижным соединением кнаружи (симптом Уилсона).

Измененная область полностью отторгается от суставного хряща, проникает в полость сочленения. Появляются симптомы блокады.
Третий период характеризуется переходом болезни во вторичную стадию артроза. Интенсивность болей значительно увеличивается (уровень дискомфорта почти не снижается после приема анальгетиков). Остеонекроз приводит к появлению костных отломков, постепенно обызвествляющихся и покрывающихся фибрином.
Последняя — четвертая — форма недуга является самой тяжелой.
Диагностика
Симптоматика имеет общие черты с переломами бедра. Для постановления правильного диагноза необходим рентген. Обязательна консультация с хирургом-ортопедом. Клиническая картина и сбор анамнеза важны, но без рентгеновского снимка оценить ситуацию и продумать тактику лечения будет весьма затруднительно.
Визуально диагностировать перелом можно с помощью манипуляций:
Осторожно взять руками поврежденную конечность и попробовать согнуть в колене. Пациент почувствует боль, но нога останется неподвижной.
На предварительно обездвиженной ноге при попытке нажать пальцами на надколенник он будет неестественно двигаться, вызывая неприятные ощущения.
Постукивание по пятке и голени усилит боль.
Локализация
Асептический некроз развивается в различных участках коленного сустава. Рентгенологическое, клиническое проявления патологических состояний варьируются; ряд болезней является самостоятельными нозологическими единицами. Общие симптомы изменений — постепенное начало, длительное течение без существенного дискомфорта, прогрессирование, сопровождающееся ограничением движений.
Коленный сустав
Аномалия развивается преимущественно в мыщелках бедра; лишь в 6% случаев поражается надколенник. Аваскулярный некроз проявляется болевыми ощущениями, снижением двигательной способности блоковидно-вращательного сустава.
У 2/3 от общего числа обследованных больных выявляется двусторонний патологический процесс.
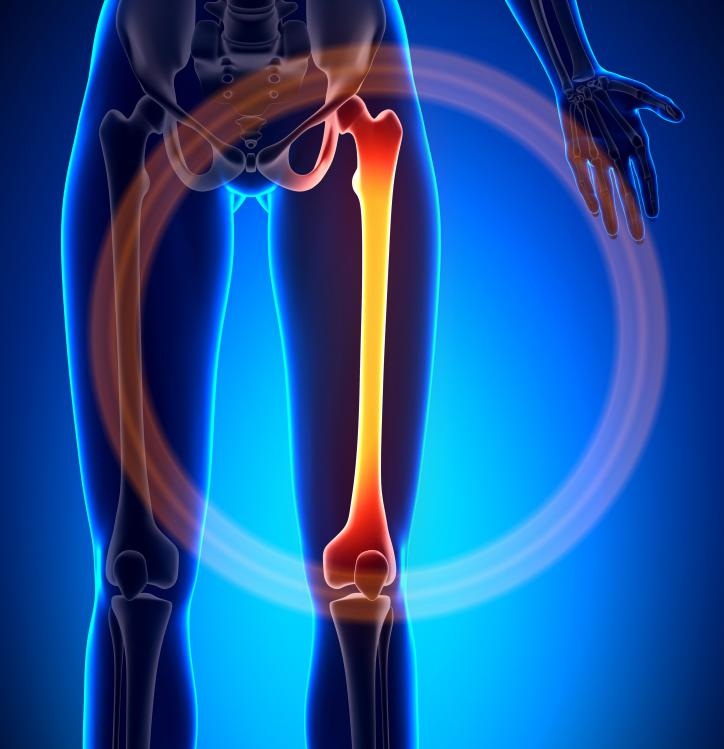
Мыщелок бедренной кости
Из двух мыщелков — наружного и внутреннего — изменениям в основном подвергается сильнее нагружаемый последний элемент.
Некротические нарушения первого из перечисленных отделов возникают вследствие развития вальгусной деформации колена и анормального распределения нагрузок.
Асептический некроз большеберцовой кости
Остеонекроз зоны бугристости большеберцовой кости называется болезнью Осгуда—Шлаттера. В группе риска находятся подростки и молодые люди, занимающиеся активными видами спорта (легкой атлетикой, футболом, баскетболом).
Основной признак — боль в рассматриваемой области, усиливающаяся при ходьбе, беге. Осмотр выявляет наличие болезненного отека. Специфический симптом — плавающий надколенник (элемент смещается вверх при полном разгибании коленного сустава).
Заболевание может быть двусторонним.
Лечение болезни, как предотвратить недуг
Когда больной приходит на обследование, ему предлагают несколько вариантов обследование (конечно исходя из стадии недуга). Есть два способа лечения: консервативный, радикальный. каждый метод имеет свою особенность.
Консервативный способ лечения, достаточно хороший вариант, особенно если речь идет о первой стадии заболевания. Во время его проведения специалист может назначить медикаменты, включающие в себя обезболивающее (НПСВ). Также необходимо заниматься ЛФК. Определенный ряд упражнений, направленный на то, чтобы укрепить мышцы, вокруг сустава и надколенника. Сами по себе упражнения не динамичны, а статичны
Важно, перед тем, как начать заниматься лечебной физкультурой, обратиться к специалисту, ведь неправильные нагрузки на сустав, могут лишь усугубить заболевание
Также пациент должен носить специальный наколенник, который фиксирует сустав в нужном положении, а также способствует снижению нагрузки на него. Наколенник может быть типа супинатора, или просто бинтовой. После нагрузки (тренировки) советуют прикладывать к коленке холод. По-хорошему, во время лечения данного заболевания, советуют бросить тренировки, или просто заменить их на менее травматические – езда на велосипеде, плаванье.
Если больной обратился к врачу вовремя, и ему поставили диагноз хондромаляцию 1 степени, то есть шанс восстановить хрящевую ткань, частично. Если же лечение таким методом не дает никаких результатов, тогда пациенту прописывают хирургическое вмешательство. Сама суть такой процедуры — это удаление поврежденного хряща.
Послеоперационный период тоже имеет свои нюансы. Его период зависит от того, какой сложности было хирургическое вмешательство. Разного рода физиотерапии и физические нагрузки.
Симптоматика

В перечне основных клинических признаков АН — сильные боли в пораженных сочленениях, обостряющиеся при нагрузке, нарушение функций соединений, изменение осей конечностей.
Усиление проявлений наблюдается при прогрессировании недуга. Так, в первой стадии некроза дискомфорт является кратковременным (по этой причине выявить аномалию сложно). Некоторые пациенты жалуются на неприятные ощущения, возникающие при начале любого движения в суставе. Утренняя скованность быстро проходит.
Следующая степень отличается наличием болей в ночной период времени.
Предпоследняя форма развития недуга характеризуется наличием постоянного дискомфорта; четвертая — сведением к минимуму самостоятельных движений в колене. Боли не купируются при приеме медикаментов.
Оперативное лечение
Хирургическое вмешательство применяют при переломе со смещением (чаще ломается наружный мыщелок бедренной кости). Проводится под общим наркозом через 3-7 суток после травмы.
Делается разрез на колене и через него удаляются все ненужные последствия перелома в виде крови, жидкости, осколков, не подлежащих репозиции.
Внутрисуставные переломы со смещением – разряд тяжелых травм, при которых очень важным становится максимально точно восстановить суставную поверхность, устранив смещение отломков. Это необходимо потому, что после таких переломов легко развивается остеоартроз – тяжелейшее осложнение.
Если есть откол, захватывают внутренний мыщелок бедренной кости и крепят к кости длинным винтом, устанавливая на место. Применяют открытую репозицию с внутренней фиксацией. Оскольчатый перелом часто сопровождается внутренними кровотечениями.
Делают рентген, чтобы выявить перемещение осколков. Далее пациент находится на скелетном вытяжении. Гипсовая повязка – 1,5 месяца. Функциональность сустава восстановится не раньше 4 месяцев после перелома.
Удаление металлических элементов происходит через год, после предварительного повторного рентгена.

Если произошел импрессионный перелом мыщелка бедренной кости, при котором его губчатая ткань сминается, проводят операцию чрескостного остеосинтеза. Винты здесь бесполезны. Смещенный и вдавленный мыщелок ручным способом репозируют и фиксируют с вытяжением. Иногда становится возможным использование штифта — внутрикостного стержня с винтами.
Симптоматика патологии
Костная киста очень долгое время существует без всяких симптомов – до нескольких лет. Такое происходит потому, что она очень медленно растет.
Первыми признаками становятся сильные приступообразные боли, зависимые от движений и нагрузок. В покое болей нет.
Далее появляются:
- пальпаторная болезненность мягких тканей над областью кисты и отечность;
- нарушается работа и соседних суставов;
- пораженная кость увеличивается в размерах;
- если кость близко расположена к поверхности кожи, видна пальпаторная деформация кисты.
Для диагностики делается рентген, КТ или МРТ. Для выявления содержимого кисты проводят ее пункцию, от этого зависит и лечение ее. Выбор лечения зависит и от возраста пациента. Ребенку проводится только консервативное лечение.
Операции нежелательны, поскольку идет рост скелета. Дети после костной кисты восстанавливаются очень быстро, и в 90% случаев наступает излечение. Рецидивы у них редки. Профилактики кист не существует, поскольку причины их появления не выявлены.
Причины хондромаляции суставного хряща надколенника
Хондромаляция хряща надколенника – это разрушение структуры данной ткани. Но для того, чтобы понять причины и патогенез заболевания, нужно немного разобраться в анатомии коленного сустава.
Это сочленение трех костей:
- головка бедренной кости, с трубчатым строением, покрыта волокнистым хрящом;
- головка большеберцовой кости, также покрытая плотным волокнистым хрящом, наполненным синовиальной жидкость;
- надколенник – плоская кость, с внутренней стороны покрытая слоем хрящевой ткани в 10 – 12 мм.
Эти кости окружены плотной сухожильной тканью и связками. Амортизация обеспечивается с помощью менисков и суставных сумок, наполненных синовиальной жидкостью. При воспалении бурс (суставных сумок) или менисков нарушается анатомия колена и происходит перераспределение амортизационной нагрузки. Поэтому все воспалительные заболевания мягких тканей коленного сустава являются распространённой причиной начала процесса хондромаляции.
Хондромаляция суставного хряща надколенника может развиваться по следующим причинам:
- избыточная масса тела, создающая повышенную амортизационную нагрузку на все суставные поверхности;
- неправильная постановка стопы (плоскостопие или косолапость), приводящая к неправильному положению надколенника в процессе движения;
- искривление голеней в виде варусной или вальгусной деформации – приводит к тому, что полностью деформируется вся структура коленного сочленения костей и начинается процесс истончения хрящевой ткани на всех поверхностях;
- деформирующий остеоартроз головки бедренной или большеберцовой кости;
- остеофиты, отложения солей, подагра;
- спортивные и бытовые травмы (в том числе и растяжение крестовидной передней связки, которая не фиксирует в должном объеме надколенник);
- переломы, трещины костей.
К более редким патогенным факторам негативного влияния можно отнести системные заболевания хрящевой и соединительной ткани, ревматизм, нарушение осанки и ряд других аспектов.
Методы лечения
Ювенильный тип недуга, признанный отдельной группой врачей физиологическим процессом, подвергается самоизлечению в большей части случаев.
Взрослая форма болезни требует применения консервативного лечения и — в тяжелых случаях — хирургических манипуляций.
Для ускорения выздоровления возможно задействование народных рецептов.
Консервативное лечение

Методика включает назначение кортикостероидов, современных НВПС (Диклофенак, Ксефокам), обезболивающих препаратов, витаминов, кальция. Обязательно используются медикаменты, восстанавливающие пораженные ткани (пероральные хондропротекторы Артра, Адгелон, внутримышечные Структум, Алфлутоп), нормализующие кровообращение (Курантил, Трентал), средства-миорелаксанты (Мидокалм, Сидралуд).
К консервативному типу терапии относится задействование физитерапевтических процедур, массажа, лечебной физкультуры.
Применяются также костыли, особые ортопедические приспособления. Так, при АН латерального мыщелка (либо двустороннем поражении элементов) назначается ношение корригирующего брейса — устройства, оказывающего разгрузочное и фиксирующее действие на поврежденный сустав.
Хирургическое лечение
Виды вмешательств варьируются. Новообразование небольших размеров удаляется, крупные костно-хрящевые фрагменты фиксируются к подлежащим участкам специальными винтами с последующим проведением хондропластики (работы по восстановлению тканей).
Активное прогрессирование болезни купируется путем эндопротезирования — удаления поврежденного сустава и дальнейшей его заменой протезом.
При АН медиального мыщелка бедренной кости возможно задействование искусственного менискового сочленения, состоящего из:
- металлических большеберцового, бедренного элементов;
- подвижного вкладыша, выполненного из специальных веществ.
Выполняемое хирургическое вмешательство характеризуется меньшей травматичностью, возможностью обеспечения ранней (спустя 24 часа по окончании операции) нагрузки на восстанавливаемую конечность.

Метод терапии определяется врачом с учетом общего состояния пациента, наличия противопоказаний и сопутствующих заболеваний.
Отказ от рассматриваемого вида манипуляций приводит к развитию артрозов, деформирующих суставы, обездвиживанию, инвалидизации.
Современные методики терапии снижают риск появления послеоперационных осложнений при недугах средней тяжести до 15%, сложных формах болезней — до 30%.
Применение народных средств
Закрепить результаты терапии можно использованием методов народной медицины. В перечне наиболее популярных способов — 5 рецептов:
- Компресс из капустных листьев. Сырье промывается, смазывается медом, накладывается на больной сустав. Утепляется пленкой, полотенцем (шарфом). Длительность лечения — 30 дней.
- Мазь из свиного сала, внутреннего жира нутрии. Компоненты в пропорциях 1:1 перетапливают, остужают, наносят на пораженные области. Минимальный курс — 1 месяц.
- Ванны со скипидаром. Время принятия процедур — 5–20 мин. Метод противопоказан при беременности, гипертонии, кожных и онкологических заболеваниях.
- Линимент из меда, рыбьего жира. Перечисленные вещества в количестве 80 и 20 г (соответственно) перемешивают, соединяют с 3 г порошка ксероформа. Масса равномерно распределяется по заранее подготовленной марлевой повязке, прикладывается к областям с выявленными нарушениями. Длительность применения — 2 недели.
- Настойка из фикуса. Три крупных плотных листа залить 0,5 л водки, настаивать 7 суток в темном месте. Процеженное средство втирать в пораженное колено перед сном не менее 14 дней.
Симптомы перелома мыщелка бедренной кости

Как и при любом переломе, первым признаком будет сильная боль. Кроме нее выделяют еще несколько симптомов:
- Скопление крови над коленом. Мыщелок состоит из губчатой ткани, которая хорошо снабжается кровью. При переломе близкорасположенные сосуды травмируются и кровь скапливается в одном месте.
- При касании возникает острая боль.
- Любое движение также сопровождается болевыми ощущениями.
При переломе мыщелка со смещением голень будет вывернута в ту или иную сторону. Если поврежден медиальный мыщелок бедренной кости, то голень отклоняется внутрь, если латеральный – наоборот.
Если произошел оскольчатый перелом обоих мыщелков, то можно наблюдать укорочение ноги.
Лечение и реабилитация
Существует несколько основных способов лечения зоны коленного сустава: давящая повязка, закрытое сопоставление фрагментов костей (репозиция) и наложение гипсовой повязки, открытая репозиция с внутренней фиксацией и скелетное вытяжение.
Все эти способы имеют своей целью: восстановление сустава, обеспечение его ранней подвижности, исключение нагрузки на коленный сустав до полного заживления. Выбор способа лечения определяется типом перелома, возрастом больного и опытом хирурга-ортопеда.
Типы переломов и способы их лечения:
- Без смещения (I тип). Такой перелом можно лечить путём удаления гемартроза и наложения давящей повязки, при условии соблюдения амбулаторным больным режима. К повреждённому суставу прикладывают лёд и оставляют ногу в приподнятом положении на 48 часов. Если по истечении этого времени рентгенография не показывает никаких изменений, колено можно понемногу разрабатывать, давая ему небольшую нагрузку.
-
Локальная компрессия (II тип). Во время диагностики такого перелома необходим снимок с проекцией суставной площадки и пробные нагрузки на повреждённый сустав для того, чтобы определить целы ли связки. Если они повреждены, необходимо срочное восстановление. В ситуации, когда связки целы и смещения нет, лечение включает в себя: удаление гемартроза, наложение давящей повязки на срок до трёх недель с полным исключением нагрузка на колено, консультацию с ортопедом.
- Компрессионный перелом с отрывом мыщелка (III тип). Показана неотложная помощь: лёд, обязательно точная рентгенографическая диагностика и оперативное направление к специалисту. Лечение может варьироваться от гипсовой повязки с отсутствием нагрузки на колено до скелетного вытяжения и репозиции.
- Полный отрыв мыщелка (IV тип). При лечении необходим лёд, иммобилизация и точное заключение на основе рентгенографии и срочное направление к ортопеду. Отщепление более 8 миллиметров считается значительным смещением, лечится путём репозиции – открытой или закрытой.
- Откол (V тип). Такой перелом чаще всего характерен для внутреннего мыщелка, может быть передним или задним. Лечится путём открытой репозиции с внутренней фиксацией.
- Оскольчатый (VI тип). При лечении необходимо: лёд, обязательная фиксация повреждённой ноги в приподнятом положении, удалении крови при наличии гемартроза, скелетное вытяжение.
Сроки лечения и реабилитация зависят от того, насколько тяжёлой была травма, насколько быстро была оказана помощь, и насколько больной выполняет рекомендации медицинских работников по восстановлению функций коленного сустава.
В процессе лечения больному строго противопоказано ходить даже на костылях. Давать нагрузку на сустав необходимо постепенно, делать это разрешено после окончания фиксации ноги, если она имела место быть.
Для разрабатывания колена используют лечебную физкультуру со специальным комплексом упражнений, выполнять которые необходимо исключительно под контролем медицинского работника.
Ни в коем случае не стоит пытаться самостоятельно разрабатывать сустав, это может повлечь серьёзные последствия, вплоть до утраты им подвижности. Помимо лечебной физкультуры в ходе реабилитации также назначается массаж, он способствует улучшению кровоснабжения тканей, восстановлению тонуса мышц и их эластичности.
В то же время в комплекс восстановления включают процедуры физиотерапии. Их задача уменьшить отёк тканей, снизить болевой синдром, восстановить трофику сосудов и не дать развиться посттравматическому артрозу.
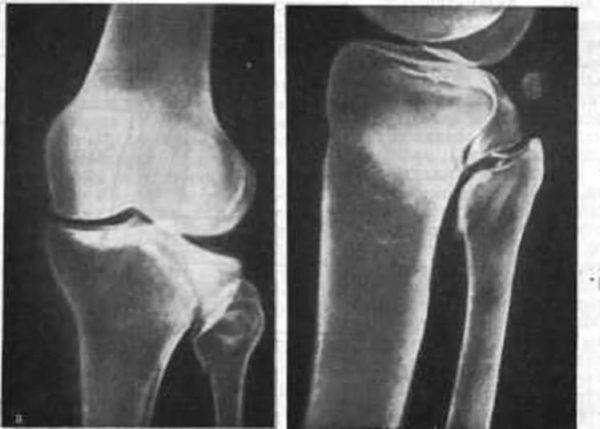
Таким образом, в лечении перелома мыщелков бедренной кости важно комплексное восстановление, отказываться и игнорировать которое нельзя
Причины переломов
По силе травмы выделяют низко- и высокоэнергетические переломы. Первый тип возникает при падениях с высоты своего роста. Присущ пожилым, потому что кости у них зачастую уже страдают от остеопороза.
Высокоэнергетические связываются, например, с врезанием бампера в область коленного сустава, падением с большой высоты с неправильной постановкой ног, спортивными травмами. Чаще встречаются оскольчатые переломы, и они возникают обычно у молодых. Также они могут быть частичными, неполными (трещина) и полными.
Травмы бывают прямые и непрямые. Прямая травма колена — это результат, например, удара по колену сбоку, спереди, удара о приборную панель автомобиля при аварии, падения на колено; непрямая — падения с высоты.
Чаще всего страдает наружный латеральный мыщелок бедренной кости. На втором месте — перелом обоих мыщелков. И совсем редко страдает медиальный.
Y-образный перелом, возникающий при травме, когда имеется повреждение мыщелков бедренной кости, появляется при падении с большой высоты, когда ноги распрямлены и стопы сталкиваются с поверхностью первыми; при ударе по коленям при ДТП. Костная поверхность дробится на множество фрагментов.
Латеральный мыщелок бедренной кости ломается при сильном боковом ударе, при падении на колено. Любой перелом всегда сопровождается сильнейшей болью в момент удара. Она будет присутствовать в покое и при движении. Кроме нее присутствует скопление крови над коленом в губчатой части мыщелков. Даже прикасание к этой области сразу вызывает боль.
При смещении мыщелков голень будет вывернута в сторону. При повреждении медиального мыщелка бедренной кости она отклоняется внутрь (варусная деформация), латерального – наоборот (наружная, или вальгусная деформация).
При переломе обоих мыщелков нога укорачивается. Коленный сустав становится опухшим и покрасневшим, развивается отек, часто и кровоизлияние в нем. Движения практические невозможны из-за боли. Появляется патологическая подвижность сустава вбок.
Для диагностики перелома мыщелков бедренной кости используется рентгенографическое исследование в 3 проекциях: переднезадней, боковой, косой.
Для уточнения применяется КТ. Главное правило при любом переломе – иммобилизация ноги и обездвиживание ее. Далее нужно вызвать скорую. Доставлять пострадавшего в больницу самим нельзя, потому что вы не сможете обеспечить правильное положение ноги.
При невыносимой боли можно дать анальгин. Полезно бывает отвлечь пострадавшего от боли каким-нибудь посторонним разговором.
Хондромаляция

Хондромаляция суставных поверхностей головок костей – это размягчение хряща в коленном суставе; частая проблема при ожирении. Также в группу риска входят любители экстрима с очень активным образом жизни, с преобладанием травматичных видов спорта для поддержания тонуса.
Другие причины:
- наследственные нарушения на уровне генов;
- гипокинезия, плоскостопие и косолапость, при которых отмечается неправильная постановка стоп, ведущая к смещению мыщелков в коленном суставе;
- травмы;
- бурситы и синовиты;
- заболевания сосудов (атеросклероз, облитерирующий эндартериит, варикоз);
- неправильный выбор обуви; ревматизм;
- болезнь Бехтерева;
- костные мозоли в местах переломов и трещин и пр.
В большинстве случаев поражается одна головка составляющих сустав костей. Это происходит из-за неравномерности распределения нагрузок при движении суставов.
Ранние стадии патологии хряща протекают без каких-либо симптомов. Это зачастую становится в дальнейшем причиной необходимости оперативного лечения. В начальной стадии при грамотном лечении целостность хряща может восстановиться полностью.
Хондромаляция надколенника 1-ой, 2-ой, 3-ей и 4-ой степени
В зависимости от степени хондромаляции надколенника возможно проведение лечения с помощью специальных препаратов и мануальной терапии. В принципе лечение методами мануального воздействия возможно вплоть до того момента, когда начинается деформация костной ткани. При этом совершенно не обязательно использовать дополнительно фармакологические препараты. В конце 3-ей и на 4-ой стадии лечение возможно уже только с помощью хирургического вмешательства.
Предлагаем узнать отличительные клинические признаки хондромаляции на разных стадиях и способы их лечения.
Хондромаляция надколенника 1-ой степени проявляется в виде:
- небольшого уменьшения хрящевого внутреннего слоя;
- ощущения скованность движений в утренние часы;
- появление боли после длительного нахождения в статическом напряжении нижних конечностей;
- легкие щелчки при резких движениях сгибания и разгибания.
Для лечения достаточно устранить патогенные факторы
Для этого важно восстановить микроциркуляцию крови в окружающих коленный сустав мышцах. Сделать это можно с помощью массажа, рефлексотерапии, остеопатии и лечебной физкультуры
Если не проводить своевременное лечение, то развивается хондромаляция надколенника 2-ой степени, которая сопровождается более выраженными болевыми ощущениями и постоянно присутствующими посторонними звуками во время сгибания и разгибания ноги.
Хондромаляция надколенника 3-ей степени – это серьезные патологические изменения. Истончение хрящевого слоя доходит до 3 мм. В таком состоянии гиалиновые волокна не могут эффективно обеспечивать защиту костной ткани. Происходит их постепенное расщепление. Это дает следующие клинические симптомы:
- отечность мягких тканей вокруг пораженного сустава;
- гиперемия кожных покровов;
- болезненность при пальпации;
- деформация коленного сустава (смещение бурс и надколенника);
- резкая боль при наступании на пятку;
- постоянные подворты ноги при ходьбе;
- хруст, щелчки и скрип при движении.
Самым тяжелым состоянием является хондромаляция надколенника 4-ой степени, при которой хрящевая ткань полностью разрушается. Костная ткань оголяется и деформируется за счет образования на ней трещин и костных наростов. На этой стадии боль такой силы, что наступать на ногу, а тем более сгибать её невыносимо. Постоянный щелчки при сгибании даже без физической нагрузки.
Для диагностики хондромаляции надколенника проводится полостная артроскопия, МРТ или УЗИ. Эти обследования позволяют установить точную стадию патологических изменений. Это необходимо для правильного назначения эффективного лечения.
Постоянное вытяжение
При переломе без смещения может поражаться медиальный мыщелок бедренной кости или латеральный – принципиального различия нет. В тканях мыщелка возникает дефект в виде трещины. Поврежденную ногу слегка сгибают в колене и помещают ее на шину Белера. Она применяется для лечения переломов ноги методом скелетного вытяжения, которое осуществляется проведением через пяточную кость спицы, после чего на нее же подвешивается груз весом 4-6 кг. В таком положении пациент находится также 4-6 недель. Гипсовая повязка накладывается тоже на несколько недель. Нагрузка на место поражения разрешена не раньше чем через 4 месяца.
Симптомы и диагностика поражения
Симптомы, который указывают на повреждение:
- периодически появляющаяся боль в колене, усиливающаяся после физических нагрузок;
- в отдельных случаях отек колена;
- хруст при ходьбе или иных движениях.
Если поставлен диагноз хондромаляция надколенника, лечением болезни занимается ортопед. Больной поможет доктору, если укажет, какие конкретно симптомы тревожат, когда они возникли, связывает ли он свое состояние с какими-либо видами деятельности.
Наличие снимков поможет увидеть динамику разрушения надколенника.
При осмотре врач прощупывает колено в разных местах, перемещает ногу в разные положения. Такой осмотр помогает исключить иные подобные отклонения.
Для диагностики применяют рентген и компьютерную томографию. Первый показывает состояние костной ткани, вторая – помогает сведениями о мягких тканях колена.
Также используется магнитная терапия.
Почему реабилитация после операции на позвоночнике не менее важна, чем сама операция вы можете узнать из нашего материала.
Что такое импинджмент синдром плечевого сустава и почему этот синдром может стать причиной серьезных проблем со здоровьем? Мы предлагаем узнать методы лечения и профилактики этого заболевания плеча.
Симптомы травмы мыщелков и их диагностика
Первым симптомом перелома мыщелков является резкая боль в коленном суставе в момент травмы. Сустав опухает, увеличивается в объёме. Перелом наружного мыщелка сопровождается вальгусной деформацией, то есть голень сдвигается наружу, перелом внутреннего мыщелка вызывает варусную деформацию – голень сдвинута вовнутрь.

Возможность опоры на ногу и её движения становятся резко ограниченными. Имеется нетипичная подвижность движений сустава вбок. Появляется излияние крови в сустав, при помощи пальпации определяется зона максимальной болезненности в области внутреннего или наружного мыщелков.
Диагностировать перелом мыщелков достаточно просто с помощью рентгенографии колена. Снимки делаются в двух проекциях, с их помощью медицинские работники могут установить характер повреждения и сложность.
Если имело место смещение, врач может оценить степень смещения обломков. Если рентгенография не даёт однозначных результатов, пострадавшего отправляют на КТ повреждённого сустава. Могут назначить МРТ в ситуациях, когда помимо мыщелков имеется подозрение на повреждение менисков или связок.