Сфинктерит прямой кишки
Содержание:
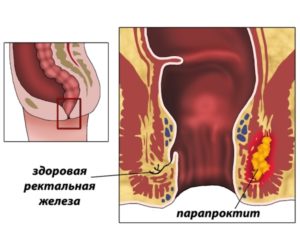
Как вылечить хронический парапроктит навсегда
Многие люди, страдающие от проблем с прямой кишкой и задним проходом, не ходят к врачам, считая посещение проктолога постыдным делом и предпочитая разбираться с проблемой в домашних условиях народными методами. К сожалению, лечение хронического парапроктита без операции не дает стопроцентный результат, соответственно, практически всегда болезнь возвращается вновь, только сильнее прогрессируя.
Самолечение непроверенными методами с недоказанной эффективностью может не только привести к аллергическим реакциям, но и спровоцировать ухудшение состояния больного, вызывая прорыв гнойника, а также возникновение новых очагов заражения.
К тому же, заменить операционное вмешательство народные средства никак не смогут. Некоторые традиционные методы (например, ванночки с отварами трав с антисептическим и обезболивающим эффектом) могут помочь временно снять болевой синдром. Решение о применении этих средств может принять только лечащий врач, поэтому обязательно обсудите с ним возможность вспомогательного лечения хронического парапроктита народными способами. Самолечение при обострении хронической формы парапроктита категорически запрещено!
Иногда пациенты ошибочно считают, что альтернативой хирургическому лечению хронического парапроктита является консервативный метод лечения недуга. В действительности консервативное лечение хронического парапроктита применяется лишь в некоторых случаях. Из-за индивидуальных особенностей организма и здоровья пациента, операция может быть перенесена на поздние сроки. Тогда применяются консервативные средства, чтобы снизить болевой синдром и избежать обострения болезни.
К причинам переноса операции можно отнести обострение хронических заболеваний прямой кишки или заднего прохода (например, геморрой), а также обострение воспалительного процесса. Консервативное лечение проводят с целью деактивировать воспаление, а также устранить потенциальную причину послеоперационных осложнений. Иногда операцию отменяют, если возраст пациента не позволяет гарантировать успешный результат хирургического вмешательства. В этих очень редких случаях консервативное лечение хронического парапроктита становится единственным способом держать заболевание в узде, при этом стопроцентный результат данный метод не дает.
Консервативный метод – это, прежде всего, лекарственная терапия, направленная на устранение абсцесса в пораженных зонах. Основную роль в этом виде лечения играет прием антибиотиков широкого спектра действия курсом не менее 5-7 дней. Дополнительно назначаются ванночки с раствором марганца, применяются ректальные свечи (например, ихтиоловые или с прополисом, а также с обезболивающим эффектом). Мазь Вишневского или мази с содержанием антибиотиков (например, препарат «Левомеколь») применяются в виде компрессов на поврежденные ткани.
Единственный способ навсегда избавиться от хронического парапроктита – хирургическое вмешательство. Если нет противопоказаний к операции, при этом больной находится в стадии обострения хронического парапроктита, то после постановки диагноза с ней не затягивают. Своевременность лечения – один из основных залогов успешного избавления от парапроктита. Если же у пациента наблюдается стадия ремиссии, то операцию откладывают до следующего обострения с сопутствующим назначением консервативного лечения.
В ходе операции, проводимой под общим наркозом или эпидуральной анестезией, задача врачей – иссечь свищевой ход, а также убрать из полостей гной и остатки отмерших тканей, после чего произвести дренирование очага воспаления. Могут также проводиться дополнительные воздействия в зависимости от осложнений и характера заболевания, например, ушивание сфинктера или перекрытие внутреннего отверстия свища лоскутом тканей прямой кишки.
Послеоперационное лечение хронического парапроктита – еще одна необходимая часть. Обычно это прием антибиотиков широкого спектра или применение компрессов и перевязок с мазями местного антибиотического, а также антисептического характера. Больному назначают лечебную диету №3 с целью контроля пищеварения и профилактики запоров. Также строго показано следить за гигиеной промежности и ануса.
Способы лечения
Лечение спазма сфинктера прямой кишки комплексное, зависит от причины патологии. В первую очередь врачам необходимо справиться с провоцирующим фактором, только это поможет полностью устранить заболевание.

Исключить сухое подтирание, пользоваться влажными салфетками.
Необходимо избавиться от вредных привычек, соблюдать правильный режим питания
Из рациона важно исключить острые, соленые, жареные, жирные блюда
Не следует употреблять в пищу сладости, выпечку, пряности и специи, сырые фрукты и овощи.
У женщин причины спазма в заднем проходе часто заключаются в запорах во время беременности, после родоразрешения симптоматика обычно проходит.
Оперативные методы
К хирургическому лечению прибегают в крайних случаях. Это требуется, когда консервативные методы не приносят положительных результатов, количество и интенсивность спазмов увеличивается, общее состояние больного ухудшается.
В подобных ситуациях пациентам проводится сфинктеротомия – операция, суть которой состоит в частичном иссечении внутреннего кольца ануса, что ведет к релаксации мышц и снятию напряжения. Оперативное вмешательство эффективно снимает болевой синдром, улучшает общее состояние пациента.
Консервативная терапия
Для избавления от болей назначаются спазмолитические лекарственные средства – дротаверин, метамизол натрия. С целью устранить запор и воспаление слизистой оболочки прямой кишки применяются ректальные свечи с содержанием глицерина и облепихового масла. Также используется крем и суппозитории Релиф и его аналоги (например, Венорутон), которые помогают справиться с болью, воспалением и обстипацией.
Пациентам назначается физиолечение – тепловые процедуры, дарсонвализация, электросон. Процедуры применяются в течение всего периода лечения.
Народные методы
Широко используется терапия народными методами. Эффективно уменьшает симптоматику заболевания применение растений. Можно приготовить отвар из цветков ромашки, смешать с теплой водой, добавить в емкость и принимать сидячие ванночки.
Используются другие растения – дубовая кора, календула, зверобой. Они обладают спазмолитическим, противовоспалительным, антисептическим действием.
Полезны ванночки с добавлением марганцовки. Последняя также оказывает противовоспалительное и обеззараживающее действие. Длительность приема ванночек в среднем составляет около 20 минут 1-2 раза в день в течение 1-2 недель.
Допустимо применять клизмы в домашних условиях. В спринцовку заливают раствор с добавлением травяного отвара (из тысячелистника, ромашки или календулы) и колларгола. Пациент ложится на бок, в полость прямой кишки накачивают жидкость. Позывы к осуществлению акта дефекации возникают спустя 3-5 минут после осуществления манипуляции.
Можно использовать местное лечение ректальными суппозиториями или тампонами.
Чтобы сделать тампоны, необходимо смешать равные количества льнянки, коры дуба и водного перца. 2 ложки данной смеси заливают 100 г растопленного сала, оставляют на 12 часов. Тампон пропитывают получившимся веществом, вставляют в прямую кишку на 4 часа. Кратность осуществления манипуляции – дважды в день в течение 7—10 дней.

Ректальные суппозитории готовятся следующим способом. Смешивают 5 ложек хмельных шишек (предварительно измельченных) и 150 г травы зверобоя. Это необходимо залить 500 г растопленного сала и настаивать в течение 12 часов.
Затем следует свернуть плотную бумагу в конус, залить туда полученную смесь и положить в холодильную камеру для застывания.
Свечи вводятся в полость прямой кишки перед отходом ко сну. Длительность лечения подобным способом – около 2 недель.
Заболевания, провоцирующие дисфункцию прямой кишки
Как упоминалось выше, существует ряд специфических заболеваний, способных продуцировать дисфункцию области прямой кишки и нарушать ее нормальную работу.
Большая часть из этих заболеваний имеет хроническое течение и не всегда успешно поддается медикаментозному или хирургическому лечению.
Даже если оно не сможет полностью решить основную проблему, провоцирующую дисфункцию прямой кишки, то значительно смягчит симптомы и позволит вновь вернуться к привычному темпу жизни.
Самым распространенным заболеванием, которое возникает в области прямой кишки, является геморрой.
Эта патология характеризуется воспалительными процессами, локализующимися в геморроидальных венах, создающих узлы в области прямой кишки и анального отверстия.
В запущенных случаях кишка, передавленная этими венами, может частично выходить из анального отверстия.
Видео:
Другой патологией, которая является характерной для этой зоны, но диагностируется значительно реже, чем геморрой, является появление различных по этиологии новообразований.
Эти новообразования могут быть полипами, от которых можно избавиться в ходе эндоскопической операции, или раком прямой кишки.
Последняя патология – рак прямой кишки – требует обязательного и длительного лечения, в ходе которого человеку назначают курсы химиотерапии и операции, направленные на удаление раковой опухоли.
Рак на более поздних стадиях существования вылечить удается далеко не в ста процентах случаев.
Как определить, что пора обратиться к врачу? Существует ряд специфических и неспецифических симптомов, которые могут указывать на различные патологические процессы, проходящие в области прямой кишки. Наличие хотя бы двух или трех из них – повод для незамедлительного визита в поликлинику.
Симптомы, присущие патологиям прямой кишки:
- сильный дискомфорт в заявленной области, который обладает рецидивирующим течением;
- боли, сопровождающие акт дефекации или возникающие сами по себе, без привязки к каким-либо конкретным процессам;
- жжение и зуд в области сфинктера;
- анальные кровотечения;
- кал с содержанием слизи или с вкраплениями крови;
- длительные запоры;
- признаки общей интоксикации организма, спровоцированные длительным застоем разлагающихся и гниющих пищевых комков в пределах организма;
- психоэмоциональная нестабильность, вызванная постоянным дискомфортом и непроходящими болевыми ощущениями, беспокоящими человека, страдающего от проблемы.
Прочитав эту статью, вы смогли узнать о строении прямой кишки человека, а также о том, какие функции она выполняет в организме.
Если вы ощущаете какие-либо симптомы, о которых упоминалось в этом пункте статьи, то не пытайтесь заниматься самолечением и ни в коем случае не используйте различные народные средства без консультации с врачом.
Большая часть отваров и припарок, которые якобы помогают от патологий заявленной области, демонстрируют свою несостоятельность.
Лечение проблем, возникающих в этой области, должно быть профессиональным и адекватным.
Лечение и профилактика недуга
Как производится лечение сфинктерита? Как правило, медики прибегают к консервативной терапии. Она предусматривает использование определенных лекарственных средств.
Для снятия болевого синдрома используют Проктоседил, Проктолекс, Ибупрофен, Кетонал или Релиф. Чтобы улучшить дефекацию, перед опорожнением кишечника надо ректально вводить 1-2 глицериновые суппозитории.
Помимо применения обезболивающих средств, консервативная терапия предусматривает:
- Соблюдение диеты. Для того чтобы размягчить каловые массы следует употреблять жидкие кашицы, овощи и фруктовые компоты. Также в рацион разрешено добавить нежирный творог, курицу, индейку, яйца и рыбу. От употребления острой, жирной и жареной пищи надо воздержаться. Под строгим запретом даже некоторые овощи, в частности лук, картофель, капуста и морковь.
- Применение сидячих ванночек. Для проведения водных процедур надо использовать отвар ромашки, марганцовку либо перманганат калия. Также при лечении сфинктерита можно пользоваться некоторыми народными средствами. Купировать симптомы патологии помогут очистительные клизмы с ромашкой и мазь из коры дуба.
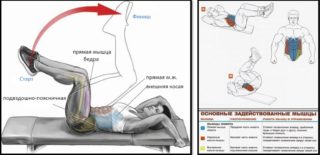
- Выполнение упражнений, направленных на восстановление работоспособности сфинктера. Заниматься физкультурой рекомендуется в период ремиссии болезни.
- Употребление вспомогательных средств. Для нормализации работы кишечника следует принимать пребиотики и сорбенты. Также в качестве вспомогательных медикаментов выступают витаминные комплексы.
- Использование антибиотических препаратов. Лечить недуг этими средства надо лишьв том случае, если болезнь сопровождается острыми инфекционными процессами.
Если консервативная терапия не помогла, то производятся хирургические манипуляции. Обычно для лечения сфинктерита используют супродуоденальную холедохотомию, ретродуоденальную холедохотомию или сфинктеротомию.
Как избежать появления болезни? Лучшая профилактика – своевременное лечение геморроя, так как именно это заболевание чаще всего вызывает воспаление сфинктера. Если геморрой стал хроническим, то лучше всего использовать китайский пластырь от геморроя Anti-Hemorrhoids.
Также профилактика сфинктерита предусматривает своевременное лечение заболеваний органов ЖКТ. Кроме того, для снижения риска развития патологии надо сбалансировано питаться и регулярно заниматься спортом.
Дисфункция сфинктера Одди (ДСО)
В дуоденальном сосочке находятся 2 протока: желчный и панкреатический. При спазме клапана нарушается его функция по гиперкинетическому типу, отток желчи и сока в органе пищеварительной системе замедляются. Спазм сфинктера Одди – распространенное состояние, которое выявляют гастроэнтерологи, чаще встречается у женщин. Отмечено, что среди людей, которым удалили желчный пузырь, диспепсические расстройства и боли в животе сопряжены с дисфункцией клапана и проявляются у 20% пациентов.
Общие функции сфинктера Одди:
- препятствовать проникновению содержимого кишечника в протоки билиарной системы;
- регулировать давление в протоках;
- контролировать процесс выделения сока поджелудочной железы и желчи.
Сфинктер Одди отвечает за функции и скоординированную работу всей билиарной системы. При поступлении пищи, во время процесса переваривания сфинктер начинает ритмично сокращаться, что является сигналом для открывания протоков, выделения желчи и сока поджелудочной. В норме они открываются практически одновременно. При спазме и нарушении синхронности открытия клапанов выделение желчи замедляется, соответственно, функция пищеварения нарушается.
Причины спазма сфинктера прямой кишки
Спазм анального сфинктера обусловлен непроизвольным сокращением гладких мышц расположенных вокруг заднего прохода (наружный и /или внутренний сфинктер анального отверстия), а вместе с ними происходит сокращение сосудов, нервов, близко расположенных мышц и внутренних органов. Поэтому при сокращении гладкой мускулатуры всегда возникают тянущие сильные, иногда пульсирующие боли (прокталгии) различной длительности и интенсивности.
 Частые спазмы этой зоны в большинстве случаев обусловлены хорошей иннервацией задней стенки прямой кишки и ее активной васкуляризацией. Здесь находится рефлексогенная зона и любые изменения нормального функционирования этой области (длительные запоры, воспалительные процессы, нарушения целостности слизистой или варикозное изменение сосудов) проявляются рефлекторными спазмами гладких мышц и болевым синдромом – вторичная прокталгия.
Частые спазмы этой зоны в большинстве случаев обусловлены хорошей иннервацией задней стенки прямой кишки и ее активной васкуляризацией. Здесь находится рефлексогенная зона и любые изменения нормального функционирования этой области (длительные запоры, воспалительные процессы, нарушения целостности слизистой или варикозное изменение сосудов) проявляются рефлекторными спазмами гладких мышц и болевым синдромом – вторичная прокталгия.
У пациентов с неустойчивой психикой, патологией вегетативной или центральной нервной системы развивается самопроизвольный спазм анального отверстия, который только усиливает эмоциональную лабильность пациентов, вызывает бессонницу. Истинные нейрогенные спазмы чаще всего возникают в ночное время или ранним утром и провоцируют учащение спазмов и развитие канцерофобии, если этот симптом возникает в подростковом возрасте и у взрослых пациентов.
Нередко спазм гладких мышц анального отверстия обусловлен спазмом мышц, поднимающих задний проход, входящих в определение кокцигодинии. Этот синдром объединяет болевой синдром, возникающий в анально-копчиковой области, который часто называют «болезнью телезрителей». Он обусловлен нарушениями иннервации в результате травм, операций на органах малого таза, особенно при наличии обширных спаек, после тяжелых родов, травм пояснично-копчиковой области.
Также спазм анальных сфинктеров может развиваться у эмоционально нестабильных девочек –подростков и молодых женщин (при истерии, неврастении, как симптом ВСД по типу висцеро-вегетативных расстройств).
Диагностика заболевания
Диагностические мероприятия ДСО включают лабораторные, инвазивные и неинвазивные методы исследования. Изначально выясняются жалобы больного и анамнез, проводится объективный осмотр, на основании полученных результатов назначается необходимый объем исследований.
Неинвазивные методы включают:
- ультразвуковое исследование (УЗИ),
- сцинтиграфию печени.
УЗИ делается с провокационными пробами — вводятся стимуляторы. Обычно используются холецистокинин, секретин или жирная пища. Исследование проводится с промежутком в 15 минут — измеряется диаметр протоков до и после введения стимулирующего средства в течение часа. При ненарушенной деятельности СО размер протоков практически не меняется или может незначительно уменьшиться. Если он заметно превышает норму — это является косвенным критерием патологии.

Сцинтиграфия − это альтернатива манометрии, ее результаты полностью коррелируют с полученными при манометрии, но проведение сцинтиграфии не вызывает неожиданных побочных эффектов. Методика основана на внутривенном введении радиоизотопов и наблюдении двухмерного изображения функционирующих органов — оценивается поглотительная и выделительная способность печени, оценивается моторика желчного пузыря, всех крупных протоков и сфинктера Одди при различных заболеваниях: гепатите, циррозе, желчнокаменной болезни, бескаменном холецистите, дискинезии желчевыводящих путей (ДЖВП), развившейся после различных операций на пузыре.
К инвазивным методам относятся:
- манометрия,
- эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ).
Они используются в сложных случаях, когда на основании УЗИ протоков и сцинтиграфии диагноз ясен не до конца. Проводится исключительно в условиях стационара под местной анестезией. Дифференциальная диагностика проводится:
- с ПХЭС — постхолецистэктомическим синдромом,
- с бескаменным холециститом,
- с дисфункцией желчного пузыря,
- со стенозом желчного или вирсунгова протока.
Лабораторная диагностика
В лабораторной диагностике изучаются биохимические показатели крови: оцениваются уровни трансаминаз (АЛТ, АСТ, ЛДГ), билирубина — общего, прямого и непрямого, диастазы крови и мочи. Эти показатели умеренно повышены.
Общеклинический анализ крови — неизменен, признаков воспаления по его результатам не обнаруживается. Общий анализ мочи также без патологических изменений.
Инструментальные методы
К инструментальным методам относятся инвазивные методы исследования:
- Манометрия позволяет провести регистрацию давления непосредственно в сфинктере. Это разновидность эндоскопического способа: в панкреатический или общий билиарный проток через дуоденоскоп вводится трехпросветный катетер с датчиком давления и возможностью записи результатов исследования. Датчик выдает прямые сведения о состоянии сфинктера Одди, выводы о его функции делаются на основании расшифровки полученных данных. Манометрию назначают при подозрении на ДСО, холангит, обтурацию желчного или панкреатического протоков, кисту ПЖ. Эта методика проводится в комплексе с ретроградной панкреатографией. Она небезопасна: в результате инструментального вмешательства возможно развитие панкреатита.
- Ретроградная панкреатохолангиография — основана на одновременном сочетании двух методов — эндоскопии с рентгеноскопией. С помощью эндоскопа вводят контраст в сосочек ДПК и изучают полученное на экране изображение протоков.
Отдельные признаки
Если диагностирована недостаточность кардии желудка, то врачи выделяют несколько синдромов:
- Синдром дисфагии. Клинические проявления в данном случае следующие:
- ощущение, как будто в груди «комок»;
- тяжело сглатывать;
- во время еды больной постоянно давится.
- Синдром регургитации, или обратный заброс пищи. Если клапан желудка не закрывается, то пища, даже съеденная накануне, может выбрасываться из желудка в ротовую полость. Больного мучают периодические срыгивания, в особенности если он принимает горизонтальное положение. Объем вытекающей жидкости может быть большим по объему. Примерно у 30% пациентов наблюдается кашель во время сна.
- Болевые ощущения. Растянутые стенки пищевода, сфинктер, находящийся в спазмированном состоянии, на который давит пищевой комок, — все это приводит к болям. Распирающие боли беспокоят не только во время приёма пищи, но и спустя несколько часов. В грудине боль может наступать после физических нагрузок, отдавая даже в руки и спину. Параллельно может беспокоить тошнота, вплоть до рвоты. Отрыжка имеет неприятный запах.
- Астения. Этот синдром возникает на фоне того, что практически не происходит всасывания питательных веществ, в итоге – отсутствие аппетита и уменьшение массы тела. Больше половины пациентов утрачивает около 20% массы от первоначального значения. Состояние связано и с психоэмоциональной составляющей, больной переживает и мучается от постоянного дискомфорта.
Пациенту проще есть твердую, чем жидкую пищу. Связано это с тем, что твердые продукты сильно давят на сфинктер привратника и способствуют его раскрытию. Проще говоря, наблюдается нарушение проходимости пищи. Эти симптомы очень важны для правильной постановки диагноза, так, к примеру, при наличии рака или стеноза клиническая картина обратная, больному тяжело употреблять твердую пищу.
Если кардиальный сфинктер утрачивает свою функциональность, то помимо вышеописанных синдромов у больного наблюдаются и другие симптомы:
неприятный запах из полости рта из-за изменения диаметра клапана и постоянной задержки частиц еды в пищеводе. Со временем это может стать причиной появления эрозий и язв на слизистой оболочке;
- изжога, больному кажется, что боль жгучая и движется снизу вверх;
- некоторые пациенты даже ощущают, как пища передвигается через незакрывающийся клапан, оставляя за собой привкус кислого;
- отрыжка с кислым привкусом;
- обильное слюноотделение;
- охриплость в горле;
- проблемы с зубами и деснами, кариес;
- усиленное сердцебиение.
Данная патология — прогрессирующее состояние, поэтому истощение и ухудшение состояния идет по нарастающей.
Симптомы
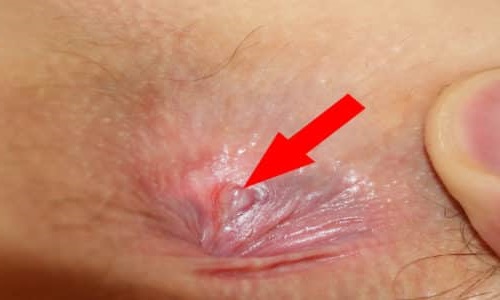
Признаки острой анальной трещины:
- боль в прямой кишке очень резкая, жгучая, кинжальная, возникает во время дефекации и длится около получаса после нее;
- спазм анального сфинктерного аппарата сильно выражен, что способствует затруднению опорожнения кишечника и усиливает болевые ощущения;
- кровотечения – достаточно часто возникают во время прохождения твердого кала, обычно средней интенсивности, может быть струйкой;
- при осмотре в области заднего прохода патологических изменений не обнаруживается, диагноз может поставить только проктолог при проведении аноскопии;
- заживает острая анальная трещина быстро при условии прекращения действия провоцирующего фактора (например, запора) – в течение 3 или 4 недель наступает полное восстановление слизистой.
Признаки хронической трещины:
- боль внутри заднего прохода не такая сильная, появляется после опорожнения кишечника, продолжается достаточно долгое время (сколько часов – зависит от глубины повреждения и особенностей нервной системы человека), беспокоит при сидении, ходьбе и даже ночью, доставляя пациенту серьезный дискомфорт;
- спазм анального сфинктера менее интенсивный;
- кровоточивость небольшая в виде алых следов на белье или туалетной бумаге;
- зуд в заднем проходе практически постоянный;
- развивается психологический страх перед дефекацией;
- возможны гнойные выделения из ануса;
- при визуальном осмотре повреждение снаружи можно не увидеть, при ощупывании обнаруживаются «сторожевые бугорки» — рубцы на месте заживших ранее трещинок;
- характерно цикличное течение с периодами ремиссий и обострений;
- заживает хронический процесс значительно дольше, рубцов может быть столько, сколько новых трещин образовывалось на месте старых дефектов, при значительном рубцовом сужении просвета прямой кишки без операции не обойтись.