Шансы выжить после обширного инфаркта миокарда (сердца), последствия, как улучшить прогноз
Содержание:
- Диагностика
- Восстановление после стентирования
- Последствия инфаркта
- Как идентифицировать инфаркт миокарда?
- Симптомы инфаркта миокарда
- Классификация и формы
- После выписки – в санаторий
- От чего зависит продолжительность жизни?
- Пациент выписывается из больницы, чувствует себя здоровым и перестает принимать препараты
- Что представляет собой обширный инфаркт миокарда
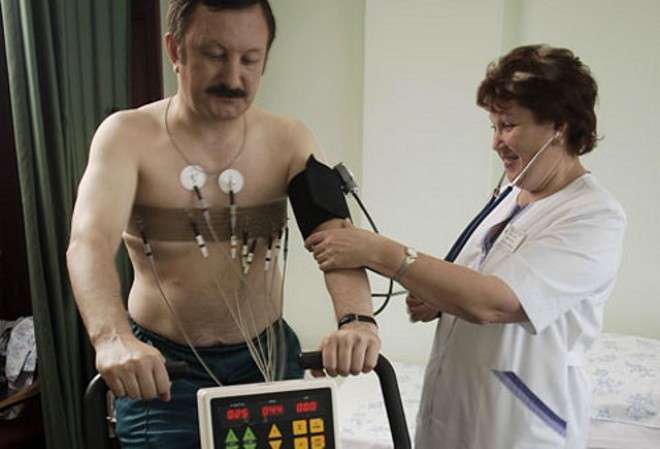
Диагностика
В ходе опроса, специалист также уточняет, имеются ли у больного вредные привычки, какой образ жизни он ведет. Затем осуществляется визуальный осмотр пациента, измеряется пульс и артериальное давление, прослушивается сердце, легкие.
Чтобы поставить точный диагноз, назначаются лабораторные и аппаратные исследования:
- Общий анализ крови. Процедура необходима для выявления скорости оседания эритроцитов, лейкоцитоза.
- Биохимический анализ крови. Помогает узнать о рисках появления у пациента очередного приступа. Как правило, такое исследование показывает уровень содержания холестерина и сахара в крови.
- Общий анализ мочи. С помощью этого исследования можно найти сопутствующие инфаркту болезни, осложнения приступа.
- ЭКГ (электрокардиограмма) позволяет подтвердить наличие инфаркта, узнать о его обширности, локализации, продолжительности течения.
- Коагулограмма может давать результат, который пригодится для правильного выбора дозировки лекарственных препаратов.
- Коронарография – методика, помогающая выяснять участок сужения артерии и локализацию поражения.
Восстановление после стентирования
Восстановление после проведения стентирования сосудов сердца зависит от многих факторов, включая причину проведения заболевания, тяжесть состояния пациента, степень ухудшения функций сердца и места сосудистого доступа.
Уход за местом сосудистого доступа
Интервенционные процедуры проводят через бедренную артерию в паху или лучевую артерию на предплечье. Когда пациент выписывается домой, в соответствующем месте может оставаться повязка. Рекомендации по уходу за местом сосудистого доступа:
- На другой день после процедуры можно снять повязку с места пункции артерии. Легче всего сделать это в душе, где можно при необходимости ее намочить.
- После снятия повязки наклейте на эту область небольшой пластырь. В течение нескольких дней место введения катетера может быть черным или синим, слегка опухшим и немного болезненным.
- Мойте место введения катетера хотя бы один раз в день с водой и мылом. Для этого наберите мыльную воду в ладонь или смочите в ней мочалку и аккуратно промойте нужную область. Нельзя сильно тереть кожу в месте пункции.
- Когда вы не принимаете душ, сохраняйте область сосудистого доступа в сухом и чистом состоянии.
- Не наносите на кожу в месте пункции никаких кремов, лосьонов или мазей.
- Носите свободную одежду и нижнее белье, если сосудистый доступ осуществлялся через бедренную артерию.
- В течение одной недели не принимайте ванну, не посещайте баню, сауну или бассейн.
Физическая активность
Врачи дают рекомендации по восстановлению физической активности, учитывая место пункции артерии и другие факторы, связанные со здоровьем пациента. В первые два дня после стентирования советуют побольше отдыхать. В эти дни человек может чувствовать себя усталым и слабым. Можно прогуляться вокруг своего дома, а затем отдыхать.
Рекомендации после пункции бедренной артерии:
- Нельзя напрягаться во время опорожнения кишечника в течение первых 3–4 дней после стентирования, чтобы предотвратить кровотечение из места пункции сосуда.
- В течение первой недели после стентирования запрещено поднимать вес более 5 кг, а также передвигать или тянуть тяжелые предметы.
- В течение 5–7 дней после процедуры нельзя выполнять напряженные физические упражнения, включая большую часть видов спорта – бег, теннис, боулинг.
- Можно подниматься по лестнице, но медленнее, чем обычно.
- В течение первой недели после операции постепенно повышайте физическую активность до того момента, когда она достигнет нормального уровня.
Рекомендации после пункции лучевой артерии:
- В течение первых суток не поднимайте рукой, через которую выполнялось стентирование, более 1 кг.
- В течение 2 дней после процедуры нельзя выполнять напряженные физические упражнения, включая большую часть видов спорта – бег, теннис, боулинг.
- В течение 48 часов не пользуйтесь газонокосилкой, бензопилой или мотоциклом.
- В течение 2 дней после операции постепенно повышайте физическую активность до того момента, когда она достигнет нормального уровня.
После планового стентирования вернуться на работу можно примерно через неделю, если позволяет общее состояние здоровья. Если же операция проводилась по срочным показаниям при инфаркте миокарда, полное восстановление может занять несколько недель, поэтому на работу можно вернуться не раньше, чем через 2–3 месяца.
Если до выполнения стентирования сексуальная активность человека была ограничена возникновением боли в грудной клетке, вызванным недостаточным поступлением кислорода в миокард, после его проведения возможности занятий сексом могут увеличиться.
Последствия инфаркта
К последствиям сердечного приступа относят:
- В первую очередь, остановка сердца, что является смертельным осложнением.
- Постинфарктный кардиосклероз, который относится к разновидностям ишемической болезни сердца и характеризуется тем, что мышечные волокна миокарда начинают замещаться соединительной тканью, что ведет к снижению всех сердечных функций, а в первую очередь – сократительной.
- Обширный инфаркт миокарда в острую фазу чреват кардиогенным шоком и отеком легких. Пациентам с отеком легких необходимо экстренное проведение реанимационных мероприятий и наблюдение их в отделении интенсивной терапии.
- Разрыв стенок сердца, что спровоцирует кровоизлияние и расширение зоны некроза.
- К отдаленным осложнениям можно отнести развитие хронической сердечной недостаточности, нарушений сердечного ритма, например мерцательной аритмии, поражение клапанной системы.
- К осложнениям от проводимой лекарственной терапии можно отнести аутоиммунные заболевания, гипотензию, нарушение дыхательной деятельности из-за приема некоторых анальгезирующих препаратов.
lechiserdce.ru
” alt=””>
После тяжелого сердечного приступа нередко фиксируются осложнения. Основные последствия обширного инфаркта у мужчин и женщин выглядят следующим образом:
- сердечная блокада;
- отек легких (сердечная недостаточность острого типа);
- формирование тромбов;
- рецидивы инфаркта;
- перикардит;
- существует опасность появления психических расстройств;
- нарушения циркуляции крови в головном мозге;
- сбои в работе системы пищеварения;
- разрыв сердца;
- отказ внутренних органов;
- может происходить паралич конечностей.
Сколько живут после инфаркта
Многих людей, которые перенесли сердечный приступ и их родных, всегда интересует, сколько живут после обширного инфаркта миокарда. Продолжительность жизни зависит от качества и количества последствий удара, величины очага поражения сердечной мышцы, возраста пациента.
Чтобы продлить максимально полноценное существование после инфаркта, нужно пить назначенные медицинские препараты, вести здоровый образ жизни, соблюдать все врачебные рекомендации. В соответствии со статистическими данными, около 20% пациентов живут до 5 лет после обширного приступа.
Можно выделить следующие последствия инфаркта миокарда на человека:
Регулярные приступы стенокардии. Измененное сердечное биение, это повод обратиться к кардиологу. Стенокардия может длительное время беспокоить пациента после приступа.
Микроинфаркт у мужчин довольно распространенное заболевание, которое способно поражать мужчин в возрасте от 30 лет
Симптоматика данного приступа вполне схожа со многими другими заболеваниями, поэтому важно регулярно посещать кардиолога и следить за своим здоровьем
Последствия микроинфаркта менее опасны для организма, но также требуют время для восстановления. Основной задачей в случае микроинфаркта является распознавание приступа на начальных стадиях.
В обратном случае может случиться полноценный инфаркт с более серьезными последствиями. Микроинфаркт имеет свою специфику, некоторые люди его могут попросту не заметить, но это не говорит о благоприятном результате.
Предпосылки микроинфаркта:
- Аритмия – измененное сердцебиение, которое является серьезным поводом для обращения к врачу.
- Сильные боли в области грудной клетки более 20 минут.
- Слабость, быстрая утомляемость, тревожность
Чувствуя данные симптомы необходимо незамедлительно обратиться за помощью. После полного обследования доктор назначит все определенные меры по восстановлению. Реабилитация после микроинфаркта необходима, для того чтобы восстановить двигательную активность без каких-либо последствий.
Основные принципы восстановления после микроинфаркта:
- использование народных средств;
- умеренные физические нагрузки;
- соблюдение определенных правил питания;
- своевременное посещение доктора;
- изменение образа жизни.
Жизнь после инфаркта миокарда требует от человека больших изменений. После перенесенного заболевания не все работы разрешены. Придется ограничить физические нагрузки, поменять режим питания, постоянно контролировать свое состояние, придерживаться всех лечебных мероприятий по оздоровлению, которые пропишет ваш лечащий врач, ограничить себя в активности.
Возможна ли жизнь и после инфаркта во многом зависит от самого пациента. Если он не будет точно следовать рекомендациям врача по медикаментозному лечению и реабилитационным мерам, то после инфаркта возможно развитие целого ряда осложнений.
Как идентифицировать инфаркт миокарда?
Внешние признаки нарушений сердечной деятельности таковы: спазмирующие боли в области сердца (возможно, они будут переходить на соседние участки тела), головокружение, тошнота, обморочное состояние, холодное потоотделение, нездоровая бледность кожи, боль в желудке.
Важно отметить, что известны случаи, когда заболевание приходит бессимптомно.
Первостепенная помощь должна быть оказана своевременно для более результативного лечения инфаркта миокарда и скорейшей реабилитации больного. Смотрите в видео ниже, методы реабилитации и лечения после инфаркта
Смотрите в видео ниже, методы реабилитации и лечения после инфаркта.
Лечение и реабилитация инфаркта
Первостепенная помощь:
- позвоните в скорую помощь и максимально четко опишите симптомы;
- дайте больному таблетку нитроглицерина или капли корвалола;
- обеспечьте лежачее состояние человека.
Дальнейшие процедуры должны быть проведены квалифицированным специалистом-кардиологом в стенах больницы. Помните, самолечение может привести к смертельному исходу.
Как правило, во время стационарного наблюдения пациента, ему назначаются капельницы и препараты, которые помогут стабилизировать его состояние здоровья. Будут назначены медикаменты, снижающие артериальное давление, нормализующие дыхание, ликвидирующие спазмы и болевые ощущения в области сердечной мышцы. Особенно важным является восстановить кровоток, для этого используют препараты, которые помогут полнейшей ликвидации тромбов.

В целом, очень важно следовать всем врачебным инструкциям для получения желаемого результата — восстановления здоровья. Основными этапами лечения выделяют следующие фазы:
- ликвидация закупорки кровеносного сосуда;
- период восстановления организма человека.
Для исчезновения закрытия кровеносного сосуда тромбом применяют различные препараты, в зависимости от показаний. Самым простым из них является аспирин. С его помощью происходит растворение инородных тел, наличествующих в кровеносной системе. Обязательно во время сосудисто-сердечных заболеваний обогащать кровь кислородом.
Реабилитация, как следствие лечения инфаркта
Основы реабилитационного периода:
- Исключите физические и эмоциональные нагрузки на организм пациента;
- Предоставьте состояние полного покоя и постельный режим в течение нескольких суток;
- Откажитесь от потребления никотина и алкоголя;
- Четко следуйте прописанной врачами программы восстановления.
Преодолев длительный курс лечения, важно оставаться приверженцем особого образа жизни, который подразумевает выполнения здорового питания, сна, отсутствия стрессов и нагрузок, а также прохождения длительного реабилитационного курса
Классификация реабилитационного периода:
Восстановление функциональной деятельности сердечно-сосудистой системы — дает возможность возобновить работу сердца и всего организма в целом. Во время этого этапа происходят физические тренировки организма для хорошего кровотока, которые длятся несколько месяцев, в зависимости от состояния здоровья пациента
Важно давать нагрузки согласно возможностям и не перегружаться;
Эмоциональное восстановление — предполагает избавление от стресса, пережитого организмом, вследствие заболевания. На этом этапе возможна квалифицированная помощь узкого специалиста – психолога;
Реабилитация в обществе — означает восстановление человека в полной мере, как работоспособного члена общества
Больного направляют на врачебную комиссию, проводящую специальный медицинский осмотр, с целью дальнейшего возвращения на рабочее место. В случае необходимости, человеку временно присваивают группу инвалидности для полного восстановления организма. Во время такого назначения больного курируют специальные врачи, также на основании заключения, выплачивается денежное пособие на срок, указанный в документе.
В пост реабилитационный период нужно неукоснительно соблюдать рекомендации кардиолога и систематически контролировать артериальное давление, стать приверженцем специальной диеты, следить за уровнем холестерина в крови, принимать назначенные препараты для поддержания состояния здоровья. Данный алгоритм позволит не только полностью восстановиться, но и исключить возможность повторного заболевания.
Смотрите в видео ниже, что включает в себя реабилитация после инфаркта миокарда, а также делитесь в , какие способы реабилитации знаете вы.
Симптомы инфаркта миокарда
Острейшая стадия может проявляться нетипичными симптомами:
- Приступами удушья.
- Появляется кашель.
- Отечный синдром.
- Наблюдаются признаки мозговой ишемии.
В некоторых случаях симптомы могут быть сильно стерты. Такое состояние может продолжаться до двух часов. Если этой стадии избежать не удалось, то вызовет довольно серьезные обширный инфаркт последствия. Шансы выжить (реабилитация потребуется всем таким пациентам) полностью будут зависеть от квалифицированной медицинской помощи.
Классически разворачивающийся инфаркт миокарда, то есть типичная его форма, имеет яркую картину. На первый план выходит острый болевой синдром, проявляющийся обжигающей, сдавливающей, режущей болью в области сердца, которая может иррадиировать в левую половину туловища, левые конечности, шею, левую лопатку.
Дыхание учащается, возможны приступы удушья, затруднение вдоха. Отмечается тахикардия, нарушение ритма сердца.
Со стороны вегетативной нервной системы характерна потливость, при этом пот липкий и холодный, изменение цвета кожных покровов, бледность, синюшность губ и периферических отделов конечностей.
Инфаркт миокарда — заболевание, обусловленное поражением сердечной мышцы — миокарда — вследствие закупорки коронарной артерии или одной из ее ветвей. Полная закупорка артерии может произойти в результате атеросклероза, образования сгустка крови или отделения частицы холестериновой бляшки, которая застревает в артерии.
Часть сердечной мышцы, обслуживаемой этой артерией, не получает кислорода и питательных веществ, что ведет к ее ослаблению или гибели,— процесс, известный как инфаркт. В большинстве случаев инфаркт вызывает сильную боль, похожую на боль при ишемической болезни сердца; однако некоторые люди переживают слабые инфаркты, не подозревая об этом или просто не обращая внимания на их симптомы.
Сердце человека работает постоянно на протяжении всей жизни, и ему необходимо постоянное снабжение кислородом и питательными веществами. Для этого сердце имеет собственную разветвленную систему сосудов, которая по внешнему виду напоминает корону или венец.
Поэтому сосуды сердца называются коронарными, или венечными. Работа сердца непрерывная, и движение крови по сосудам сердца тоже должно быть непрерывным.
Запаса кислорода клеткам сердечной мышцы, которые питала перекрытая артерия, хватит на 10 секунд. Еще около 30 минут сердечная мышца остается жизнеспособной. Потом начинается процесс необратимых изменений сердечной мышцы и к третьему-шестому часу от начала приступа мышца сердца на этом участке погибает.
Лечение при инфаркте необходимо начинать немедленно. Первые часы и дни после перенесенного инфаркта имеют критическое значение.
Как распознать инфаркт? Начинается он сильной болью давящего, жгучего, сжимающего или распирающего характера за грудиной. Боль усиливается, отдает в левое плечо, руку, ключицу, лопатку, нижнюю челюсть слева.
Продолжительность болевого приступа от нескольких минут до 2-3 суток. Особенностью этой боли является то, что она не связана непосредственно с нагрузками, а болевые ощущения продолжаются независимо от того, приняли вы сердечное лекарство (валидол, нитроглицерин) или нет.
Этим инфаркт отличается от приступа стенокардии, который можно снять с помощью лекарства. При инфаркте также могут быть пониженное давление, проблемы с дыханием, тошнота и рвота, потеря сознания, головокружение, бледность и холодный пот.
Классификация и формы
Обширный сам по себе является формой инфаркта миокарда, поэтому специфической классификации не имеет. Заболевание классифицируют по локализации, так, чаще всего обширная форма инфаркта миокарда поражает:
- переднюю стенку левого желудочка сердца;
- межжелудочковую перегородку;
- заднюю стенку миокарда;
Выделяют и несколько стадий состояния:
- острейшая — до 2 час. от начала инфаркта;
- острая — до 10 сут. от начала инфаркта;
- подострая — с 10 сут. до 8 мес.;
- период рубцевания — примерно с 8 недели до 6 мес.;
Также патология может протекать с отёком лёгких или без него, что случается чаще. Про симптомы и первые признаки обширного инфаркта читайте ниже.
Классификация патологии осуществляется в зависимости от локализации поражения относительно самого миокарда. Итак, обширный инфаркт бывает:
- инфаркт задней стенки миокарда;
- передней стенки.
Инфаркт передней стенки характеризуется утяжеленной клинической картиной, поскольку в данном случае совершается более стремительное распространение болезни между желудочками, что естественно расширяет масштабы поражения.
После выписки – в санаторий
После выписки из стационара, больной, отнесенный к 1 или 2 функциональному классу, на следующий день вызывает на дом кардиолога, который составляет план дальнейших реабилитационных мероприятий. Как правило, больному назначается 4-х недельное наблюдение медперсонала в санатории кардиологического профиля, где пациенту самому ни о чем беспокоиться не нужно, он обязан будет лишь выполнять утвержденную программу, предусматривающую, кроме диетотерапии:
- Дозированные физические нагрузки;
- Психотерапевтическую помощь;
- Медикаментозное лечение.
В основе программ физической реабилитации положена классификация, включающая следующие категории:
- Тяжесть состояния пациента;
- Выраженность коронарной недостаточности;
- Наличие осложнений, последствий и сопутствующих синдромов и заболеваний;
- Характер перенесенного инфаркта (трансмуральный либо нетрансмуральный).
После определения индивидуальной толерантности к нагрузкам (велоэргометрическая проба), пациент получает оптимальные для себя дозы физических тренировок, направленных на увеличение функциональных возможностей миокарда и улучшение питания сердечной мышцы за счет стимуляции обменных процессов в ее клетках.

Противопоказаниями к назначению тренировок являются:
- Аневризма сердца;
- Выраженная сердечная недостаточность;
- Виды аритмий, реагирующие на физическую нагрузку усугублением нарушения ритма.
Физические тренировки проводятся под контролем специалиста, они направлены на предотвращение повторного инфаркта, увеличение продолжительности жизни, но вместе с тем, они не могут предупредить наступление внезапной смерти в отдаленном будущем.
Кроме дозированных нагрузок, физическая реабилитация после инфаркта включает в себя и такие методы, как лечебная физкультура (гимнастика), массаж, терренкур (дозированная ходьба).
Однако рассуждая о тренировках больного, следует заметить, что не всегда они идут гладко. В восстановительном периоде врач и больной могут столкнуться с определенными симптомокомплексами, свойственными реконвалесцентам:
- Сердечно-болевым синдромом, к которому добавляются кардиалгии, обусловленные остеохондрозом грудного отдела позвоночника;
- Признаками сердечной недостаточности, проявляющимися тахикардией, увеличением размеров сердца, одышкой, влажными хрипами, гепатомегалией;
- Синдромом общей детренированности организма пациента (слабость, боли в нижних конечностях при ходьбе, снижение силы в мышцах, головокружение);
- Невротическими расстройствами, поскольку больные, задаваясь вопросом «Как жить после инфаркта миокарда?», склонны впадать в тревожно-депрессивные состояния, начинают бояться за свою семью и любую боль принимают за повторный инфаркт. Разумеется, таким пациентам нужна помощь психотерапевта.
Кроме этого, реконвалесценты получают антикоагулянтную терапию для предотвращения образования тромбов, статины с целью нормализации липидного спектра, противоаритмические средства и другое симптоматическое лечение.
От чего зависит продолжительность жизни?
Продолжительность жизни после инфаркта колеблется в значительных пределах. Ученые проанализировали случаи возникновения летального исхода и сформировали перечень факторов, повышающих риск смерти.

Существует несколько подходов для определения прогноза. Наибольшую популярность завоевала ТІМІ система, определяющая риск смерти в ближайшие 2 недели. Она очень проста в использовании и довольно точна. Каждому фактору риска присвоен определенный бал. По сумме балов можно определить вероятность летального исхода.
Обширный инфаркт:
- сахарный диабет, артериальная гипертензия, приступы стенокардии – 1 бал;
- систолическое давление < 100 мм рт. ст. – 3 бала;
- частота сердечных сокращений более 100 уд./мин – 2 бала;
- сердечная недостаточность 2-4 классов по Киллипу – 2 бала;
- масса тела менее 68 кг – 1 бал;
- возраст более 75 лет – 3 бала;
- возраст 65-74 лет – 2 бала.
Риск летального исхода при обширном инфаркте (по сумме балов)
| Баллы | Вероятность смерти, % |
|---|---|
| 0,8 | |
| 1 | 1,6 |
| 2 | 2,2 |
| 3 | 4,4 |
| 4 | 7,3 |
| 5 | 12 |
| 6 | 16 |
| 7 | 23 |
| 8 | 27 |
| 9-14 | 36 |
Предикторами летального исхода для микроинфаркта являются:
- возраст более 65 лет – 1 бал;
- 3 или более факторов риска развития атеросклеротических бляшек – 1 бал;
- установленное сужение просвета артерии более чем на 50% – 1 бал;
- употребление аспирина на протяжении последних 7 дней – 1 бал;
- серьезный приступ стенокардии за последние сутки – 1 бал;
- повышенный уровень маркеров некроза сердечной мышцы – 1 бал;
- отклонение зубца ST более чем 0,5 мм – 1 бал.
Риск летального исхода при мелкоочаговом инфаркте (по сумме балов)
| Баллы | Вероятность смерти, % |
|---|---|
| 0-1 | 3-5 |
| 2 | 3-8 |
| 3 | 5-13 |
| 4 | 7-20 |
| 5 | 12-26 |
| 6-7 | 19-41 |
Отдаленная оценка продолжительность жизни учитывает:
- своевременность, полноту оказания врачебной помощи во время сердечного приступа;
- уровень физической активности;
- вес человека;
- наличие вредных привычек, прежде всего курения;
- состояние клапанов, камер сердца, особенно левого желудочка;
- качество контроля артериального давления.
Самый благоприятный прогноз связан с:
- ранним восстановлением нормального кровообращением при помощи чрескожного коронарного вмешательства или путем применения тромболитиков;
- сохраненной функцией левого желудочка;
- своевременным применением аспирина, бета-блокаторов, ингибиторов АПФ.
Пациент выписывается из больницы, чувствует себя здоровым и перестает принимать препараты
Еще 10-15 лет назад перенесенный инфаркт миокарда почти всегда заканчивался потерей трудоспособности и инвалидностью. Сегодня возможности медицины и фармакологии позволяют вернуть человека после инфаркта к полноценной жизни. Но при одном условии — приеме лекарств и соблюдении образа жизни, предписанного врачом. А этого зачастую и не происходит.
— Сейчас так хорошо лечат инфаркт миокарда, что для многих пациентов он протекает незаметно, — сетует Алексей Дмитриевич Эрлих, доктор медицинских наук, старший научный сотрудник лаборатории кардиологии Федерального научно-клинического центра физико-химической медицины ФМБА, заведующий отделением реанимации, интенсивной терапии государственной клинической больницы № 29 города Москвы. — Что-то поболело, привезли в больницу, сделали операцию, вставили проволочки в сосуд, через пять дней выписали. Можно идти на работу.
— Важно, чтобы пациенты понимали: инфаркт миокарда — это непрерывно протекающий процесс, — продолжает Алексей Дмитриевич. — Он начался до самого события инфаркта и, к сожалению, продолжается после него
Инфаркт миокарда связан с двумя процессами, которые происходят в сердце — атеросклерозом и тромбозом. Ростом атеросклеротических бляшек и образованием тромбов на этих бляшках.
Процесс атеросклероза замедляют препараты, известные как статины. Существует множество мифов об их плохой переносимости, однако в современных условиях всегда возможно подобрать препарат этой группы, который подойдет пациенту.
— Есть пациенты, у которых статины неэффективны — из-за определенных генетических нарушений, — объясняет Симон Мацкеплишвили. — Есть пациенты, которым препараты этой группы противопоказаны — например, при циррозе печени. И тех и других вместе не больше 5%, и для них у нас есть свои способы снижения холестерина. Для всех остальных польза от приема статинов значительно превышает возможный вред, который, к сожалению, существует при приеме любых лекарств.
Все пациенты с диагнозом ишемическая болезнь сердца должны принимать статины независимо от уровня холестерина. От того, высокий или низкий холестерин, зависит доза, но никак не факт приема препаратов.
Прием препаратов для предотвращения тромбоза врачи называют двойной антитромбоцитарной терапией. Она предотвращает склеивание тромбоцитов и образование тромбов даже на маленьких повреждениях атеросклеротических бляшек. Эти лекарства также необходимо принимать постоянно как минимум на протяжении года и далее по рекомендации врача, часто пожизненно.
Почему же пациенты часто прекращают прием этих необходимых препаратов, подвергая свою жизнь риску?
— Все дело в том, что лекарства, которые мы назначаем пациентам после инфаркта, действуют незаметно, — поясняет Алексей Эрлих. — Если болит голова, человек принял обезболивающую таблетку — эффект налицо. Или высокое давление: он принимает лекарство — давление нормализуется. А как действует таблетка, влияющая на свертываемость крови? Пациент не видит. Как действует таблетка, уменьшающая холестерин, пациент тоже не чувствует. Но он должен твердо знать, что это обязательная процедура — принимать таблетки, как чистить зубы по утрам.
— При общении с пациентами мне часто помогает такая аналогия, — продолжает Алексей Дмитриевич. — Если пациент спрашивает, можно ли перестать принимать статины, когда показатели холестерина пришли в норму, я говорю примерно следующее.
«Представьте себе, что вы живете в доме. Замечательный дом, прекрасная обстановка. Но в доме прохудилась крыша, и вас начинает заливать дождь. Дождь идет, все портится, вы стоите по колено в воде. Вы вызываете мастера, он ставит на крыше заплатку. В комнате опять сухо, жизнь налазидась. Что вы теперь будете делать? Снимать заплатку?».
Пациент говорит: «Нет. Я что, дурак?»
«Тогда почему прекращаете прием лекарств? Лекарство — заплатка на вашем здоровье. Раз вы добились с помощью лекарств хорошего эффекта, значит, эти лекарства действуют, и нужно продолжать их принимать». Это касается любых лекарств, которые мы назначаем, а часто мы назначаем лекарства на очень долгое время, практически пожизненно.

Что представляет собой обширный инфаркт миокарда
Инфарктом миокарда называют патологическое состояние сердечной мышцы, при котором часть ее тканей отмирает. Обширный инфаркт сопровождается масштабными поражениями сердца.
Некроз (омертвение) чаще возникает в левом желудочке, в его передней стенке. Эта часть органа несет большую функциональную нагрузку. Именно отсюда выталкивается кровь под большим давлением в аорту. У некоторых больных патологический процесс распространяется на правый желудочек, а у 30% пациентов поражены предсердия.
При обширном инфаркте наблюдается поражение всех слоев сердечной мышцы (эпикард, миокард и эндокард). Участок омертвевшей ткани может достигать 8 см в ширину. Некроз клеток миокарда является следствием критического недостатка питательных веществ и кислорода. Частичное или полное отсутствие питания возникает в результате серьезного нарушения коронарного кровотока.
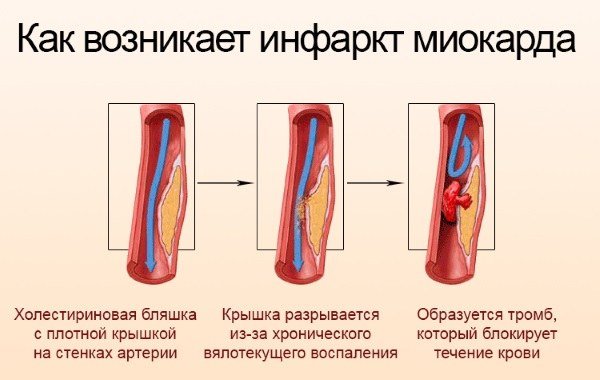
Чаще всего кровоснабжение тканей сердца ухудшается постепенно. На стенках коронарных сосудов появляются отложения жиробелковых масс. Их появлению способствует высокое содержание в крови холестерина низкой плотности. Со временем в отложения прорастает соединительная ткань, формируя атеросклеротические бляшки.
 Атеросклероз
Атеросклероз
По мере увеличения размеров бляшек просвет сосудов становится все более узким. При таком состоянии сердечно-сосудистой системы любое внешнее воздействие (физическая нагрузка, стресс, курение или резкий скачок артериального давления) может вызвать отрыв части бляшки и повреждение стенок сосуда. Травмированная сосудистая ткань восстанавливается с образованием тромба. Позднее тромбы увеличиваются в размерах и заполняют просвет сосуда. Иногда они могут достигать 1 см в длину, полностью перекрывая пораженную артерию и останавливая кровоснабжение. Формирование тромба сопровождается выделением особых веществ, провоцирующих спазм сосудов. Спазмы могут возникать на небольшом участке артерии или охватывать ее полностью. Во время спазма может произойти полное перекрытие кровотока, влекущее неминуемое омертвение тканей сердца. Через 15 минут после остановки кровообращения клетки сердечной мышцы начинают погибать. А через 6-8 часов развивается обширный инфаркт сердца.