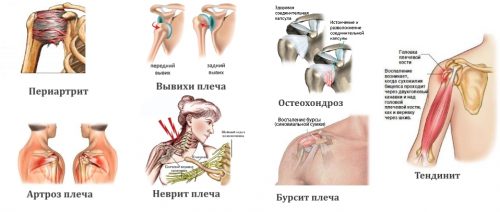
Причины скопления жидкости в коленном суставе и методы ее устранения
Содержание:
- Поражение синовитом
- Народные рецепты против воды в колене
- Какие диагнозы ставят по рентгену коленного сустава?
- Профилактика
- Как избавиться от жидкости в коленном суставе. Как лечить жидкость в коленном суставе, причины скопление синовиальной жидкости в колене
- Жидкость в коленном суставе рассасывается. Жидкость в коленном суставе лечение
- 3 Принципы лечения
- Что может выявить рентгенография
- Лечение
- Методы лечения
- Что делать при обнаружении признаков скопления жидкости в коленном суставе?
- Симптоматика
- 1 Причины
- Как восстановить жидкость в коленном суставе?
- Описание признаков и симптомов
Поражение синовитом
У кого больше вероятности столкнуться с этим недугом даже после незначительной травмы? По словам специалистов, чаще всего с таким явлением сталкиваются люди, имеющие к нему предрасположенность:
- лишний вес, особенно ожирение. Связано это с повышенной нагрузкой, которую оказывает масса тела на суставы. Под большим давлением происходит повреждение хрящей сустава, в результате чего жидкость скапливается в колене;
- пожилой возраст. После 50 лет в организме начинаются изменения в строении суставов. Они уже не способны выполнять свои функции полноценно, ткани утрачивают эластичность, сухожилия и хрящи легко травмируются. Именно на фоне возрастных факторов происходит прогрессирование ортопедических заболеваний, и как следствие возникновение синовита;
- занятия спортом. В данном случае речь идет о профессиональных спортсменах в области баскетбола, хоккея и футбола, чья деятельность связана с частыми травмами. У спортсменов бывает сильная нагрузка на ноги, особенно на колени. В результате этого, даже в молодом возрасте могут появиться проблемы с суставами.
Народные рецепты против воды в колене
Лавровое масло. Но 100 граммов любого растительного масла нужна столовая ложка измельченного лаврового листа. Настоять неделю в темном месте, затем втирать в больной сустав 3 раза в день.Ржаная настойка. В пол-литра кипятка добавить четверть стакана ржаных зерен, проварить 15-20 минут. В холодный и процеженный отвар добавить чайную ложку барбариса, 200 граммов меда и стопку водки. Настоять в темном месте не меньше 3 недель, употреблять перед каждым приемом пищи по 40 мл.Мазь из окопника. 100 граммов травы добавить в растопленный смалец (тоже 100 гр.), пересыпать смесь в стеклянную посуду и выдержать в холодильнике около недели. Использовать для легкого самомассажа утром и вечером.
Какие диагнозы ставят по рентгену коленного сустава?
С помощью рентгена коленного сустава можно установить болезнь не только самого сустава, но и образующих его костей: бедренной и большеберцовой. Также в кадр обычно попадает участок малоберцовой кости и надколенник. Какова бы ни была причина направления на рентген, врач внимательно изучает все, что видно на рентгене, причем обязательно в двух проекциях.
Что же можно разглядеть на снимке при распространенных травмах и заболеваниях колена?
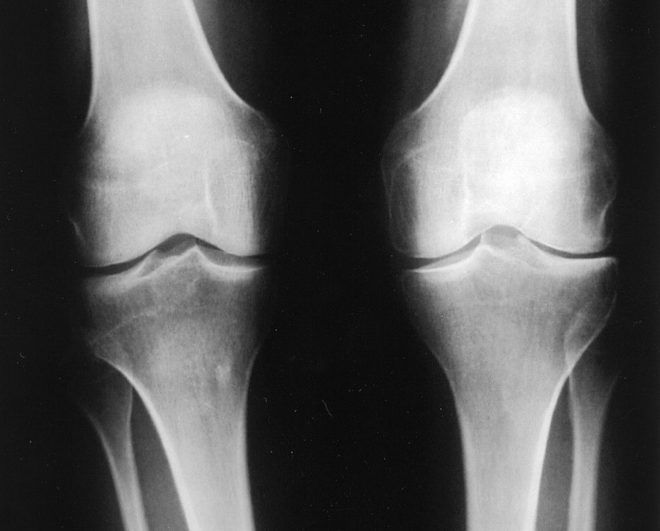
- Повреждение костей: перелом, вдавление, трещина. На фото изображена рентгенограмма коленного сустава, хорошо заметна линия перелома в кости. Если бы она проходила через сустав, то перелом был бы чрезсуставным.Трещины и небольшие вдавления довольно сложны в диагностике, особенно свежие. Спустя несколько дней они выглядят на рентгене гораздо отчетливее.
- Вывихи. Меняется расположение костей относительно друг друга, из-за чего суставные поверхности становятся неконгруэнтными (не соответствуют друг другу).
- Растяжение или разрыв связок. На рентгене будет увеличена щель между костями, которые образуют коленный сустав.
- Повреждение сухожилия надколенника. Определяют по его смещению. Изредка можно видеть и само сухожилие, особенно если оно склерозировано или позволяет жесткость снимка.
- Артроз. Крайняя степень артроза – анкилоз. На фото справа рентген колена, сустав поражен артрозом. Сужается толщина хряща, по краям кость разрастается, уплотняется в виде тонкой полоски участок кости на границе с хрящом.
- Артрит. Часто для диагноза достаточно осмотра и УЗИ, но иногда используют и рентген. Из-за выпота в суставе расширяется суставная щель.
- Опухоли костей, хрящевой ткани или прилежащих мягких тканей. Можно разглядеть как местные, так и метастатические. К примеру, синовиома – опухоль, которая локализуется в суставах, сухожильных влагалищах. Она бывает доброкачественная и злокачественная. Обе могут располагаться в области коленного сустава, но у злокачественной синовиомы это излюбленная локализация.
- Кисты в костной ткани, остеофиты. Кисты выглядят на рентгене, как просветления круглой или почти круглой формы. Остеофиты – результат разрастания кости по бокам от сустава, они меняют форму пораженной кости.
- Остеопороз. Изменяется структура кости, что может заметить только врач. Кость становится более прозрачной для рентгена из-за потери кальция. Края кости становятся более плотными и потому на рентгене они яркие, подчеркнутые.
-
Остеомиелит образующих сустав костей. Заболевание дает следующую рентген-картину:
- небольшие участки остеопороза
- очаги разрушения кости
- наслоения вокруг пораженного участка
- могут быть секвестры (непостоянный признак)
- Инородные тела. Для поиска инородных тел сейчас рентген обычно не используют. Видны будут только рентгенконтрастные, плотные инородные тела.
-
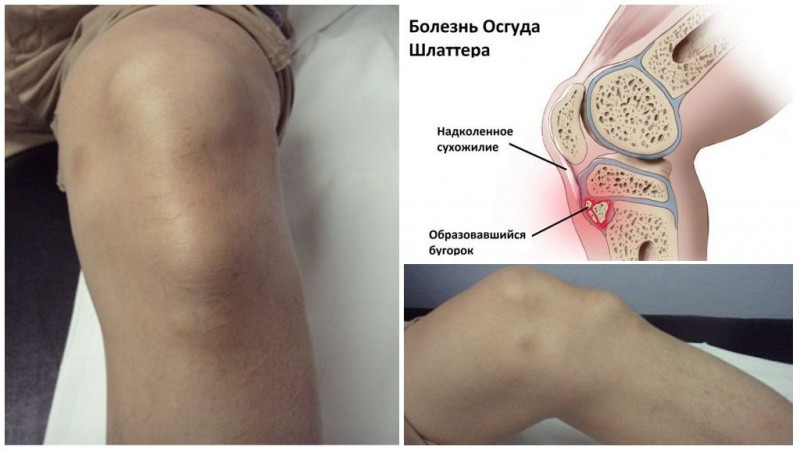
Остеохондропатия коленного сустава (болезнь Кенига), бугристости большеберцовой кости (болезнь Остуда-Шлаттера).
- При болезни Кенига прилежащая к суставу часть кости некротизируется и отделяется от остальной кости. Образуется суставная мышь. На самом деле, суставные мыши бывают разные и причины у них тоже разные. Поэтому для диагноза одного рентгенологического заключения мало. Его дополняют осмотр и другие методы исследования, набор которых во многом зависит от опыта врача и действующих протоколов диагностики и лечения, которым врач обязан следовать и которые постоянно меняются).
- Что же касается болезни Остуда-Шлаттера, контуры большеберцовой бугристости выглядят неровными, размытыми, а спустя время она вообще фрагментируется.
Профилактика
Жидкость в колене, как правило, является результатом хронического заболевания сустава или травматического повреждения.
Для профилактики этого состояния вы можете сделать следующее:
• Регулярно посещайте врача, особенно если вы страдаете хроническими заболеваниями суставов или профессионально занимаетесь спортом.
• Следуйте всем рекомендациям врача. Принимайте лекарства против артрита именно так, как назначил ваш врач. Занимайтесь с физиотерапевтом, если это необходимо.
• Укрепляйте свои мышцы. Если мышцы ваших ног слишком слабы, врач посоветует вам комплекс упражнений для тренировки ног. Это поможет лучше поддерживать вес своего тела.
• Берегите свои суставы. При ожирении вам следует начать программу по снижению веса. Избегайте тяжелых нагрузок на колени.
Коленный сустав является очень сложной структурой в организме и выдерживает колоссальные нагрузки на протяжении всей жизни. Не смотря на такую усиленную работу, человек не испытывает никаких неприятных ощущений пока колени здоровы. Но при мельчайших травмах или дискомфорте в коленном суставе значительно страдает двигательная функция и качество жизни
Потому важно знать какие, на первый взгляд, не серьезные проблемы могут привести к тяжелым последствиям. На сегодня известно много заболеваний, при которых накапливается жидкость в коленном суставе
Рассмотрим главные из них.
Как избавиться от жидкости в коленном суставе. Как лечить жидкость в коленном суставе, причины скопление синовиальной жидкости в колене
Перед лечением важно установить причину скопления жидкости в колене. Распознать заболевание просто, достаточно заметить симптомы:
- Коленный сустав увеличивается в разы, при этом человек испытывает сильные боли при малейшем движении.
- Двигаться свободно человек уже не сможет, особенно сгибать ноги в коленях, по причине отсутствия нормального кровообращения.
Проявляется жидкость через определённое количество времени, накапливаясь в месте коленного сустава. Порой люди, получив травму, обнаруживают отёк, который часто списывают на ушиб, считая, что губительных последствий не разовьётся. Подобное мнение ошибочно, спустя пару дней обнаруживается обилие прочих симптомов.
Жидкость в суставе
Рассмотрим популярные домашние средства:
Вывести жидкость из колена поможет корень окопника и свиное сало. Лечение не потребует лишних затрат, приготовить средство просто. Траву окопника хорошо измельчить, добавить небольшой кусочек несолёного сала, пропустить через мясорубку, чтобы получить однородную массу
Важно дать смеси выстояться, потребуется поместить на неделю в холодильник. После мазь можно смело использовать
Два раза в день втирать смесь в коленный сустав, не стоит при втирании сильно нажимать, движения должны оставаться спокойными и лёгкими. Массаж позволит улучшить кровообращение, жидкость исчезнет. После нанесения мази колено перемотать эластичным бинтом, оставить на два часа минимум.
действенным средством считается отвар с листом лавра. Несколько лавровых листов залить половиной литра воды и варить, довести до кипения. Потом полученный отвар снимается, переливается в термос. Дать 2-3 часа, чтобы настоялся. Отвар процедить, пить маленькими дозами в течение дня. Лечение отваром происходит на протяжении трёх дней, после обязательно потребуется перерыв на неделю, потом следует пройти новый курс. Пользуясь описанными средствами, получится вывести жидкость из колена и избавиться от отложения солей в суставах организма.Лавровый отвар
Действенным способом избавиться от жидкости в колене станет настой из зёрен ржи. Стакан зёрен заливается двумя стаканами воды. Полученная масса ставится на огонь, доводится до кипения. Главная задача – не сварить зерна в кашу. Отвар немного остудить и слить. В средство потребуется влить половину литра водки и положить килограмм мёда. Корень барбариса обеспечит лучший эффект, предварительно хорошо измельчить. Ингредиенты тщательно перемещать, поставить настаиваться в тёмное место на три недели. Потом средство употреблять внутрь. Трижды в день использовать по 3 столовых ложки, желательно на пустой желудок.
Лечение проводят с помощью растения, популярного на огородах. Взять корень хрена, измельчить и залить водой. На килограмм хрена вылить четыре литра воды. Средство ставится на огонь, доводится до кипения. Долго варить не нужно, после закипания подержать средство пять минут. Остудить, добавить полкилограмма мёда, потом полученное средство употребляется внутрь по стакану в день.Корень хрена
Лечение с помощью свёклы поможет быстро восстановиться и убрать жидкость из коленного сустава. Свёклу натереть на мелкозернистой тёрке. Требуется взять марлю, свернуть в несколько слоёв, на ткань наносится равномерный слой свекольной кашицы. Марлю накладывают к больному месту, сверху заматывают полиэтиленом, закрепляется компресс эластичным бинтом. Оставлять повязку рекомендуется на ночь, повторять систематически. Лечение подобными средствами и методами окажется долгим, но эффективным.
Жидкость в коленном суставе рассасывается. Жидкость в коленном суставе лечение
Жидкость в коленном суставе — лечение
Внутри синовиальной оболочки находится небольшое количество жидкости (выпота), которая смазывает хрящ и предотвращает его стирание. Из-за нарушений нормального функционирования организма жидкость может менять свою природу (становиться гуще или жидковатей), скапливаться или высыхать. Любое отклонение от нормы приводит к деформации хряща и считается патологией.
Накапливаться в синовиальной оболочке жидкость начинает из-за воспалительного процесса, медики называют такое скопление синовитом. Это происходит из-за удара, ушиба, сопутствующего заболевания суставов, проблем с обменом веществ или переутомления.
Основные причины и факторы риска жидкости в коленном суставе
Следующие состояния могут привести к появлению жидкости:• Травмирование колена: удары, ушибы, вывихи, растяжения и разрывы связок, переломы.• Болезни суставов: артриты и артрозы.• Другие болезни: новообразования, нарушения кровотока.
Среди факторов риска выделяют такие:• Природное старение. Чаще подвергаются синовиту люди пожилого возраста, так как их суставы уже очень восприимчивы к различным заболеваниям.• Профессиональный спорт. Футболисты и баскетболисты чаще обращаются с подобными жалобами к врачу. Ведь нагрузки на колени, которым подвергаются ихние ноги, гораздо выше нормы.• Избыточный вес. Лишние килограммы дают дополнительный перегруз и служат предпосылкой к массе различных заболеваний.
Симптомы и диагностика выпота в коленном суставе
Жидкость в коленном суставе, лечение которой зависит от симптоматики, имеет проявления, характерные для большинства болезней суставов. Это могут быть такие симптомы жидкости в коленном суставе: припухшая коленка, невозможность выполнять большинство движений ногой, сильная боль, краснота и повышение температуры кожных покровов.
Жидкость в колене сама по себе является симптомом, сообщающим о наличии проблем со здоровьем суставов.
Врачу для постановки диагноза недостаточно только осмотра пациента и сбора анамнеза, поэтому будет назначен целый список анализов:• Рентгенография . Именно снимок дает возможность определить деформацию сустава.• УЗИ и МРТ . Оба метода имеют одинаковую эффективность, отличаются лишь в стоимости.• Анализы мочи и крови . Помогают выявить инфекции, воспаления, изменения в составе крови.• Пункция из сустава . Образец выпота проверяется на наличие инородных вкраплений.• Артроскопия . Метод заключается в осмотре коленного сустава с помощью артроскопа, который через надрез вводится прямо в ткани.
Лечение жидкости в коленном суставе
Независимо от диагностирования причин появления воды в колене лечение на первом этапе будет состоять из дренирования колена и приема нестероидных противовоспалительных препаратов. Процедура откачивания жидкости проводится без наркоза или под местной анестезией. С помощью шприца и специальной иглы удаляется излишняя жидкость, а в полость сустава вводят антибиотики для профилактики инфицирования. После коленный сустав обездвиживается при помощи наколенника или ортопедической повязки.В дальнейшем комплекс для лечения жидкости в коленном суставе может варьироваться. Но приблизительная схема такова:• Обезболивающие лекарства (Ибупрофен, Диклофенак, Нимесил);• Прием антибиотиков широкого спектра действия.• Иньекции глюкокортикостероидных гормонов (Дексаметазон, Преднизол).• Операция. Лечение жидкости в коленке может выполняться с помощью хирургического вмешательства (Артроскопия, Артроцентез или Эндопротезирование).
Кроме вышеперечисленного списка, можно порекомендовать несколько простых мероприятий для облегчения общего состояния:• Расслабить больной сустав, ограничить нагрузки, избегать переутомления.• Холодный компресс поможет справиться с болью и уменьшить отеки.• Нужно знать такую позу, чтобы больная нога была выше уровня тела. Можно использовать подушку или валик.• Без рецепта в аптеке можно купить самые простое обезболивающее (Ибупрофен, Анальгин). Но их прием тоже нужно контролировать, ведь довольно быстро появляется привыкание.Чтобы не ждать, пока начнется скапливаться жидкость в коленке, лечение которой трудоемкий и затратный процесс, нужно перестать халатно относиться к своему здоровью, ведь хронические болезни и повреждения суставов напрямую способствуют скоплению выпота. Регулярные походы на прием к врачу и безукоризненное следование его рекомендациям поможет избежать нежелательных последствий. А легкая зарядка укрепит мышцы, улучшит кровоток и снизит возможность появления лишних килограммов.
3 Принципы лечения
Лечение зависит от того, какие причины вызвали такую ситуацию. Оно может быть консервативным или хирургическим. Но большинство заболеваний, приводящих к скоплению жидкости, лечится в домашних условиях.
Основные направления консервативного лечения таких заболеваний сводятся к следующему:
- 1. Иммобилизация сустава пораженной конечности. Для этого используются такие методы, как наложение тугой повязки или бандажа, а также ношение динамического ортеза. Это современные конструкции, которые фиксируют сустав, снижают нагрузку на него, но не мешают вести достаточно активную жизнь.
- 2. Медикаментозная терапия. Для лечения применяются такие средства, как нестероидные противовоспалительные препараты (Диклофенак, Ибупрофен ). Они назначаются в виде мазей, таблеток или инъекций (в тяжелых случаях). При сильных болях, а также в случаях, когда указанные средства не помогли, применяются кортикостероиды. Если заболевание вызвано бактериальной инфекцией, то врач прописывает антибиотики широкого спектра действия.
- 3. Физиотерапия. Такие процедуры могут проводиться только после того, как закончится острый период. Эти методы подразумевают аппликации парафина, ультравысокочастотную (УВЧ) терапию, магнитотерапию, иногда применяется массаж. Все эти процедуры требуют навыков и знаний, поэтому проводятся только квалифицированными специалистами.
Если консервативное лечение не помогает, то назначают хирургическое. Но это вовсе не означает, что сразу же нужно будет делать операцию. Чаще достаточно провести пункцию. Метод позволяет удалить выпот из суставной полости. Это делает врач с помощью иглы — из сустава просто механически откачивают лишнюю жидкость. После этого в полость с помощью иглы вводят антибиотик или антисептическое средство.
Более серьезные операции проводятся после травмы, когда требуется убрать костный обломок или инородное тело, ставшее причиной воспалительных процессов или скопления жидкости. При хроническом синовите, который не поддается консервативному лечению, может быть показана полная или частичная синовэктомия, которая предполагает иссечение участка синовиальной оболочки. При артрозах, из-за которых произошло сильное разрушение сустава, проводится эндопротезирование.
Что может выявить рентгенография
Принято считать, что рентгеновское исследование оказывает более вредное воздействие на организм, чем ультразвуковая диагностика. Это действительно так. В ряде случаев врачи назначают УЗИ с профилактической целью — для оценки размеров, формы и функционирования определенных органов, для выявления ранних стадий некоторых заболеваний, а также для получения картины состояния здоровья беременной женщины и растущего в ее утробе малыша.
Рентгенография не может часто применяться даже для того, чтобы наблюдать за развитием тяжелых патологий. Беременным женщинам она и вовсе противопоказана, так как может нанести непоправимый вред плоду. Медицинские специалисты не рекомендуют пациентам выполнять в профилактических целях рентгеновский снимок колена, направление на такое исследование вправе дать только врач. Связано это с тем, что суставная ткань во время анализа получает суточную дозу излучения. Она и может негативно отразиться на нормальном функционировании конечностей.
Необходимо безотлагательно пройти диагностику при помощи рентгеновских лучей, если в области коленного сустава появились:
- боли;
- припухлость:
- отечность:
- покраснение;
- повышенная температура,
- суставные деформации;
- признаки смещения костей.
Рентгенография коленного сустава способна выявить наличие жидкости в суставных тканях, она также качественно диагностирует состояние хрящей. Необходимо знать: если на снимке между костями (там, где должны находиться суставы) не видно ничего, это означает, что суставные ткани находятся в норме и в них нет никаких патологических изменений и опасных для здоровья деструктивных процессов; когда же в области коленного сустава есть отеки или жидкость, они станут видны на снимке, сделанном посредством рентгенографии коленного сустава. Но точно определить плотность кости с применением такой диагностики не удастся, однако рентген покажет форму, строение костей и поможет определить прогрессирующие в них патологии. Рентгенография коленного участка способна найти и нарушения костной ткани.
Лечение
Варианты лечения могут быть следующими:
1. Медикаментозное лечение.
Для снятия симптомов и лечения первопричины могут использоваться такие группы препаратов:
• Нестероидные противовоспалительные средства (НПВС). Если безрецептурные препараты, такие как ибупрофен, работают недостаточно хорошо, врач может назначить более сильные НПВС, включая диклофенак, кетопрофен, лорноксикам и др. • Антибиотики. Если симптомы были вызваны инфекцией в суставе, то врач проведет анализы и назначит антибиотики для борьбы с микробами. Курс лечения может быть довольно длительным. • Кортикостероидные гормоны. Глюкокортикостероиды (ГКС) – это вещества с выраженным противовоспалительным действием. К ним относят преднизолон, метилпреднизолон, триамцинолон, дексаметазон. Эти препараты вызывают серьезные побочные эффекты, поэтому их прием должен быть строго согласован с врачом.
2. Хирургическое лечение.
Для лечения причин выпота могут использоваться минимально инвазивные хирургические процедуры, включая:
• Отдых. Избегайте избыточной нагрузки на суставы, если колено отечное и болезненное. Особенно это касается длительной ходьбы, бега и поднятия тяжестей. • Холод. Лечение холодом помогает контролировать боль и отечность. Прикладывайте лед к колену на 15-20 минут через каждые 2-4 часа. Вы можете использовать специальный пакет со льдом, мешочек с замороженными овощами или влажное полотенце, предварительно помещенное в морозильную камеру. • Подъем конечности. Когда вы прикладываете лед к больному колену, лягте и приподнимите ногу выше уровня сердца. Это поможет справиться с отечностью. • Обезболивающие препараты. Без назначения врача вы можете принять ОТС-препараты, такие как парацетамол, напроксен или ибупрофен. Если вы нуждаетесь в более сильном обезболивающем, обратитесь к врачу.
Методы лечения
На практике используют медикаментозную терапию и хирургическое лечение.
Этот метод основывается на показаниях клинических исследований и включает в себя приме таких препаратов:
- Противовоспалительные препараты нестероидной группы. К ним относят Ибупрофен, Диклофенак, Лорноксикам, Кетопрофен и прочие.
- Антибиотикотерапию, которую используют при наличии инфицирования. Курс приема антибиотиков очень длительный.
- Гормоны кортикостероидной группы. К таки группе относят вещества, которые имеют противовоспалительно действие – Метилпреднизолон, Дексаметазон.
Иммобилизация сустава
При повреждении мениска в суставе есть необходимость провести такую процедуру как иммобилизация сустава. Она представляет собой фиксацию травмированного места за счет лонгеты или ортеза на колено, при этом гипс не накладывают. Затем принимают препарты нестероидной группы, проходят исследование на рентгенографическом аппарате.
Хирургически иммобилизация происходит путём сшивания и удаления оторвавшихся частиц.
Как только специалист принимает решение о иммобилизации, принимаются меры:
- ограничение физической нагрузки;
- фиксация сустава;
- наложение компресса;
- прием противовоспалительных препаратов, хондопротекторов, прохождение физиопроцедур.
Медикаменты
Консервативное лечение предполагает использование нескольких групп препаратов.
Нестероидные противовоспалительные препараты, с помощью которых снимают воспаление и основные симптомы:
Принимают препараты, которые понижают температуру, вызванную воспалением:
Для борьбы с нагноениями и инфекциями применяют антибиотики.
Могут применятся антибиотики из группы цефалоспоринов или гликолипидов:
Сустав мажут Фастум или Волтарен-гелем. Применяют антигистаминные препараты – Тавегил или Супрадин. Поливитамины прирменяют для восстановления здоровья.
Физиолечение
Физиотерапия происходит исключительно после получения всех клинических анализов.
Она включает в себя проведение физиотерапевтические мероприятия, которые направлены на укрепление мышц и связок сустава:
- магнитотерапию;
- фонофорез и электрофорез с использованием лекарства Гидрокортизон;
- УВЧ и парафиновые аппликации на сустав;
- прогревания и озокеритовые аппликации.
Хирургическое лечение
Если альтернативные методы лечения не приводят к положительному результату, врач принимает решение проводить терапию хирургическим путем.
Инвазивные хирургические процедуры, относящиеся к операционным методам решения проблемы, включают в себя:
- Артроцентез. Такая процедура подразумевает удаление избытка из полости жидкости, за счет чего наблюдается купирование болевого синдрома и отека. После такого вмешательства могут закачать внутрь кортикостероидный гормон, который препятствует развитию воспалительного процесса.
- Артроскопия. Проводится с целью исключить разрыв. Во время процедуры вводиться небольшое оборудование.
Перед проведением процедуры откачки в организм вводят наиболее сильные в группе анальгетические препараты, анестезию. После получения материала — проводят исследование.
Что делать при обнаружении признаков скопления жидкости в коленном суставе?
В основе лечения гидрартроза лежит устранение причины патологии. Чтобы ее выяснить, требуется проведение ряда обследований.
Адекватно подобранное лечение позволит сохранить функцию колена, поэтому при появлении патологических симптомов следует обратиться за квалифицированной помощью ревматолога или травматолога.
Избыток синовии на протяжении длительного времени приводит к деформации (изменению формы) коленного сочленения и нарушению функциональных возможностей. Существует высокий риск инфекционных осложнений.
При неэффективности консервативной терапии необходимо вывести синовию из колена, так как с течением времени в несколько раз возрастает риск ее инфицирования и развития необратимых изменений в тканях, образующих сустав.
Дети становятся пассивными, раздражительными, стараются ограничивать движения в пораженной конечности. Иногда сами могут жаловаться на боль и чувство дискомфорта
Родителям необходимо обратить внимание на кожные покровы (наличие сыпи, повреждений), глаза (признаки конъюнктивита). При избытке синовии сустав увеличивается, теплый на ощупь
При обнаружении первых признаков гидрартроза требуется квалифицированная медицинская помощь. Не стоит заниматься самолечением, так как опорно-двигательный аппарат у ребенка не сформирован, и патология может оказать негативное влияние на дальнейший рост и развитие организма.
Диагноз выставляется на основании жалоб, осмотра, лабораторно-инструментальных исследований.
Метод рентгенографии позволяет не только обнаружить наличие жидкости в суставе, но и переломы, вывихи, признаки воспалительного процесса. Снимки делаются минимум в двух проекциях.
Ультразвуковая диагностика позволяет определить объем скопившейся жидкости. Преимущество метода заключается в высокой информативности, доступности и отсутствии противопоказаний.
Магниторезонансную томографию назначают в диагностически неясных случаях. Суть исследования состоит в получении послойных изображений колена. С помощью высокой разрешающей способности МРТ можно обнаружить патологию, визуализировать которую другими методами невозможно. Однако метод дорогостоящий и имеет ряд противопоказаний.
Артроскопия представляет собой эндоскопический метод исследования. При проведении артроскопии врач вводит эндоскоп в полость коленного сустава и изнутри осматривает его структуры (суставные поверхности костей, связочный аппарат, мениски). Процедура из диагностической может превратиться в лечебную.
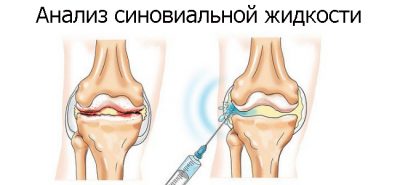
Артроцентез представляет собой метод диагностики, при котором прокалывается суставная капсула с целью взятия синовии для исследования и удаления ее избытка.
Оцениваются макро- и микроскопические свойства синовии. При макроскопии определяют ее количество, цвет, вязкость, мутность, наличие муцинового (слизистого) сгустка. Нормальная синовия светло-желтая, прозрачная. При воспалении жидкость приобретает желтовато-зеленое окрашивание (ревматоидный и псориатический артрит), или остается нормальной. Цвет «мясных помоев» характерен для травматических повреждений колена.
Помутнение жидкости происходит в связи с повышением количества лейкоцитов, белка в ее составе. Это характерно для септического (с участием микроорганизмов), ревматоидного и псориатического артрита. На вязкость синовии оказывают влияние многие факторы. Ее повышение наблюдается при системной красной волчанке, после перенесенных травм. Понижение характерно для триады Рейтера, ревматизма, подагры, псориаза.
При воспалительном процессе наблюдается образование рыхлого муцинового сгустка.
При микроскопии подсчитывается количество клеток в пунктате, определяется наличие кристаллов солей и белка, возбудителей инфекции.
В норме число клеток в синовии составляет до двухсот клеток/мкл. Они представлены лимфоцитами, нейтрофилами и моноцитами. Высокое содержание клеток свойственно воспалению. Рагоциты являются токсическими формами нейтрофилов, возникают при ревматоидном артрите.
Кристаллы солей (урат натрия и дигидропирофосфат кальция) позволяют провести дифференциальный диагноз между подагрой и псевдоподагрой.
Содержание белка в синовии в норме составляет от 10 до 20 г/л. Для остеоартроза и посттравматических изменений повышение белка нехарактерно. Показатель увеличивается при
артропатиях
воспалительного характера.
Микроскопическое исследование позволяет обнаружить возбудителя септического артрита. Синовиальную жидкость можно посеять на питательные среды в неясных диагностических случаях. Показания для проведения артроцентеза и последующую оценку результатов осуществляет врач.
Симптоматика
Клиника синовита связана с формой течения и этиологией развития.
Скопление жидкости, вызванное заселением гноеродной микрофлоры, проявляется:
- значительным увеличением коленного сустава в объеме;
- резким болевым синдромом;
- местной гипертермией;
- сильным покраснением очага воспаления;
- ограничением двигательной активности в колене или полным ее отсутствием из-за острой боли;
- непереносимой болезненностью при пальпации сустава;
- ухудшением общего состояния – повышением температуры тела до критических значений, слабостью, тошнотой, лихорадкой, спутанностью сознания.
При асептическом воспалении выраженность симптоматических проявлений зависит от количества синовиальной жидкости.
Большое скопление выпота в коленном суставе сопровождается:
- распирающей болью;
- значительным отеком мягких тканей;
- сглаживанием анатомических ориентиров;
- нестабильностью надколенника;
- натянутостью и неестественным блеском кожного покрова;
- небольшим повышением температурных показателей.
Асептический синовит в хронической форме протекает при чередовании острых фаз с периодами ремиссии. В вялотекущем состоянии клиника выражена слабее. Чаще всего это глухие ноющие боли и скоротечная усталость во время ходьбы. При обострениях жидкость скапливается в небольших количествах. Болезненные ощущения и ограничение объема движений предопределяются уровнем утолщения синовиальной оболочки.
На вопрос, что делать, если скопилась жидкость в колене, ответ один – немедленно обращаться за квалифицированной помощью.
1 Причины
Это состояние означает, что в коленном суставе скапливается выпот, то есть синовиальная жидкость, в которой могут присутствовать следы крови и даже гноя. Причины ее скопления самые разнообразные:
- 1. Любые травмы сустава. После повреждений может возникать гемартроз — внутреннее кровоизлияние, при котором в скопившейся жидкости присутствует кровь.
- 2. Артроз — заболевание, которое характеризуется дегенеративными явлениями в суставе. Чаще это происходит с возрастом из-за естественных процессов изнашивания, но может быть обусловлено травмами и различными патологиями. При развитии артроза на начальной стадии возле сустава количество синовиальной жидкости уменьшается и появляется сильная боль. При прогрессировании заболевания начинает скапливаться жидкость, и вокруг сустава формируется опухлость.
- 3. Бурсит сустава. Это воспаление, которое спровоцировано неудобной обувью, механическим повреждением или бактериальной инфекцией.
- 4. Артриты — целая группа воспалительных заболеваний. Они вызваны инфекциями, травматическими повреждениями, даже аллергией или поражением центральной нервной системы. Часто артриты возникают при наличии лишнего веса и при нарушении обмена веществ.
- 5. Синовит — одна из наиболее распространенных причин скопления жидкости в суставе. Это воспаление, которое затрагивает суставную оболочку. Оно может возникнуть на фоне переохлаждения, вирусной или бактериальной инфекции.
- 6. Туберкулез костей.
- 7. Нарушение периферического кровообращения и свертываемости крови.
- 8. Остеомиелит.
- 9. Некоторые наследственные заболевания, включая системную красную волчанку.
- 10. Эндокринные заболевания, в том числе гипертиреоз и сахарный диабет.
К факторам риска, помимо наследственной предрасположенности и лишнего веса, относятся как малоподвижный образ жизни, так и профессиональные занятия спортом.

Как восстановить жидкость в коленном суставе?
Некоторые заболевания (деформирующий остеартроз) приводят к снижению выработки синовиальной жидкости. Вследствие этого возникает болевой синдром при активных движениях. Восстановить уровень синовиальной жидкости можно с помощью:
- Правильного питания. Предпочтение стоит отдавать овощам, фруктам, рыбе, крупам, нежирным сортам мяса.
- Регулярного выполнения лечебного гимнастического комплекса.
- Применения препаратов-хондропротекторов (глюкозамина и хондроитина). Хрящевая ткань эластична благодаря глюкозамину, хондроитин отвечает за процессы регенерации в тканях сустава. Данные лекарственные средства эффективны на начальных стадиях разрушения хрящевой ткани.
- Внутрисуставного введения препаратов гиалуроновой кислоты.
Препараты гиалуроновой кислоты при внутрисуставном введении помогают восполнить недостаток синовиальной жидкости. Пациент на долгое время избавляется от болевого синдрома, увеличивается амплитуда движений в колене.
К заменителям синовии относятся:
- Адант;
- Синокром;
- Остенил;
- Ферматрон;
- Гиастат.
Лечение вышеперечисленными препаратами не ликвидирует причину патологии, а лишь устраняет симптомы. Противопоказаниями для введения данной группы лекарственных средств являются реакции гиперчувствительности на основной и вспомогательный компоненты, инфекционный процесс в месте введения инъекции.
Ищите хорошего врача?
Запишитесь на прием к лучшиму ревматологу или ортопеду в вашем регионе.
Бесплатно подберем вам врача за 10 минут.
Описание признаков и симптомов
Травмы и перегрузки ускоряют воспалительный процесс, и со временем симптомы все сильнее проявляют себя. Увеличивается подкожная шишка, становится заметнее. Называется она «выпот» – накопление жидкости в суставе (см. фото). Как поступить? Выход один – откачать жидкость из сустава. Выполнять такую операцию и откачивать жидкость должен только специалист!
Основные признаки синовита:
- Боль в колене. Чем больше размер выпота, тем сильнее болевые ощущения. Все движения затруднены. В состоянии покоя боль может быть ноющей и тупой, а при движении становится острой.
- Ограниченная подвижность больного сустава. Скопление жидкости не дает человеку нормально сгибать и разгибать ногу, твердо опираться на стопу.
- Отечность коленной чашечки. Этот симптом – однозначный сигнал о необходимости срочно обратиться к ортопеду или травматологу.
- Повышение температуры тела. Пострадавшая область становится горячей на ощупь. Это говорит о том, что в организме активно развивается воспалительный процесс, и в ткани проникла инфекция. Повысилась не только местная, но и общая температура тела? В таком случае необходимо применение антибиотиков или противовирусных препаратов.