Нарушения сердечного ритма
Содержание:
Рекомендации врачей

Лучше доверить врачу – специалисту снятие электрокардиограммы и ее расшифровку
Люди, которые имеют предрасположенность к развитию сердечно-сосудистых заболеваний, должны периодически делать ЭКГ, чтобы контролировать работу сердца и всей системы. Минимум 1 раз в 3 месяца им следует посещать кардиолога и проходить все необходимые исследования, которые помогут выявить даже незначительное нарушение сердечного ритма.
Внеплановое посещение кардиолога и проведение ЭКГ потребуются человеку, у которого внезапно проявились симптомы синусовой аритмии. Своевременное обращение к врачу позволит предупредить прогрессирование болезни и развитие осложнений.
Неоднократное проведение электрокардиографии требуется пациенту, у которого периодически наблюдаются скачки артериального давления, обмороки, одышка и токсикоз. Никакого вреда частая диагностика методом ЭКГ здоровью человека не наносит, так как процедура совершенно безопасна для его организма.
Не всегда ЭКГ позволяет кардиологу получить достаточно информации для того, чтобы поставить пациенту диагноз и назначить ему подходящее лечение. В случае появления спорных вопросов он направляет человека на прохождение ряда дополнительных исследований, среди которых:
- Электрофизиологическая диагностика.
- Ортостатическая проба.
- Эхокардиограмма.
- Холтеровское мониторирование.
- Нагрузочный тест.
Кроме электрокардиографического исследования, также требуется проведение дифференциальной диагностики. С ее помощью кардиолог может отличить синусовую аритмию от другого патологического состояния, которое имеет с ней похожую клиническую картину. Проводя только электрокардиографию, специалист не всегда может получить данную информацию, даже понимая, что означает полученный результат ЭКГ.
Дифференциальный метод диагностики синусовой аритмии требуется для того, чтобы своевременно распознать у больного острую форму инфаркта миокарда. Она может развиваться на фоне пароксизмальной тахикардии. Поэтому обязательно требуется проведение ЭКГ с целью выявления данного нарушения.
Пациент сам может расшифровать показания ЭКГ
Для этого необходимо знать, на какие отведения и интервалы обращать внимание. Некоторые пациенты пытаются самостоятельно провести анализ кардиограммы, так как хотят сэкономить на консультации специалиста, которая не всегда является бесплатной
Но нужно понимать, что человек, не имеющий опыта в расшифровке ЭКГ, может допустить серьезную ошибку. В результате этого будет поставлен неправильный диагноз и подобрано неподходящее лечение.
Если пациента заботит собственное здоровье, то он должен доверить грамотному врачу и снятие кардиограммы, и ее расшифровку. Это позволит предупредить допущение серьезных ошибок, которые могут отрицательно сказаться на дальнейшем поведении больного и спровоцировать активное развитие сердечно-сосудистого заболевания.
Диагностика
Основной метод определения нарушения сердечного ритма – кардиограмма, записанная однократно или на протяжении дня (так называемый суточный мониторинг ЭКГ за Холтером). Синусовая аритмия на ЭКГ проявляется целым рядом характерных признаков, среди которых:
- изменение частоты сердечных сокращений в большую или меньшую сторону (норма составляет 60-90 ударов в минуту) при сохраненном или нарушенном сердечном ритме;
- вертикальное положение ЭОС, что значит, ось сердца расположена перпендикулярно изолинии.
Для более детальной диагностики возможных причин развития синусно-аритмического состояния пациенту рекомендуется пройти ультразвуковое обследование сердца. Данное обследование вместе с электрической кардиограммой даст более полное понимание природы возможного заболевания или обозначит его, как физиологический вариант нормы.
Основным методом диагностики аритмии является электрокардиография, которую можно зарегистрировать однократно, либо в течение суток (холтеровское мониторирование).
Заподозрить диагноз врач может во время беседы с пациентом и его осмотра, основываясь на жалобах, при подсчете пульса и выслушивании области сердца. Как правило, при умеренной синусовой аритмии частота ударов в минуту редко достигает высоких значений, как, например, при фибрилляции предсердий и наджелудочковой тахикардии, когда ЧСС бывает выше 120.
При синусовой аритмии ЧСС может быть в пределах нормы (55-90 в мин), а также меньше (45-50 в мин) или больше нормы (90-110 в мин).
Критериями диагностики является зарегистрированный нерегулярный синусовый ритм, не ассоциированный с фазами дыхания, и периоды увеличенной, уменьшенной или нормальной ЧСС, сменяющие друг друга.
После выявления и подтверждения синусовой аритмии, не связанной с дыханием, перед врачом стоит следующая задача — определить, является ли данная аритмия транзиторным (преходящим) состоянием, обусловленным лихорадкой, отравлением, другими острыми состояниями, или же причина аритмии заключается в более серьезной патологии сердца.
При необходимости, например, пациентам с ИБС, может быть показана коронароангиография (КАГ) для визуализации коронарных артерий сердца и оценки их поражения атеросклеротическими бляшками, а пациентам, имеющим пороки сердца — рентгенография грудной полости для выявления венозного застоя, вызванного сердечной недостаточностью.
Не менее важна и откровенная беседа с доктором, поскольку описанная человеком симптоматика поможет в установлении диагноза. Чтобы исключить органические патологии сердечной мышцы, назначается проведение ЭХО-КГ. В этом случае ультразвук позволяет определить, имеются ли какие-либо отклонения в структуре сердца, а также измерить размер камер.
Еще одна процедура – инвазивное электрофизиологическое исследование. Во время процедуры проводится искусственное стимулирование либо угнетение работы синусового узла и проводится оценка его реакции. Назначается исследование редко и только по медицинским показателям.
ЭКГ-исследование остатся одной из лучших методик выявления всех видов аритмии. Уже после расшифровки полученных данных можно будет поставить определенный диагноз.
https://youtube.com/watch?v=U8WmM8VEN6M
Одиночное исследование длится обычно не более 10 минут. В качестве альтернативы для более полного обследования иногда применяют суточное мониторирование по методу Холтера.
Чтобы исключить более серьезные виды аритмии, а так же любые органические патологии сердца, иногда направляют на исследование ЭхоКГ. Используемый при обследовании ультразвук выявляет очаги поражений, измеряет размеры камер мышцы, а так же оценивает состояние структуры сердца в целом.
Иногда при электрофизиологическом исследовании проводят инвазию, угнетая или стимулируя синусовый узел и проверяя тем самым его реакцию. Однако данная диагностическая методика применяется в редких случаях, поскольку обладает рядом серьезных противопоказаний.
Синусовая аритмия причины
При объяснении причин возникновения синусовой аритмии выделяют несколько групп нарушений, ее вызывающих.
Нарушения в работе сердца являются главной причиной возникновения выраженной синусовой аритмии. Ишемическая болезнь стоит на первом месте среди факторов развития. При данном заболевании наблюдается недостаточное снабжение кислородом сердечной мышцы, из-за чего развивается гипоксия, сопровождающаяся выраженным болевым синдромом в области сердца.
Инфаркт миокарда также сопровождается выраженной синусовой аритмией. При нем происходит гибель определенного участка в сердечной мышце из-за гипоксии, с последующим рубцеванием данного участка. При сердечной недостаточности наблюдается состояние, при котором нарушается функция перекачивания крови в сердце, что также сопровождается нарушениями сердечного ритма.
Кардиомиопатия проявляется, помимо аритмии, структурными изменениями в сердечной мышце. Определенную роль занимают приобретенные или врожденные пороки развития сердца; миокардиты (воспалительные процессы мышцы сердца).
Также причинами возникновения синусовой аритмии могут быть и состояния, не связанные с работой сердечно-сосудистой системы. Так при вегето-сосудистой дистонии наблюдается нейрогенный характер возникновения синусовой аритмии. Следует отметить, что при нарушении функции нервной системы, синусовая аритмия обычно умеренная. При бронхитах или астме наблюдается определенная гипоскическая дисфункция, при которой может возникать и аритмия синусового характера. Также к причинам некардиального характера при возникновении синусовой аритмии сердца можно отнести: сахарный диабет, нарушения в работе щитовидной железы, болезни надпочечников.
При употреблении некоторых медикаментов может развиваться обратимая синусовая аритмия. Такое часто бывает после употребления препаратов, стимулирующих работу сердца (гликозидов); препаратов, влияющих на ритм сердечных сокращений (антиаритмические вещества); диуретиков. Употребление алкогольных напитков и курение вызывает нарушения в работе сердца, обычно такие нарушения приобретают необратимый характер и даже после отказа от курения или употребления алкоголя аритмия сохраняется, но носит слабовыраженный характер.
Синусовая аритмия у беременных развивается ввиду физиологических особенностей и проходит самостоятельно после рождения ребенка. Такое происходит из-за увеличения объема крови и увеличения нагрузки на сердце.
Синусовая аритмия у подростков наблюдается в период полового созревания из-за повышенной функции работы гормонопродуцирующих органов (надпочечники, половые органы, щитовидная железа). Такая аритмия проходит самостоятельно после окончания периода полового созревания.
Методики исследования и их описание
Аритмия считается распространенным заболеванием среди подростков в период полового созревания. Недуг определяется следующими симптомами: боли в груди, тахикардия, одышка и другие.
Синусовая аритмия представляет собой неравномерное распространение ритма, при котором он становится чаще или же реже. Чтобы определить причину заболевания необходимо провести исследования.
Бывает, что возникает ситуация, когда может понадобиться углубленное исследование, человеку могут назначить инвазивные способы – то есть с проникновением в пищевод, сосуды или же сердце.
Пробы с физической нагрузкой
Для того, чтобы выявить синусовую аритмию во время физической активности, чаще всего применяют велоэргометрия, тредмил-тест или же тилт-тест.
Велоэргометрия
Как видно из названия процедура проводится с помощью конструкции, которая напоминает велотренажер с прикрепленным аппаратом. Сначала записывают показатели до процедуры — измеряют артериальное давление, записывают ЭКГ, ЧСС. Пациент начинает крутить педали со скоростью и мощностью, которую задает врач. Затем специалист увеличивает показатели. Во время всей процедуру регистрируются показатели ЭКГ, и каждый 2-3 минуты измеряется артериальное давление. Фиксируется и тот момент, когда пациент перестает крутить педали и отдыхает
Важно понять, как быстро сердце приходит к нормальному ритму
Тредмил-тест
Эта процедура тоже связана с тренажером. Пациент ходит по беговой дорожке с разной скоростью. Интенсивность регулируется изменением скорости и углом наклона.
Также все показатели фиксируются во время движения. Никаких существенных отличий от велоэргометрии нет. Но считается, что беговая дорожка более естественна и привычна для пациента.
Если возникает какой-либо дискомфорт, пациент может остановиться. Доктор также внимательно следит за состоянием больного.
Тилт-тест
Чтобы выполнить эту процедуру пациента помещают на специальный стол, затем его фиксируют ремнями и переводят в вертикальное положение. Во время смены положений, фиксируют все показания ЭКГ, а также артериального давления.
Событийный мониторинг
К пациенту прикрепляют специальный прибор, но он включает его только тогда, когда чувствует боль или какой-либо дискомфорт. Полученные записи транслируется врачу на телефон.
ЭКГ – является самым важным методом исследования, благодаря которому можно выявить нарушения. Это можно определить по следующим показателям:
- какая частота у сердечных сокращений в минуту — бракардия меньше 60, тахикардия больше 90, а норма расположена в диапазоне от 60 до 90;
- где располагается источник ритма, если все в норме, то он располагается в синусовом узле;
- где наличие и место внеочередных возбуждений миокарда — экстрасиспол;
- где нарушена проводимость от синусового узла, внутри желудочков или же проблема кроется в предсердии;
- есть ли фибрилляции и трепетания у желудочков или же в предсердии.
Во время процедуры пациент должен раздеться до пояса, освободить ноги и лечь на кушетку. Затем медсестра наносит средство на места отведения и прикрепляет электроды. Провода идут к аппарату, и снимают кардиограмму.
Опередить наличие синусовой аритмии на кардиограмме можно следующим образом:
Можно увидеть зубец Р во всех отведениях, при этом он всегда положительный в II, и наоборот отрицательный в aVR отведении, электрическая же ось находится в пределах возрастных ограничений.
Далее следует обратить внимание на изменения интервалов R-R. Обычно интервалы между зубцами укорачиваются и удлиняются плавно, но если же есть место синусовой аритмии, то наблюдается скачкообразные изменения.
Опять же, если отсутствует разница при задержке дыхания на интервале R-R, то это указывает на аритмию
Исключением являются люди пожилого возраста.
ЭКГ по холтеру
На тело пациента прикрепляют устройство – холтер, который регистрирует показатели на протяжении сорока восьми часов. При этом человек должен вести дневник, описывая свою повседневную деятельность и симптомы. После чего врач должен провести анализ, полученных показателей.
Данная диагностика позволяет точно выявить наличия заболевания, проследив за работой сердца в определенный промежуток времени.
Но стоит брать в расчет тот факт, что у аппарата могут быть некоторые сбои, поэтому показатели в каких-то местах, возможно, будут не точными или же будут иметь какие-либо отклонения.
Электрофизиологическое исследование
Этот метод используется в случае, если не удалось выявить дискомфорта во время остальных исследований. Один из электродов вводят через нос в пищевой проход или катетеризируют вену в полость сердца. После чего подается небольшой импульс, и врач следит за изменением ритма.
Возможны ли осложнения нарушений сердечного ритма?
Нарушения ритма сердца опасны не только тем, что нарушается циркуляция крови по организму вследствие неправильной работы сердца и снижения сердечного выброса, но еще и развитием порой грозных осложнений.
Чаще всего у пациентов на фоне того или иного нарушения ритма развиваются:
- Коллапс. Проявляется резким падением уровня артериального давления (ниже 100 мм рт ст), общей резкой слабостью и бледностью, предобморочным состоянием или обмороком. Может развиться как вследствие непосредственно нарушения ритма (например, при приступе МЭС), так и в результате введения антиаритмических препаратов, например, новокаинамида при мерцании предсердий. В последнем случае такое состояние трактуется как медикаментозная гипотония.
- Аритмогенный шок – возникает в результате резкого снижения кровотока во внутренних органах, в головном мозге и в артериолах кожного покрова. Характеризуется общим тяжелым состоянием пациента, отсутствием сознания, бледностью или цианозом кожи, давлением ниже 60 мм рт ст, редким сердцебиением. Без своевременного оказания помощи больной может погибнуть.
- Ишемический инсульт возникает вследствие повышенного тромбообразования в полости сердца, так как при пароксизмальных тахикардиях кровь в сердце “взбивается”, как в миксере. Образующиеся кровяные сгустки могут осесть на внутренней поверхности сердца (пристеночные тромбы) или разнестись по кровеносным сосудам в головной мозг, закупоривая их просвет и приводя к тяжелой ишемии вещества головного мозга. Проявляется резко возникшими нарушениями речи, шаткостью походки, полной или частичной парализацией конечностей.
- ТЭЛА (тромбоэмболия легочной артерии) возникает по той же причине, что и инсульт, только в результате закупорки тромбами легочной артерии. Клинически проявляется резкой одышкой и удушьем, а также посинением кожи лица, шеи и кожи грудной клетки выше уровня сосков. При полной обструкции легочного сосуда у пациента возникает внезапная смерть.
- Острый инфаркт миокарда обусловлен тем, что во время приступа тахиаритмии сердце бьется с очень большой частотой, и коронарные артерии просто не способны обеспечить нужный приток крови к самой сердечной мышце. Возникает дефицит кислорода в сердечных тканях, и формируется участок некроза, или гибели клеток миокарда. Проявляется резкими болями за грудиной или в грудной клетке слева.
- Фибрилляция желудочков, асистолия (остановка сердца) и клиническая смерть. Чаще развиваются при пароксизме желудочковой тахикардии, которая переходит в мерцание желудочков. При этом полностью утрачивается сократительная способность миокарда, а в сосуды не поступает адекватного количества крови. Через несколько минут после фибрилляции сердце останавливается, и развивается клиническая смерть, которая без своевременной помощи перетекает в биологическую смерть.
В небольшом количестве случаев у пациента молниеносно возникают нарушение ритма, какое-либо из осложнений и летальный исход. Такое состояние входит в понятие внезапной сердечной смерти.
Видео: известный аритмолог о нарушениях ритма сердца
2012-2020 sosudinfo.ru
Вывести все публикации с меткой:
Аритмия
Перейти в раздел:
Заболевания сердца и аорты, аритмология, функц. диагностика, фармакология и кардиохирургия
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
Советы врача: как справиться с приступом синусовой аритмии
Внезапное появление синусовой аритмии в основном возникает у людей, страдающих заболеваниями сердца. Чтобы снять приступ, можно попробовать применить специальные методы, усиливающие влияние парасимпатической нервной системы путем раздражения блуждающего нерва. Такие приемы называются вагусными пробами:
- проба Вальсальвы – нужно на максимально возможном выдохе раздуть щеки в течение 30 секунд;
- массаж каротидного синуса – надо нащупать сонную артерию на шее около угла нижней челюсти и начать на нее надавливать и массировать. Но делать это нужно только с одной стороны, иначе есть риск создать препятствие току крови к головному мозгу и потерять сознание;
- форсированный кашель – быстро и сильно кашлять;
- холодовая проба – опускание лица в тазик, наполненный холодной водой.
Однако с вагусными пробами стоит быть очень осторожным, так как они устраняют только учащенное сердцебиение и могут сильно его замедлить, что может быть опасно.
Необходимо также измерить свое артериальное давление. Если оно ниже, чем 90/60 мм рт.ст., то вагусные пробы лучше не проводить.
Поэтому первое, что нужно сделать для снятия приступа СА, – это обратиться к врачу. При очень плохом самочувствии следует вызвать «Скорую помощь».
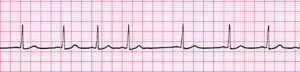
Синусовую аритмию очень легко распознать на электрокардиограмме. Ее основные признаки:
- неодинаковое расстояние между зубцами R-R (то увеличенное, то уменьшенное), при этом разница между самым коротким и наиболее длинным интервалом превышает 10% от среднего значения;
- сохранение синусового ритма – это означает, что перед каждым QRS-комплексом стоит зубец P, который в отведениях II, III, aVF всегда остается положительным.
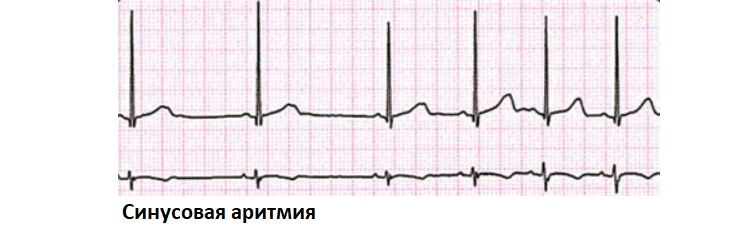
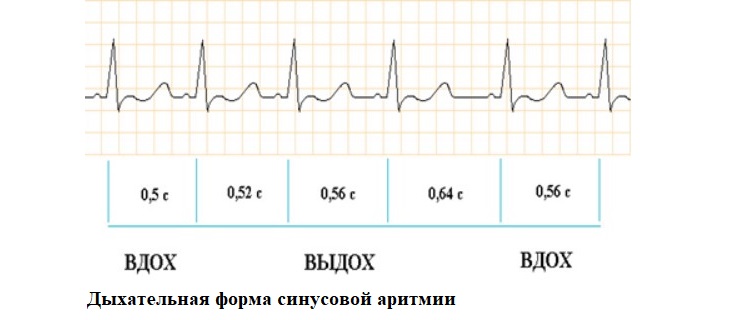
Недыхательные формы СА бывают следующими:
- периодические – когда аритмия возникает постепенно;
- апериодические – изменение интервалов R-R появляется внезапно. Такая форма чаще встречается у людей, имеющих кардиологические заболевания.
Симптомы и диагностика
Дыхательной синусовой аритмией сердца называют физиологичное явление, которое чаще всего замечается у детей и молодежи. Выявляют его, когда пациент медленно глубоко дышит, а также по ЭКГ или пульсу. Факторы, которые учащают синусовый ритм, вызваны преимущественно физическими и эмоциональными нагрузками. Синусовую аритмию сердца, которую не связывают с дыханием, наблюдают очень не часто. Лечение при ней не требуется.
Синусовая аритмия на ЭКГ
При синусовой аритмии сердца, которая связывается с дыханием вдох способствует учащению сокращений сердца, а выдох – наоборот. Дыхательную аритмию не нужно лечить и она не является причиной ухудшения самочувствия. Если задержать дыхание, то она исчезнет – это одна из проб, которые используются для диагностики подобного типа аритмий.
В целом, синусовая аритмия это нормальное состояние, которое отличается от потенциально серьезных или угрожающих жизни других видов сердечных аритмий, таких как фибрилляция желудочков, фибрилляция предсердий, суправентрикулярная тахикардия и блокады сердца.
Однако существуют риски перепутать серьёзную патологию с нормой, поэтому срочно вызовите скорую помощь, если наблюдаются такие симптомы как:
- помутнение сознания, вялость, обмороки, странная сонливость;
- дезориентация в пространстве;
- боль и давление в груди, отдающие в плечо, руку, шею или лопатку;
- нарушения дыхания в виде удушья или очень быстрого дыхания;
- внезапное и непрекращающееся сильное головокружение.
Как лечить синусовую аритмию?
Терапия данной патологии складывается из нескольких составляющих.
Во-первых, каждому пациенту с синусовой аритмией, обусловленной патологией сердца, требуется коррекция образа жизни.
Например, лицам с застойной сердечной недостаточностью необходимо следить за объемом потребляемой жидкости (не более 1.5 литров в сутки) и за количеством поваренной соли в пище (не более 3-5 грамм в сутки). Это требуется для того, чтобы не перегружать сердце лишней жидкостью, так как ему тяжелее перекачивать кровь по сосудам. Если сердечная недостаточность будет скомпенсирована, то и аритмия будет меньше проявлять себя, повышая тем самым качество жизни пациента.
Лицам, имеющим в качестве причины нарушений ритма ИБС, настоятельно рекомендуется пересмотреть свой режим питания – исключить жирную и жареную пищу, в первую очередь ограничив потребление животных жиров и продуктов их содержащих (сыр, яичные желтки) так как эти они богаты холестерином, откладывающимся в коронарных артериях в виде бляшек.
Кроме режима питания, всем пациентам с эпизодами синусовой аритмии рекомендуется больше времени проводить на свежем воздухе, выполнять посильные физические нагрузки, например, пешие прогулки, плавание, если нет противопоказаний и т. д. Также следует соблюдать режим труда и отдыха с ночным сном не менее 8 часов, а также исключить стрессовые ситуации.
Во-вторых, пациентам назначается медикаментозное лечение.
Так, при анемии требуется коррекция уровня гемоглобина железосодержащими препаратами (сорбифер дурулес, тотема), вплоть до переливания крови при критическом уровне гемоглобина.
При заболеваниях щитовидной железы эндокринолог назначает тиреостатические препараты (тирозол и др) с целью угнетения гиперпродукции гормонов железы в кровь.
При лихорадке, острых инфекционных заболеваниях, отравлениях проводится дезинтоксикационная терапия с помощью капельниц, обильного потребления жидкости по назначению врача.
При выявленной сердечной патологии рекомендуется назначение таких препаратов, как:
- Бета-адреноблокаторы, если у пациента превалирует учащенное сердцебиение (напр. коронал 5 мг утром, эгилок 12.5 мг дважды в сутки и др.),
- Ингибиторы АПФ или блокаторы АРА 11 при сердечной недостаточности, после инфаркта миокарда (лизиноприл 5 мг/сут, престариум 5 мг/сут, лориста 50 мг/сут, валз 40-80 мг/сутки и др),
- Ммочегонные при сердечной недостаточности, вызванной пороками сердца, постинфарктным кардиосклерозом или последствиями миокардита – верошпирон 25-50 мг/сут, фуросемид (лазикс) 20-40 мг/сут, индапамид 1.5 – 2.5 мг/сут и др.
Кроме указанных групп препаратов, после осмотра больному могут назначать и другие лекарства.
В-третьих, в качестве терапии причинного заболевания, приведшего к синусовой аритмии, может быть показано хирургическое лечение.
Например, удаление узлов щитовидной железы способствует нормализации гормонального статуса, влияющего на сердечные сокращения.
Кардиохирургическое лечение, в свою очередь, сводится к установке стентов или к аорто-коронарному шунтированию лицам с ИБС и с острым инфарктом миокарда.
Кроме этого, лицам с выраженной брадиаритмией, чреватой частыми обмороками и остановкой сердца, показана установка искусственного водителя ритма; а лицам с выраженной тахиаритмией, способной повлечь за собой более серьезные, жизнеугрожающие виды тахикардии, может быть показана установка кардиовертера-дефибриллятора. Оба прибора являются разновидностями электрокардиостимулятора (ЭКС).
В любом случае, индивидуальные схемы лечения назначаются каждому пациенту только по результатам очного осмотра врача.