Синдром грушевидной мышцы в народной медицине
Содержание:
- Лечение
- Диагностика
- Профилактика
- Симптомы и признаки, диагностика
- Характерные симптомы
- Лечение воспаления грушевидной мышцы тазобедренного сустава
- Рефлексотерапия
- Методы терапии
- Синдром грушевидной мышцы: симптомы, диагностика, массаж, ПИР и иные методы лечения
- Терапевтические рекомендации
- Общие правила и эффективные методы лечения
- Клиническая картина
Лечение
Синдром грушевидной мышцы требует комплексного лечения. В тех случаях, когда развитию болезни способствовали другие патологии, в первую очередь терапия направляется на устранение основного заболевания. Если не получается устранить негативный фактор полностью, необходимо постараться минимизировать его воздействие на организм. При первичной форме СГМ терапия направляется на купирование болевого синдрома и воспалительных реакций в пораженной мышце.
И в первом, и во втором случае пациенту требуется полный покой. Нужно снизить уровень физической активности к минимуму. Допускаются только легкие пешие прогулки, плавание, небыстрая езда на велосипеде.
Медикаментозная терапия
Синдром грушевидной мышцы проявляется болями, жжением, онемением и прочими неприятными симптомами, которые ухудшают общее состояния больного. Поэтому лечение СГМ в большей степени направлено на купирование признаков болезни, а только потом на нормализацию местного метаболизма, улучшение кровообращение и снятие мышечного напряжения.
Как правило, медикаментозное лечение СГМ включает в себя прием:
- Нестероидных противовоспалительных препаратов. Они обеспечивают купирование воспалительных реакций и уменьшение болевого синдрома. К ним относятся Кетопрофен, Мовалис, Вольтарен, Ибупрофен, Диклофенак.
- Спазмолитических средств. Способствуют снятию спазмов, тем самым уменьшая боль. Среди таких препаратов часто назначаемыми являются Но-шпа, Папаверин.
- Миорелаксанты. Действие лекарственных средств из данной фармакологической группы направлено на устранение мышечного гипертонуса, что обеспечивает снятие спазмов, уменьшение боли, нормализацию кровообращения и питания тканей. К таким препарат относятся Сирдалуд, Мидокалм.
- Сосудистые средства. Укрепляет стенки сосудов, устраняют застои, улучшают кровообращение. Такие свойства позволяют возобновить поступление питательных веществ к тканям и ускорить их регенерацию. Среди таких средств находятся Кавинтон, Актовегин, Трентал.
- Анальгетики. Способствуют снятию болевого синдрома. При СГМ чаще всего назначают Баралгин, Максиган.
- Антидепрессанты. Их действие направлено на нормализацию психоэмоционального состояния пациента. Прием антидепрессантов снижает воздействие стресса на организм и предотвращает усиление болевого синдрома. К таким препаратам относятся Имипрамин, Прозак.
Если пероральное применение НПВС, анальгетиков и спазмолитиков не дает результата, для купирования болевого синдрома используют новокаиновые или лидокаиновые блокады. Иногда для постановки блокад применяют глюкокортикостероиды. Но если причиной развития СГМ являются дегенеративно-дистрофические заболевание, применение данных средств противопоказано, так как глюкокортикостероиды усиливают процесс разрушения суставов и костей.
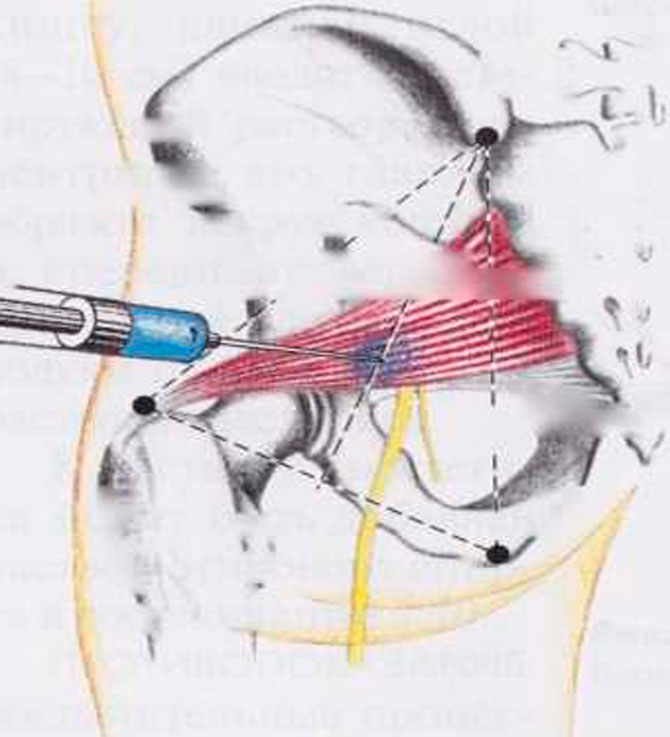
Еще один метод купирования болевого синдрома — введение в грушевидную мышцу ботокса, вызывающего мышечный паралич, в результате чего боль исчезает. Но такой эффект сохраняется недолго. Через 1-2 месяца ее повторяют.
Физиотерапия
Для усиления медикаментозного лечения синдрома грушевидной мышцы применяется физиотерапия. Она также оказывает обезболивающий и противовоспалительный эффект, но, одновременно с этим, обеспечивает усиление действия использующихся препаратов.
При СГМ чаще всего применяются:
- УВЧ;
- электрофорез;
- парафиновые аппликации;
- ультразвуковое воздействие.
ЛФК
При СГМ лечебная гимнастика обеспечивает снятие мышечного напряжения и высвобождение защемленного нерва. Занятия проводятся под строгим врачебным контролем. Они не только ускоряют процесс выздоровления, но и способствуют профилактике рецидива болезни.
Кинезотейпирование
Методика заключается в наложении фиксирующих лент на область пораженных мышц. Благодаря этому снимается мышечное напряжение, улучшается местное кровообращение, снижается болевой синдром. И, несмотря на то, что происходит плотная фиксация пораженной зоны, подвижность больного все равно сохраняется.
Синдром грушевидной мышцы — опасное состояние. Отсутствие своевременной терапии приводит к серьезным осложнениям, вплоть до инвалидности. Поэтому при возникновении первичных признаков СГМ необходимо сразу же записаться на прием к врачу.
Видео: Синдром грушевидной мышцы — что это такое?
https://spina.guru/bolezni/sindrom-grushevidnoy-myshcy
https://nogostop.ru/taz/lecenie-grusevidnoj-myscy.html
https://lumbago.ru/sindromy/sindrom-grushevidnoy-myshtsy.php
https://sindrom.info/grushevidnoj-myshcy/
https://healthperfect.ru/sindrom-grushevidnoy-myshtsy-simptomy-i-lechenie.html
Диагностика
Диагностика недуга представляет определенную сложность, поскольку болевой синдром появляется в момент определенных движений. Основная диагностика основывается на пальпации области позвоночника. Таким образом, можно определить участок, на котором наблюдается уплотнение мышц.
Также незаменимыми способами диагностики являются следующие положительные тесты:
- Тест Фрайберга (появление боли при вращении бедра внутрь).
- Тест Битти (боль при попытке поднять колено, лежа на другом боку).
- Тест Пейса (боль при сгибании бедра и внутренней его ротации).
- Тест Миркина (медленные наклоны вперед без сгибания коленей);
- Тест Бонне-Бобровниковой (ротация внутрь бедра).
- Тест Гроссмана (спазмирование ягодиц при поколачивании).
- Возникновение боли по ходу распространения седалищного нерва.
Помимо этого прибегают к следующим инструментальным методам диагностики:
- электромиографии (ЭМГ);
- компьютерному томографу (КТ);
- магнитно — резонансной томографии (МРТ);
- рентгенографии.
Кроме этой процедуры, доктор выполняет дополнительные манипуляции, необходимые для дифференциальной диагностики. А именно:
- тактильный контакт с местом крепления мышцы, выяснение ее состояния (расслаблена или напряжена);
- ощупывание крестцово-подвздошного соединения;
- выяснение реакций тазовых костей крестца и остова на физиологические движения и нагрузку;
- похлопывание по ягодичной области и выяснение степени болезненности.
Рентген тазобедренного сустава
Для уточнения диагноза доктор может порекомендовать такие методы диагностики как:
- рентгенография;
- ультразвук;
- КТ и МРТ.
После беседы врач проводит медицинский осмотр. Врач проверяет осанку, походку пациента, области, в которых локализуются болевые ощущения. Врач смотрит, какие движения провоцируют появление болевых и других симптомов.
Также врач оценивает чувствительность, мышечную силу и выраженность рефлексов.
В конечном итоге, врач ставит пациенту предварительный диагноз и, как правило, отправляет его на дополнительное радиографическое исследование для уточнения и/или корректировки диагноза. Таким исследованием может стать:
- рентгенографияОбычно назначают рентгенографию как таза, так и поясничного отдела позвоночника. Результаты рентгенографии могут дать врачу представление о состоянии крестцово-подвздошного сустава. Рентгенография поясничного отдела и бедер может быть полезна для обнаружения проблем в этих областях. Однако проведение рентгенографии – не самый лучший метод диагностики, так как он способен выявить лишь некоторые (косвенные) признаки, указывающие на наличие синдрома грушевидной мышцы или другого состояния, которое может являться причиной наблюдаемой у пациента симптоматики.
- магнитно-резонансная томография (МРТ)МРТ, в отличие от рентгенографии, использует не рентгеновское, а магнитное излучение для получения высокодетализированных изображений как костной, так и мягких тканей человеческого тела. Это позволяет определить состояние нервов, мышц, связок и межпозвонковых дисков и провести дифференциальную диагностику синдрома грушевидной мышцы.Специальный вид МРТ, носящий название нейрография, часто используется для того, чтобы более тщательно исследовать нервы. При проведении исследования используется обычный МРТ-сканер, но к нему подключено специальное компьютерное оборудование, которое настроено на поиск воспаленных участков нервной ткани.
Изучаются:
- внутренняя часть большого бедренного вертела;
- крестцово-подвздошное сочленение;
- крестцово-остистая связка;
- тазобедренный сустав;
- грушевидная мышца.
Одним из наиболее точных диагностических методов считается трансректальная пальпация: в напряженном состоянии проблемная мышца набирает упругость, которая при таком диагностировании не оставляет никаких сомнений.
Иногда пациенту предлагается метод исключения: в грушевидную мышцу вводится обезболивающий укол (препарат подбирается с учетом состояния здоровья и хронических патологий больного), по динамике обнаруженных сдвигов врач делает вывод о природе беспокоящих пациента ощущений.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
{amp}gt;
Профилактика
Важно соблюдать меры безопасности:
Перед тяжелыми физическими нагрузками провести тщательную разминку, чтобы разогреть все группы мышц;
Во время тренировки совершать упражнения, нацеленные на растяжение связок и мышечной ткани, чтобы повысить их эластичность;
Нагрузка во время тренировки увеличивается постепенно, так сначала нужно первый подход сделать разминочный;
Не пытаться “прыгнуть выше головы”, не стоит браться за упражнение пока не достигнете определенной техники и выносливости;
Важно вовремя остановиться, если вы чувствуете, что уже мышцы перенагружены нужно прекратить тренировку, повышается риск получения травмы.
Умеренные занятия спортом, правильная техника, здоровой образ жизни сведут к минимуму травмы и растяжения. Если не удалось избежать неприятной ситуации, следует сразу ограничить подвижность и нагрузку, приложить холод – обратитесь к врачу за рекомендациями по лечению, чтобы исключить любые возможные осложнения.
Симптомы и признаки, диагностика
Вся симптоматика синдрома грушевидной мышцы делится на локальные симптомы и симптомы сдавления седалищного нерва и соседствующих с ним сосудисто-нервных структур.
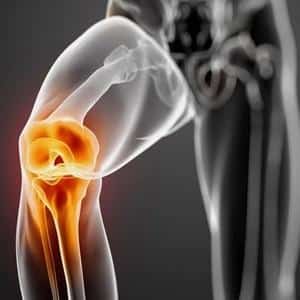
Для понимания этого важно обратить внимание на две основные функции грушевидной мышцы, которые лежат в основе большинства случаев синдрома грушевидной мышцы. Первая — «прижимание» головки бедра к вертлужной впадине тазовой кости (головка бедра с одной стороны и вертлужная впадина — с другой — это и есть тазобедренный сустав)
Первая — «прижимание» головки бедра к вертлужной впадине тазовой кости (головка бедра с одной стороны и вертлужная впадина — с другой — это и есть тазобедренный сустав).
Читать подробнее о первой функции грушевидной мышцы
Когда человек лежит или сидит, головка его бедра не прижата к тазу и тазобедренный сустав находится, как бы, «на нейтральной скорости», как стоящий на месте автомобиль с работающим двигателем. Но стоит человеку начать движение — вставать/идти — грушевидная мышца, тут же, включается и плотно прижимает головку бедра к вертлужной впадине — возникает «сцепление». Тем самым «шарнир» тазобедренного сустава приходит в рабочее состояние, активно участвуя в подъеме тела в вертикальное положение или ходьбе.
Вторичная функция — синергизм с большой ягодичной мышцей. Читать подробнее
Функция синергизма с большой я годичной мышцей — становится наиболее актуальной, когда большая ягодичная мышца, по каким-то причинам, выходит из строя. Тогда, взяв на себя значительную часть работы, грушевидная мышца начинает перегружаться. Всё! Патологические процессы запущены, путь к переутомлению грушевидной мышцы, её спазму и дальнейшему развитию синдрома грушевидной мышцы — открыт. Теперь возникновение болей — это лишь вопрос времени, спустя которое человек начнёт ощущать боль в ягодичной области.
Функция синергизма с большой я годичной мышцей — становится наиболее актуальной, когда большая ягодичная мышца, по каким-то причинам, выходит из строя. Тогда, взяв на себя значительную часть работы, грушевидная мышца начинает перегружаться. Всё! Патологические процессы запущены, путь к переутомлению грушевидной мышцы, её спазму и дальнейшему развитию синдрома грушевидной мышцы — открыт. Теперь возникновение болей — это лишь вопрос времени, спустя которое человек начнёт ощущать боль в ягодичной области.
Боль в ягодичной области может быть разной: тянущей, ноющей, «мозжащей», усиливающейся стоя, сидя на корточках или при ходьбе. Но, в любом случае, это – локальные симптомы.
Нелокальные симптомы — это симптомы сдавления седалищного нерва. Для понимания их механизма нужно знать, что грушевидная мышца соседствует с седалищным нервом.
Читать подробнее о нелокальных симптомах
Если рассмотреть ягодичную область послойно, то в самой глубине располагаются кости и связки таза, сверху на них лежит седалищный нерв, а уже над нервом расположена сама грушевидная мышца. Образуется, своего рода, туннель, в котором седалищный нерв находится между костно-связочными структурами и грушевидной мышцей.
Здоровая мышца на нерв не давит. Но, стоит возникнуть патологии и грушевидная мышца, тут же, начнёт спазмироваться, твердеть и прижимать нерв к костно-связочным структурам. Это и есть начало туннельного синдрома или туннельной невропатии. Сдавление седалищного нерва нарушает прохождение по нему импульсов. Каких именно? Поскольку седалищный нерв является смешанным нервом, то есть, в его состав входят, как чувствительные, так и двигательные волокна, то ущемление седалищного нерва приводит к нарушению и чувствительных, и двигательных импульсов. Это проявляется симптомами нарушения чувствительности — «мурашки», «иголочки» и онемение в ноге и двигательными симптомами — «ватность», подкашивание и слабость ноги. Наверняка, вы сталкивались с чем-то подобным, когда «пересиживали» ногу. Но, при синдроме грушевидной мышцы, такие ощущения беспокоят, почти, не переставая. Кроме того пациенту с ущемлением седалищного нерва сложно устоять на пятках или носках.
Кстати, боли по задней поверхности ноги, многие десятилетия, прочно связывали именно с седалищным нервом и называли их ишиалгия или ишиас от латинского названия седалищного нерва – n. ischiadicus (нервус ишиадикус). Современная медицина пересмотрела и существенно расширила представления о возможных причинах такой боли. На сегодняшний день известно более десятка причин, по которым могут возникнуть боли в зоне ягодицы и бедра. Самой известной причиной, кроме синдрома грушевидной мышцы, является корешковый синдром, а также миофасциальный синдром целого ряда мышц.
Характерные симптомы
Синдром никогда не протекает скрыто. Он заявляет о себе сразу, не давая покоя пациенту.
Главный симптом – резкая боль в области таза, утихающая в положении сидя или лежа при разведении ног, усиливающаяся при закидывании нога за ногу, вставании. Характер боли – тупой, ноющий, иногда простреливающий, дергающий. Проявляется характерная метеозависимость: при смене погоды боль усиливается. Часто нарастание болевых ощущений происходит в теплом помещении в ночное время суток.
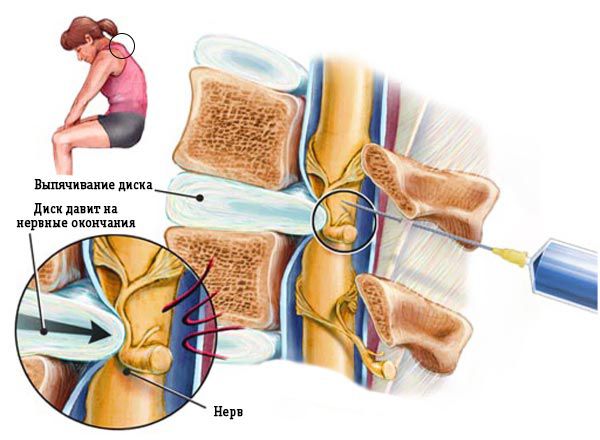
 Если защемляется седалищный нерв, боль может распространяться на ягодицы, внутреннюю поверхность бедра и даже на всю ногу, вплоть до пальцев. Появляется хромота, онемение, потеря чувствительности.
Если защемляется седалищный нерв, боль может распространяться на ягодицы, внутреннюю поверхность бедра и даже на всю ногу, вплоть до пальцев. Появляется хромота, онемение, потеря чувствительности.
Воспаление мышцы может перейти на органы малого таза, в частности, мочевой пузырь, что проявляется покалыванием и местными болями, нарушением мочеиспускания.
Мышечная и нервная ткани в области таза испытывают недостаток кровоснабжения. При ишемии седалищного нерва возникают давящие боли с ознобом, жжением, чувством сильного онемения. Тепло, перемена погоды, стрессовые ситуации, ощупывание голени вызывают усиление боли.

Сдавление сосудов, в том числе нижней ягодичной артерии, вызывает бледность кожи, спазмы, хромоту. В спокойном положении боль обычно проходит. Больному тяжело идти, ему необходимо расслабить конечность (сесть или лечь), чтобы он смог потом встать и передвигаться.
Пускать на самотёк недуг нельзя. Кроме массы неприятных ощущений, он может вызвать осложнения. Следует обратиться за медицинской помощью.
Лечение воспаления грушевидной мышцы тазобедренного сустава
Как уже говорилось выше, перед тем, как начинать лечение воспаления грушевидной мышцы, необходимо обнаружить потенциальную причину данного заболевания и устранить её. Если патология связана с дегенерацией межпозвоночных дисков, то сначала следует лечить остеохондроз. Если воспаление – это результат неправильно поставленной внутримышечной инъекции, то следует сначала устранить образовавшийся инфильтрат или абсцесс.
Воспаление грушевидной мышцы тазобедренного сустава может быть связано с асептическим некрозом головки бедренной кости. Это серьезная патология, она требует помощи квалифицированного ортопеда. Для диагностики требуется сделать ряд рентгенографических снимков. Затем проводится лечение выявленного невроза, восстановление тканей головки бедренной кости.
Реабилитационное лечение воспаления грушевидной мышцы тазобедренного сустава включает в себя целый комплекс мероприятий:
- физиопроцедуры – направлены на устранение процессов разрастания соединительной и рубцовой ткани в толще мышцы;
- остеопатия обеспечивает нормализацию процессов микроциркуляции крови и лимфатической жидкости в очаге поражения тканей;
- массаж – улучшает эластичность мышцы и её способность к абсорбции питательных веществ и кислорода из капиллярного кровотока;
- лечебная гимнастика – активирует восстановительные процессы, повышает тонус мышцы;
- кинезиотерапия снимает избыточный спазм, улучшает кровообращение;
- лазерное воздействие необходимо для купирования очагов разрастания рубцовой ткани;
- иглоукалывание (рефлексотерапия) запускает процесс регенерации всех поврежденных тканей в организме человека за счет использования скрытых резервов.
Курс лечения разрабатывается индивидуально. Поэтому рекомендуем вам подыскать клинику мануальной терапии по месту жительства и обратиться туда для прохождения полноценной реабилитации. Это позволит вам избежать многочисленных проблем со здоровьем в будущем.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(11) чел. ответили полезен
Рефлексотерапия
Рефлексотерапия предполагает использование различных методов.
Среди них следует выделить:
- массирование активных точек организма;
- блокаду;
- воздействие на точки лазером;
- прогревание точек;
- точено-линейный массаж;
- массирование точек на ушной раковине.
Рефлексотерапия способна:
- уменьшить клинические проявления патологии;
- увеличить продолжительность ремиссии;
- усилить функциональность клеток;
- улучшить проводимость нейронов и мышц;
- оптимизировать кровообращение.
Эффективность того или иного метода оценивается специалистом. Методика выбирается при учете стадии заболевания, общего состояния здоровья пациента, наличия сопутствующих заболеваний.
Методы терапии
Спазм грушевидной мышцы лечат в зависимости от причины, вызывающей симптомы. Для снятия болевого синдрома и восстановления тканей врач назначает лекарственные препараты, ЛФК, физиотерапию, массаж. Пока связки заживают, показано ограничение в действиях.
Медикаментозное лечение
Главная задача лекарственных средств — заблокировать боль, предотвратить развитие осложнений, обеспечить быстрое восстановление. Для ускорения воздействия обезболивающие препараты вводят инъекционно.
Пациентам со спазмами ягодичной мышцы назначают:
- анальгетики;
- спазмолитики;
- миорелаксирующие средства;
- препараты, улучшающие кровообращение;
- нестероидные, противовоспалительные медикаменты;
- комплекс витаминов группы В.
Пациентам с растяжениями связок накладывают тугую повязку. В отдельных случаях назначается тейпирование или кинезиотейпирование — наложение фиксирующих лент или лечебного пластыря. При разрыве мышц показано ограничение нагрузок. Реабилитация длится от 2 недель до 6 месяцев в зависимости от формы нарушений.
Народные способы
Средства народной медицины применяют только в комплексе с основным лечением. Методы рекомендуется согласовывать с врачом.
- Настойка из мухоморов. Небольшую банку с ядовитыми грибами заполняют водкой, настаивают 7 дней в тёмном месте. Для снятия боли делают примочки 2 раза в день в течение недели.
- Дегтярно-медовый компресс. Ингредиенты смешивают в равных пропорциях и прикладывают к поражённому участку на ночь. Средство обладает антибактериальным и противовоспалительным свойством, а также регенерирует ткани. Применяют до снятия симптомов.
- Капустный лист или примочки с соком. В зависимости от места локации на ночь фиксируют лист или пропитанный компресс. Метод снимает отёк и воспаление, восстанавливает двигательные функции. Используют до полного выздоровления.
При наличии отёка неприменимы тёплые компрессы. Остановить развитие припухлости помогут только холодные примочки.
Синдром грушевидной мышцы: симптомы, диагностика, массаж, ПИР и иные методы лечения
Синдром грушевидной мышцы – это совокупность довольно болезненных и назойливых ощущений, затрагивающих ягодичную область. Боль может транспортироваться также в зону паха, отдавать в бедро и даже в голень, но начинается синдром всегда именно с ягодиц.
Почему возникает болевой синдром в ягодичной области?
Когда воспаляется грушевидная мышца, как снять спазм, причины которого бывают первичными и вторичными, хотят знать многие. К первичным факторам, провоцирующим развитие этого синдрома, относятся:
- травмы в районе ягодиц и поясницы;
- растяжения;
- длительное пребывание в одной позе;
- неправильно сделанный укол;
- мышечное перенапряжение;
- переохлаждение и прочее.
Еще существует вторичный синдром, который возникает вследствие различных заболеваний органов крестцового отдела и малого таза, не связанных с остеохондрозом.
Помимо этого, причины напряжения грушевидной мышцы делят на вертеброгенные и невертеброгенные. В первом случае на развитие данного синдрома могут повлиять повреждения и опухоль на корешках спинного мозга и позвоночнике, а также стеноз поясничного отдела. А к невертеброгенным факторам относятся болевые ощущения, вызванные патологиями внутренних органов, и миофасциальный синдром.
Что это за синдром?
Причинами появления синдрома грушевидной мышцы могут стать чрезмерные тренировки и растяжения
Данная патология классифицируется как туннельная невропатия и характеризуется ишиалгией и компрессиями. Симптоматика развивается на фоне давления на седалищный нерв и пучок сосудов, которые проходят рядом с ним на участке, который называется подгрушевидным. Именно спазмированная грушевидная мышца приводит к компрессии волокон.
Данное щелевидное отверстие является парным и находится в малом тазу человека. По сути, это нижняя часть большой седалищной полости.
Несмотря на то что все они находятся в закрытом фасциальном ложе (своеобразном вместилище), это не защищает их от сдавливания.
Когда грушевидная мышца сокращается по причине воздействия патологических процессов, это приводит к тому, что её брюшко утолщается, перекрывая просвет подгрушевидного пространства.
Нервные и сосудистые волокна, проходящие через него в конечность, прижимает к тазовым костям и крестцово-остистой связке, что и приводит к проявлению симптомов синдрома.
В клинической картине ярче всего проявляется именно сдавливание седалищного нерва, из-за чего пациенты и обращаются к доктору.
Причины нарушения
Схема развития синдрома грушевидной мышцы может иметь первичный и вторичный характер. Последний выявлен у более чем 85% больных. Выделяют следующие причины развития патологии:
- Пациент продолжительное время находится в неестественной позе, создавая деструктивную нагрузку на тазово-подвздошную группу мышц. Это может происходить из-за неестественного положения конечностей или спины во время работы, или если доктор неверно зафиксировал конечность после травмы. Анталгическая поза также может стать причиной спазма (это такое положение тела, при котором болевые ощущения сведены к минимуму). Больные принимают такую позу при защемлении спинно-мозговых корешков.
- При травмах малого таза поясницы или крестца. Речь идет о таком воздействии, которое приводит к растяжению грушевидной мышцы, надрыву или сдавливающей гематоме.
- Вертеброгенные патологические процессы. Это комплекс различных дорсопатий спины, к примеру, остеохондроз в пояснице или крестцовом отделе, сужение просветов полых структур или опухоли позвоночника.
- Патология воспалительного характера в крестцово-подвздошном сочленении, которая может распространяться и на окружающие сустав мягкие ткани. Такая болезнь называется сакроилеитом.
- При синдроме кососкрученного и скрученного таза, который может развиваться на фоне S-образного сколиоза, из-за разной длины конечностей, которая не была откорректирована ортопедически, при различных патологиях тазобедренных сочленений.
- Если больной перетренировал мышцы нерациональными чрезмерными нагрузками на ягодицы, а также из-за отсутствия правильного режима “тренировка-отдых” во время занятий.
- Инфекционные поражения органов таза, чаще всего гинекологические патологии, которые приводят к воспалительным процессам. Нередко они становятся причиной спазма мышц ягодичной группы.
- При воспалительном процессе, сопровождающемся отложением кальциевых солей и окостенением мышечной ткани.
Переохлаждение тазовой области или неправильно осуществленная внутримышечная инъекция очень редко становятся причиной синдрома грушевидной мышцы. Но об этом обязательно следует упомянуть на приеме у доктора.
Терапевтические рекомендации
Если диагностирован синдром грушевидной мышцы, лечение зависит от того, чем он вызван. Сам по себе синдром самостоятельным заболеванием не является, поэтому медикаментозное воздействие – чисто симптоматическое, направленное на снятие болей, воспаления (если оно успело начаться), напряжения мышц. Для решения этой задачи назначаются медикаменты нескольких групп:
- для обезболивания и снятия воспаления: противовоспалительные медикаменты из нестероидного ряда. Они не только блокируют очаг, предотвращая распространение воспаления на смежные ткани, убирая его с уже пораженных, но и гасят боль. Нередко рекомендуется внутримышечное введение препаратов, поскольку при таком применении они воздействуют быстрее, проникают глубже в волокна. Популярны Диклофенак и его аналоги, Кеторолак, Мелоксикам. Если боли слишком сильны, противовоспалительные средства дополняются анальгетиками;
- для снятия напряженности мышц — спазмолитики. Они устраняют спазм, если он уже наблюдается, предотвращают повторное спазмирование. По соотношению «цена – качество» предпочтение обычно отдается препаратам, в основе которых лежит дротаверин;
- если спазмолитики не дают нужного эффекта, больному может быть назначен курс миорелаксантов, которые насильственно, но быстро расслабляют мышечные спазмы. Из этого медикаментозного ряда самым распространенным считается Мидокалм.
Иногда, если пациент испытывает сильные боли, врачи проводят новокаиновую или лидокаиновую блокаду, обкалывая пораженную мышцу растворами препаратов.
Однако только медикаменты не способны победить синдром грушевидной мышцы. Лечение на острой стадии обязательно включает в себя физиотерапевтические методики. Наиболее эффективны вакуумная терапия, лазерная или фармацевтическая акупунктура, иглорефлексотерапия, некоторые другие. Обязателен также массаж, снимающий спазмы, стабилизирующий кровоток. Нередко пациентам рекомендуется ректальный массаж – он считается самым действенным при синдроме грушевидной мышцы.
Общие правила и эффективные методы лечения
В большинстве случаев врач назначает консервативную терапию. Иногда негативные симптомы исчезают без применения анальгетиков и НПВС, если заметно уменьшается защемление седалищного нерва, расслабляется напряженная мышечная ткань, но такие случаи единичны.
На заметку! Чаще всего нужен комплексный подход к лечению. Основная задача – устранить спазмирование грушевидной мышцы, на фоне которой возникает защемление довольного крупного седалищного нерва и мучительный болевой синдром. Пока пораженный участок напряжен, анальгетики не приносят длительного облегчения. По этой причине оптимальный вариант – это сочетание медикаментов с массажем, мануальной терапией, комплексом ЛФК.
Лекарственные препараты
Эффективные средства:
- простые анальгетики малоэффективны, для устранения боли, подавления синтеза медиаторов воспаления назначают НПВС. Хороший эффект дает сочетание местных и системных средств (гели, мази + таблетки). Ибупрофен, Кетопрофен, Мелоксикам, Диклофенак, Мовалис, Нурофен, Амелотекс;
- центральные миорелаксанты. Лекарственные средства устраняют спазм – причину боли в грушевидной мышце. Сирдалуд, Баклофен, Миокаин, Мидокалм;
- препараты с витаминами группы В. Хороший анальгезирующий эффект при острой боли дает средство Мильгамма, уменьшают дискомфорт инъекции витаминов В12, В6 и В1, препараты Нейрорубин, Неуробекс, Нейромультивит;
- медикаментозная блокада позвоночника при мучительном болевом синдроме. Основа – кортикостероиды в сочетании с местными анестетиками. Хороший анальгезирующий эффект, снижение активности воспалительного процесса дает комбинация Новокаин, Лидокаин, Эуфиллин, Лидаза с Дексаметазоном, Гидрокортизоном, Дексазоном, Дипроспаном;
- введение ботокса. Вещество не лечит, но дает ярко-выраженное обезболивающее действие. При тяжелых случаях, низкой эффективности анальгетиков и НПВС пациенту назначают инъекции ботокса в грушевидную мышцу. Паралич пораженного участка полностью купирует боль, но эффект заметен несколько месяцев, далее нужно вновь думать об устранении мучительных проявлений.
Кинезотерапия для лечения мышечно-тонического спазма
Важно устранить спазм, растянуть проблемную мышцу. Положительный эффект дает:
- растяжка бедренных, ягодичных мышц;
- упражнения с эластичным бинтом;
- мини-приседы;
- диагональные и передние выпады;
- подъем ноги из положения «лежа на боку»;
- разведение бедер, обязательно, с применением эластичного бинта для большего сопротивления;
- подъем, стоя на одной ноге из положения сидя;
- «полумостик». Подъем таза вверх из положения «лежа». Ноги обязательно согнуты в коленях, бедра для устойчивости разведены в стороны.
Для предупреждения спазмирования грушевидной мышцы спортсменам нужно исключить из комплекса упражнения, провоцирующие раздражение этого участка: спуски и подъемы, резкое изменение скорости, крутые повороты. Важный момент – отказ от длительного нахождения в положении «сидя» или неудобной, ассиметричной позе во время производственного процесса.
Массаж при синдроме грушевидной мышцы
Для предупреждения мышечно-тонического синдрома при интенсивных тренировках полезно делать простой самомассаж: катать по ягодице теннисный мяч. Для расслабления напряженного отдела применяют специальные методики – мягкотканые техники массажа для глубокой проработки проблемного участка.
Физиотерапевтические процедуры
Устраняют мышечный спазм и болевой синдром следующие процедуры:
- прогревание УВЧ;
- применение ультразвука;
- электрофорез с Гидрокортизоном;
- парафиновые аппликации.
При развитии мышечно-тонического синдрома в тканях грушевидной мышцы не нужно применять только обезболивающие средства: важен комплексный подход. Сочетание НПВС, миорелаксантов с глубоким массажем пораженной области, физиопроцедурами, комплексом лечебной гимнастики в большинстве случаев облегчает состояние пациента.
Подробнее о том, что такое синдром грушевидной мышцы и как избавиться от мучительных болевых ощущений узнайте после просмотра следующего ролика:
Клиническая картина
Проявления синдрома включают целый комплекс нарушений:
- местные симптомы;
- признаки сдавленности седалищного нерва;
- клиническая картина компрессии сосудов.
К местным проявлениям относят следующее:
- Тянущая и ноющая боль. Она располагается в ягодице, крестце, тазобедренном суставе. Боль нарастает в вертикальном положении, при движении, при приведении бедра. Она прогрессирует, когда человек приседает на корточки.
- ПризнакВиленкина. При этом появляется дискомфорт при перкуссии. Она локализуется в зоне грушевидной мышцы.
- Уменьшение боли в горизонтальной позе. Также она снижается, если человек сидит с разведенными в стороны ногами.
- Признак Бонне-Бобровниковой. При полном расслаблении крупной ягодичной мышцы под ним прощупывается уплотненная грушевидная. При натяжении она вызывает боль.
- Дискомфорт в седалищной ости. Именно этот участок нащупывает палец при быстром перемещении от седалищного бугра прямо кверху.
Довольно часто тоническую напряженность грушевидной мышцы дополняет такое же состояние других мышечных тканей тазового дна. Почти всегда отклонение сопровождается невыраженными сфинктерными отклонениями. При этом наблюдается отсрочка начала мочеиспускания.
При сдавленности седалищного нерва и сосудов подгрушевидной области возникают такие симптомы:
- Тупые боли. При этом наблюдается вегетативная окраска, которая проявляется в виде зябкости, снижения чувствительности или жжения в пораженной области.
- Распределение боли по всей нижней конечностей. Преимущественно она проходит по области иннервации малоберцового и большеберцового нервов.
- Ослабление ахиллова рефлекса. У человека наблюдается ухудшение поверхностной чувствительности.
- Усиление симптомов под воздействием стрессовых факторов или тепла. Также клиническая картина может усиливаться в момент смены погоды.
Если в аномальном процессе преимущественно принимают участие волокна, которые формируют большеберцовый нерв, дискомфорт поражает заднюю группу мышечных тканей голени. Он возникает при ходьбе.
При сдавливании сосудов возникает внезапный спазм нижней конечности, который провоцирует хромоту. В такой ситуации человек вынужден делать остановкипри движении. Дерманоги приобретает бледный оттенок. После отдыха человек может продолжить двигаться, но в скором времени приступ повторяется.