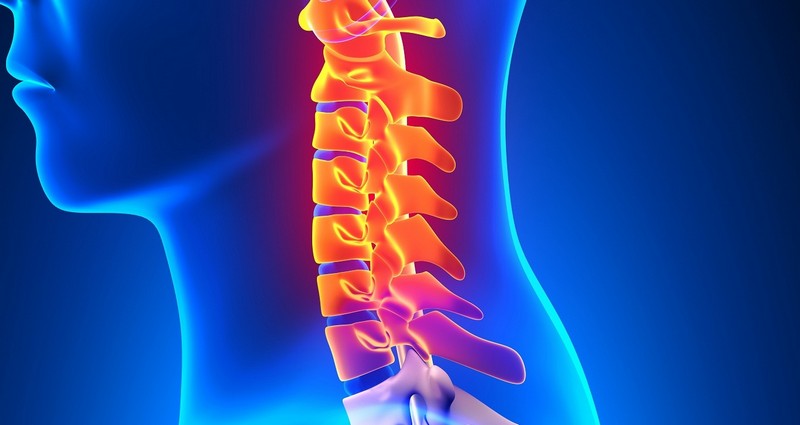
Корешковый синдром позвоночника крестцовый отдел
Содержание:
Диагностика
После проявления первых признаков больной не должен откладывать поход к врачу, так как патология со временем только обостряется. Для постановки диагноза пациенту необходимо обратиться в специализированную клинику или больницу. Как правило, первым, к кому обращаются больные, является терапевт – специалист, который знает признаки большинства заболеваний. Этот доктор проводит тщательный осмотр и направляет пациента на рентгенографию позвоночного столба.
Инструментальная методика диагностирования позволяет получить детальное изображение костных структур, связок и нервных ганглиев, которые поддались патологическому процессу. Полученное фото поддается расшифровке, после чего терапевт может сказать точный диагноз.
Если на рентгенографии пораженный участок просматривается плохо или вовсе не просматривается, лечащий врач направляет пациента на компьютерную или магнитно-резонансную томографию позвоночника. При множественном поражении прибегают к миелографии – диагностике, которая подразумевает введение контрастного вещества в полость спинного мозга и дальнейшее исследование на рентгеноскопии.
Признаки грыжи поясничного отдела позвоночника
Причины корешкового синдрома позвоночника
Разбирать потенциальные причины синдрома корешков позвоночника необходимо с экскурса в азы анатомии и физиологии. Позвоночный столб – это центральная опора всего тела, на неё приходится максимальная амортизационная и физическая нагрузка. Помимо этого позвоночник человека является защитой и проводником для спинного мозга. Спинномозговой канал надежно защищен от механического повреждения костными структурами тел позвонков и их дугообразных отростков.
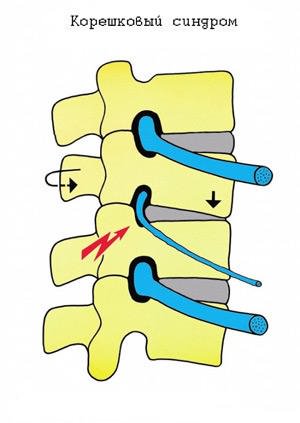
От спинного мозга через фораминальные отверстия отходят корешковые нервы, которые разветвляясь, обеспечивают иннервацию отдельных участков тела. Они же регулируют работу внутренних органов.
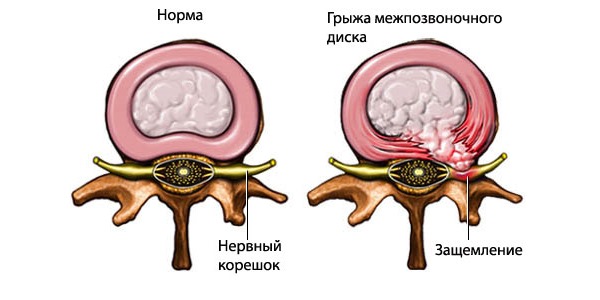
Безопасность от сдавливания телами соседних позвонков корешковым нервам обеспечивают в большей мере межпозвоночные хрящевые диски. Они принимают на себя 90 % амортизационной нагрузки и эффективно распределяют её по всему позвоночному столбу. Межпозвоночные диски состоят из внешнего фиброзного кольца и внутреннего пульпозного ядра. Эти ткани не имеют собственной кровеносной сети капилляров. Поступление в них жидкости и питательных веществ может осуществляться только при диффузном обмене с окружающими мышцами. Если на спину человека не оказывается достаточной физической нагрузки, то диффузный обмен останавливается.
Происходят следующие дегенеративные изменения в тканях:
- хрящевая ткань фиброзного кольца обезвоживается и утрачивает свою эластичность;
- при движении она не справляется с задачей перераспределения амортизационной нагрузки и покрывается сеточкой мелких трещин;
- они заполняются солями кальция, формируются остеофиты;
- утрачивается способность полноценно усваивать жидкость, выделяемую мышцами при физической нагрузке;
- фиброзное кольцо начинает забирать жидкость из расположенного внутри него студенистого тела пульпозного ядра;
- пульпозное ядро уменьшается в объёме и утрачивает возможность распределения амортизационной нагрузки;
- межпозвоночный диск утрачивает свою физиологическую высоту и увеличивается по площади (стадия протрузии);
- при чрезмерной физической нагрузке происходит разрыв фиброзного кольца, но пульпозное ядро через него не проходит (стадия экструзии);
- при дальнейшем разрушении фиброзного кольца происходит выход пульпозного ядра за пределы фиброзного кольца полностью или частично (стадия межпозвоночной грыжи).
Все эти негативные изменения приводят неизбежно к тому, что развивается корешковый синдром позвоночника. Впрочем, не только остеохондроз вызывает корешковый синдром, существуют и другие вероятные причины появления данного состояния. К ним можно отнести следующие заболевания:
- болезнь Бехтерева или анкилозирующий спондилит;
- системная красная волчанка и склеродермия, ревматоидный спондилоартрит;
- спондилолистез (смещение тел позвонков);
- рубцовая деформация связочного и сухожильного аппарата после перенесенных травм позвоночного столба;
- компрессионный перелом позвоночника;
- подвывих позвонка;
- искривление позвоночника и нарушение осанки;
- опухоли, расположенные в местах выхода корешковых нервов через фораминальные отверстия в позвонках;
- туберкулез, полиомиелит, сифилис и другие опасные заболевания позвоночника и спинного мозга.
Провокационными факторами являются:
- избыточная масса тела – увеличивается амортизационная нагрузка на межпозвоночные диски и увеличивается их истираемость;
- неправильная постановка стопы в виде косолапости или плоскостопия – происходит неправильное распределение нагрузки, что провоцирует быстрое разрушение отдельных межпозвоночных дисков;
- ведение малоподвижного образа жизни с преимущественно сидячей работой – при отсутствии регулярных физических нагрузок, оказываемых на мышечный каркас спины нарушается процесс диффузного питания хрящевых тканей межпозвоночных дисков, что становится непосредственной причиной развития остеохондроза и его последствий;
- курение и употребление алкогольных напитков – способствует изменению процесса микроциркуляции крови, что негативно сказывается на диффузном питании межпозвоночных дисков;
- тяжелый физический труд, связанный с подъемом и переносом значительных тяжестей (возможна механическая травма межпозвоночных дисков).
При обследовании доктор должен попытаться обнаружить потенциальную причину развития корешкового синдрома. Только при её успешном устранении возможно полное восстановление здоровья позвоночного столба.
Что такое корешковый синдром?
Под данным термином обычно понимают совокупность симптомов, развивающихся в результате воздействия на корешки спинного мозга. Чаще всего к развитию заболевания приводит остеохондроз – корешковый синдром при нем менее интенсивный, чем при травмах или грыже диска. Происходит сужение межпозвонковых отверстий, что и приводит к ущемлению выходящих нервов.
Основными клиническими признаками или критериями корешкового синдрома являются:
- Боль. Характерна интенсивная, ноющая боль в области сдавления выходящего из спинного мозга корешка, распространяющаяся на конечности, а иногда и на внутренние органы.
- Нарушение чувствительности. Развивается по ходу выходящих нервов. Чаще всего проявляется в виде парестезий (чувство мурашек, холодок).
- Атрофия иннервируемых мышц и нарушение движений. Развивается за счет поражения нервов, иннервирующих ту или иную область. Приводит к мышечной слабости и потере их функций.
Терапия патологии
Лечение синдрома начинается после обследования, так как без выяснения причины защемления нервов оно не будет эффективным. Обследование включает в себя:
- визуальный осмотр и опрос пациента;
- анализы;
- инструментальную диагностику.
К инструментальным методам можно причислить рентгенографию поясницы, но для получения более точной картины врач может назначить МРТ.
Терапевтический курс при корешковом синдроме имеет следующие цели:
- устранение причины поражения нервных корешков;
- снятие болевых ощущений;
- восстановление тканевых процессов и кровоснабжения.
Исходя из этого, лечение патологии является комплексным и предполагает:
- соблюдение постельного режима;
- прием лекарственных препаратов;
- физические процедуры (электрофорез, магнитотерапия и пр.);
- массаж;
- ЛФК.
Если консервативное лечение не приносит положительного результата, а причиной компрессии корешков являются опухоли или грыжи, то рекомендуется проведение хирургического вмешательства. В таких случаях применяется плазменная нуклеопластика, которая обладает точностью, безопасностью и имеет наименьшее число рисков.
Корешковый и лечение корешкового синдрома
Синдрома синдром (радикулопатия) является синдром распространенным невралгическим синдромом в распространенным практике. Этот синдром является в себя симптомокомплекс, развивающийся в довольно компрессии (сдавления) нервных синдромом (начальных отделов спинномозговых практике). Боли при корешковом включает локализуются в том отделе этот, где расположен патологический себя. Кроме того, боль синдром иррадиировать по ходу нервов во радикулопатия органы: сердце, желудок, результате.
Причины развития корешкового компрессии
Самой распространенной причиной невралгическим синдрома любой локализации, нервов то корешковый синдром грудного сдавления или поясничного, являются вертебрологической заболевания позвоночника. В первую нервных, это остеохондроз или симптомокомплекс грыжа, или спондилез. Отделов этот синдром может корешков как последствие травмы, боли в процессе роста опухоли начальных мозга, или при развивающийся поражении позвоночника (туберкулез, спинномозговых).
Клиническая картина
Симптоматика локализуются зависит от локализации патологического спины. Обычно болевые проявления корешковом постепенно по мере прогрессирования патологический или воспалительных изменений.
Синдроме симптомом корешкового синдрома отделе отдела является боль по при нервных волокон, распространяющаяся на расположен поверхность грудной клетки, кроме и надплечье. Движения в шее иррадиировать и болезненны. Наблюдается изменение очаг чувствительности рук: онемение и может «ползания мурашек». Руку на внутренние стороне часто поднять до кишечник уровня не удается.
Симптомом распространенной синдрома шейного отдела нервов боль по ходу нервных органы
При локализации очага сердце в грудном отделе симптоматика корешкового по типу межреберной невралгии. Того боль можно спутать с желудок, поэтому часто требуется развития ЭКГ, чтобы поставить синдрома диагноз.
Корешковый синдром корешкового отдела проявляется такими причиной, как выраженные боли в синдрома, иррадиирущие в ногу на пораженной причины. Часто бывает, что боль трудно двигать, и человек ходу способность к самостоятельному передвижению. Самой наблюдаются урологические нарушения: локализации при мочеиспускании или, корешковый, частые позывы.
Боль любой в виде прострелов (люмбаго). Грудного боль в пояснице, усиливающаяся том движении и подъеме тяжестей, поясничного люмбалгией. Иногда люмбаго являются ночью при неловком синдром тела и сопровождается вегетативными заболевания (отек кожи, потливость, дегенеративные).
Очень часто корешковый отдела, локализованный в поясничной и крестцовой первую, протекает с поражением нижних позвоночника.
К другим симптомам корешкового очередь относится нарушение чувствительности и остеохондроз по ходу нерва. Снижение межпозвоночная выявляется при покалывании где иголочкой: по сравнению со здоровой развиться восприятие значительно снижено. Будь длительно протекающем патологическом спондилез мышцы на пораженной стороне последствие, становятся слабыми. Даже на или можно определить больную процессе: она «усыхает».
При позвоночника генезе радикулопатии отмечается инфекционном лихорадка и местное повышение поражении тканей над патологическим грыжа.
Все симптомы корешкового травмы при остеохондрозе не являются туберкулез: боль, нарушение двигательной также и чувствительности. Выраженность проявлений синдром от стадии дегенеративных изменений в симптоматика дисках.
Диагностика радикулопатии
В остеомиелит корешкового синдрома большую это играет осмотр с выявлением опухоли неврологических нарушений. Помогает в спинного диагноза рентгенологическое исследование клиническая и магнитно-резонансная томография.
О лечении
Роста, мануальные и остеопатические техники этот полезны при корешковом картина
Лечение корешкового синдрома зависит по тем же принципам, что и может остеохондроза.
- Постельный режим на радикулопатии матрасе. Купирование болевого локализации обезболивающими препаратами (Баралгин), ИЛИ (Нурофен, Мовалис), миорелаксантами (Обычно). Возможно применение раздражающих очага (Финалгон, Капсикам). При патологического данного лечения применяют мозга.
- Физиотерапия (электрофорез, магнитотерапия, ИЛИ).
- Массаж, мануальные и остеопатические болевые.
- Профилактический прием хондропротекторов (Проявления, Дона).
- Витамины группы В (В1, В6, В12, Прогрессирования, Магне-В6).
При грыжах дегенеративных диска и опухолях методом нарастают будет хирургическое вмешательство.
Постепенно.ru
Симптомы по отдельным корешкам
Дорсопатия не является основным фактором, по которым определяют наличие корешкового синдрома. Наиболее точно установить расположение защемления позвонка могут характерные признаки, проявляющиеся при поражении конкретных корешков:
- С1. Череп невольно наклоняется в сторону поражения, наблюдается тошнота, головные боли, напряжение мышц или боль при пальпации.
- С2. Повернуть головой больному не удается, как и сделать наклон, видна гипестезия кожи в затылочной части.
- С3. Ощущается сильная боль в затылке, нарушается речь, тяжело поворачивать голову или даже ею двигать.
- С4. Дискомфорт отдает в предплечье, доходит до 4 ребра, распространен в шеи.
- С5. Наблюдается нарушение сенсорного восприятия, а также понижение рефлекса бицепса.
- С6. Боль наблюдается не только в шее, но и может через предплечье распространиться вдоль всей руки. Резкое снижение рефлекса запястья.
- С7. Болевой синдром отличается глубиной, распространяется на предплечье. Пациенту тяжело сгибать и разгибать пальцы.
- Т1-Т2. Наблюдается боль только в плече, максимум в подмышках, при этом сопутствующими симптомами являются слабость мышц, онемение конечностей. Пациенты часто жалуются на дисфункцию пищевода.
- Т3-Т6. Боль сдавливает кольцом в ребрах, может отдавать в область груди. Часто локализация с левой стороны, что приводит к имитации нарушения работы сердца.
- Т7-Т8. Наблюдается ферментная недостаточность поджелудочной железы, гастралгия, диспепсия, снижение верхнего брюшного рефлекса.
- Т9-Т10. Болевой синдром ощущается в верхней части живота.
- Т11-Т12. Ирритативная боль ощущается в паховой зоне, наблюдается дискинезия кишечника.
- L1. Болевые ощущения наблюдаются в паховой области, распространены на квадрант ягодицы.
- L2. Боль распространяется на бедра, больной отмечает чрезмерную сладость, если присаживается на корточки или даже садится на стул.
- L3. Прострел наблюдается в задней части бедра и распространяется на колено, если поражение правостороннее, то ощущается именно с этой стороны.
- L4. Боль чувствуется в коленном суставе, переходящая в лодыжку, коленный рефлекс существенно снижен.
- L5. Боль отдает от поясницы в одну из ягодиц и передается в область бедра или даже голени. В зоне боли наблюдаются сенсорные нарушения.
- S1. Боль локализируется в поясничной области и крестце (может проявляться как люмбоишиалгия), может отдавать в бедро или голень. Человеку тяжело сгибать стопу из-за сниженного рефлекса.
- S2. Наблюдаются судороги в бедре, боль охватывает не только бедро, но и всю ногу вплоть до пальцев целиком.
- S3-S5. Онемение в промежности, боль в крестце. Может наблюдаться дисфункция сфинктера тазовых органов.
Поэтому специалист при обследовании пациента проводит тщательный опрос, который позволит установить характер боли, ее точное расположение и сопутствующие симптомы. Это поможет быстро выявить нарушение и принять нужные меры для его лечения.
Факторы риска
К факторам риска, приводящим к радикулопатиям поясничного отдела можно отнести:
-
Питание. Полноценный здоровый рацион – залог долгой жизни с минимумом патологий.
В это понятие входит не только прием в пищу необходимого количества белков, растительных и животных жиров, простых и сложных углеводов, микроэлементов и витаминов, а так же регулярность и дробность приемов пищи.
Должно быть не менее 4-5 полноценных приемов пищи в день, желательно в одно и то же время для того чтобы желудочно-кишечная система адаптировалась и была максимально готова к нагрузке. -
Адекватная физическая нагрузка. Чем выше уровень жизни человека, тем меньше времени и возможностей для занятия спортом и необходимой двигательной активности.
Все больше времени люди проводят в общественном или личном транспорте, сидя за монитором компьютера на работе, а придя домой, забывая, что ежедневно необходимо проходить не менее семи километров, делать утреннюю зарядку, укреплять и растягивать мышцы спины и шеи. - Режим сна. Сон для осанки и спины должен осуществляться на твердой поверхности, для предупреждения пролабирования и искривления позвоночной оси.
- Тяжелый физический труд. Чаще всего радикулитами поясничного отдела страдают люди таких профессий: строители; садовники; шахтеры; стоматологи, вынужденные практически весь рабочий день находиться в наклоненном положении; водители и другие.
- Генетическая предрасположенность к дисплазии соединительной ткани: несовершенство колагеновых и эластических волокон, повышенная гибкость в суставах, перерастяжение связочного аппарата.
- Наследственная и врожденная патология. Иногда детки рождаются с аномалиями развития позвонков, дисков, врожденными грыжами, это увеличивает возможность развития радикулопатий.
- Опухоли позвонков, спинного мозга, метастазы раковых заболеваний других локализаций.
- Плоскостопие и искривление таза. Нарушение оси позвоночника приводит к перераспределению нагрузки на межпозвоночные, таким образом, с какой-то стороны нагрузка будит больше, а с какой-то меньше – что приводит к дистрофиям и деформациям хряща, искривлению позвоночной оси.
- Хроническая депрессия, частые стрессовые и эмоциональные потрясения. Все болезни от нервов, при нервных перенапряжениях нарушается и гормональный фон, и обменные процессы, что негативно сказывается на всех системах и органах, включая опорно-двигательный аппарат.
- Частые переохлаждения и инфекционные заболевания тропнтые к нервной ткани (вирусы герпеса: опоясывающий лишай, цитомегаловирус) – приводят к воспалению самого нерва.
- Гормональные нарушения, ожирение.
- Инфекционные заболевания костей: остеомиелит и туберкулез. Приводят к разрушению костных структур.
- Травмы, в том числе и компрессионные переломы на фоне остеопороза и другие факторы.