Ганглионит крылонебного узла (гку)
Содержание:
Симптоматика
По причине того, что существует несколько форм подобного заболевания, то и клиническая картина будет отличаться в зависимости от того, какой нерв был поражён. Тем не менее выделяют несколько общих симптомов, среди которых:
- ярко выраженный, жгучий, пульсирующий болевой синдром. Примечательно то, что во время движения он не усиливается, но склонен к обострениям при смене погодных условий, из-за приёма пищи или в стрессовых ситуациях;
- нарушение чувствительности в области поражённого узла – она может быть как повышенной, так и пониженной;
- расстройство сна;
- эмоциональная неустойчивость.
При поражении верхнешейного узла отмечаются следующие признаки:
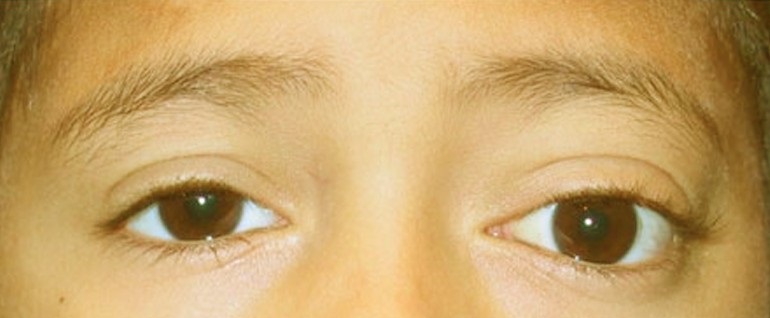
- расширение зрачка и, соответственно, глазной щели;
- зубные боли;
- мышечная слабость;
- ярко выраженная гипертермия одной части лица;
- выпячивание глазного яблока;
- изменение тембра голоса.
Для ганглионеврита нижних отделов грудной клетки наиболее характерными проявлениями являются:
- затруднение дыхания;
- болезненность в зоне сердца и грудной клетки, нередко с распространением на лопатки.
Воспаление крестцового нервного узла характеризуется появлением следующих симптомов:
- боль в области таза;
- учащённое мочеиспускание;
- зуд и жжение в зоне наружных половых органов;
- изменение менструального цикла у представительниц женского пола.
Тазовый ганглионеврит характеризуется такими признаками:
- ноющие боли в тазу;
- боль при половом акте;
- неустойчивость менструального цикла.
В случаях поражения крылонебного узла будут проявляться:
- болезненность по ходу ветвей тройничного нерва;
- слезотечение одного глаза;
- покраснение одной половины лица.
Симптомами ганглионеврита коленчатого узла выступают:
- приступообразная боль в ушах, шее, затылке и на лице;
- парез мышц, отвечающих за мимику.
Постгерпетический ганглионеврит проявляется следующей симптоматикой:
- кожная сыпь, которая переходит в пузырьки;
- мышечная слабость;
- изменение окраса кожного покрова;
- нарушение подвижности суставов;
- появление контрактур;
- расстройство терморегуляции.
Сладера синдром
Сладера синдром (G. Sluder, американский оториноларинголог, 1865— 1928; синонимы: болезнь Сладера, невралгия крылонебного узла, ганглионеврит крылонебного узла) — патологический процесс в крылонебном узле, характеризующийся приступами лицевых болей, сопровождающихся вегетативными проявлениями. Впервые описан в 1908 год Сладером.
К числу наиболее частых причин, обусловливающих развитие Сладера синдром, относят воспалительные процессы в основной или решетчатой пазухе, расположенных в непосредственной близости к крылонебному узлу, тонзиллит, одонтогенную инфекцию.
При Сладера синдром боли носят пароксизмальный характер и локализуются в области глазницы, носа, верхней челюсти и зубов. Боли в начале приступа нерезкие, затем постепенно нарастают, становятся подчас нестерпимыми, распространяются на язык и небо, височную область, ухо и область позади сосцевидного отростка. Иногда наблюдается иррадиация болей в затылок, лопатку, плечо, предплечье и кисть. Вегетативные нарушения выражаются в гиперемии конъюнктивы, усиленном слезо и слюнотечении, отёчности слизистой оболочки носа и ринорее; нередко наблюдается отёчность половины лица или отдельных его участков, например, верхнего века. Приступы могут сопровождаться одышкой, тошнотой. На высоте приступов часто отмечаются светобоязнь (смотри полный свод знаний) и нарушения зрения, судороги мышцы, поднимающей мягкое небо, проявляющиеся щелкающим звуком в ухе или глубине глотки. Приступы начинаются спонтанно, чаще всего ночью. Внешние раздражения не имеют значения в их возникновении. Длительность приступов варьирует от нескольких минут до нескольких дней. Сопровождающая приступы отёчность лица или слизистой оболочки обычно сразу после окончания приступа не исчезает. У некоторых больных наблюдается стойкая гипестезия в области неба, глотки, десны верхней челюсти, болезненность при надавливании на глазное яблоко. Нередко определяются болевые точки у внутреннего угла глазницы, корня носа. Иногда наблюдается парез мышцы, поднимающей мягкое небо.
Сладера синдром следует дифференцировать с невралгией тройничного нерва (смотри полный свод знаний), синдромом Сикара (смотри полный свод знаний: Сикара синдром), синдромом Чарлина (смотри полный свод знаний: Чарлина синдром), мигренью (смотри полный свод знаний), височным артериитом (смотри полный свод знаний: Артериит гигантоклеточный).
Лечение направлено на ликвидацию воспалительного процесса в полости носа и его придаточных пазухах, миндалинах, зубах. Применяют локальную диатермию, диа динамические токи на область крылонебного узла, обезболивающие и седативные средства. Это лечение обычно дополняют курсами носовых новокаиновых блокад (смотри полный свод знаний).
Радикальным методом лечения является прямая деструкция крылонебного узла. Она может быть произведена путём пункции крылонебного канала со стороны полости рта, но этот способ технически сложен и тягостен для больного. Несомненные преимущества по простоте, точности и эффективности имеет метод прямой пункции крылонебного узла в крылонебной ямке с доступом из-под скуловой дуги, при котором производят деструкцию узла введением в него 96% спирта или 5% раствора фенола в глицерине.
Сладера синдром обычно имеет длительное хронический течение, плохо поддается консервативной терапии. После радикального лечения возможны рецидивы.
Смотри полный свод знаний: Прозопалгия.
|
Васин H.Я.; Рубин Л.P. |
Симптомы
Основной симптом ганглионеврита – диффузная боль, которая имеет жгучий характер и сопровождается ощущением пульсации (распирания). Локализация неприятных ощущений зависит от места нахождения узла. В некоторых случаях они распространяются на всю половину тела или противоположную сторону. Боль не усиливается при движении, но может стать более интенсивной при перемене погоды, стрессе, приеме пище.
Кроме того, воспаление ганглия дополняется:
- расстройством чувствительности – ее понижением (гипестезией), повышением (гиперестезией) или парестезией (онемением, покалыванием);
- нейротрофическими и вазомоторными нарушениями в зоне иннервации пораженного узла;
- эмоциональной неустойчивостью, нарушением сна (при длительном течении).
Специфические симптомы заболевания зависят от локализации воспаленного ганглия и этиологического фактора.
Симптомы тазового и крестцового ганглионеврита у женщин:
- неприятные ощущения во время полового акта;
- ноющие боли внизу живота, иррадиирующие в промежность и прямую кишку;
- нарушение менструального цикла, маточные кровотечения.
Как правило, тазовый ганглионеврит вызывается герпетической инфекцией, поэтому его симптомы могут дополняться зудящей сыпью в виде пузырьков над поясницей, крестцом, в районе промежности.
Шейный ганглионеврит может быть верхнешейным, нижнешейным и звездчатым. Проявления верхнешейного воспаления:
- расширение глазной щели;
- мидриаз (расширение зрачка);
- экзофтальм;
- гипертиреоз за счет стимулирования щитовидной железы;
- гипергидроз;
- покраснение половины лица;
- изменение чувствительности выше второго ребра;
- парез гортани, осиплость голоса;
- зубная боль (в некоторых случаях).
Ганглионеврит нижних отделов грудины и поясницы сопровождается:
- неприятными ощущениями и расстройством чувствительности в нижней части туловища и конечностях;
- сильной болью в бедре (при вовлечении седалищного нерва);
- вегето-висцеральными нарушениями со стороны органов брюшной полости.
Другие возможные проявления воспаления ганглиев:
- ганглионеврит крылонебного узла – стреляющая боль в зоне орбиты и верхней челюсти, покраснение половины лица, слезотечение из одного глаза, обильные выделения из одного носового хода;
- поражение коленчатого узла – боль в ухе, иррадиирующая в затылок и шею, парез мимической мускулатуры.
Симптомы отдельных видов ганглионеврита
Локализация воспалительного процесса обуславливает степень сложности заболевания. Классификация ганглионеврита зависит от группы пораженных симпатических ганглиев.
Ганглионеврит верхнего шейного узла
Клиническая картина при ганглионеврите верхнего шейного узла характеризуется, в первую очередь, симптоматикой синдрома Бернара-Горнера. Воспалительный процесс в данном ганглии провоцирует развитие синдрома Пурфюр дю Пти (увеличение глазной щели, экзофтальм). Воспалительный процесс влияет на функциональность щитовидной железы и возбуждает появление гипертиреоза. Наблюдаются секреторные и вазомоторные нарушения (гипергидроз, покраснения в половине лица, понижение внутриглазного давления). Нарушения чувствительности наблюдается в области второго ребра. Возможно изменение голоса или парез гортани. Иногда пациенты ощущают сильный болевой синдром, распространяющийся на область челюсти. Из-за невозможности указать точный источник боли, люди часто ошибочно прибегают к стоматологическому лечению, которое по известным причинам не дает никаких результатов.
Ганглионеврит нижнего шейного узла
При данном виде ганглионеврита наблюдается более обширное расстройство чувствительности (распространяется до шестого ребра и на руку). При поражении руки наблюдается понижение мышечного тонуса, изменение цвета кожи на поверхности всей руки или на кончиках пальцев. Присутствует также нарушение рефлексов — корреальный, конъюнктивальный, челюстной, глоточный, карпорадиальный. Иногда происходит понижение ушной раковины со стороны пораженного узла.
Ганглионеврит звездчатого узла
Клиническая картина характеризуется наличием болевого синдрома в половине грудной клетки на стороне воспаленного узла. Нарушения чувствительности и двигательных рефлексов наблюдаются в пальцах руки. Особенно заметно нарушение моторики в пятом пальце руки, находящейся в зоне поражения. Область болевых ощущений, потери или нарушения чувствительности имеет так называемый вид «полукуртки». Зачастую боль распространяется на область груди, поэтому напоминает приступы стенокардии и должна быть дифференцирована с ишемической болезнью сердца.
Ганглионеврит верхних грудных симпатических узлов
Проявляется данная разновидность ганглионеврита в виде болевого синдрома и нарушениями чувствительности, как и в предыдущих случаях. Но характерным отличием будут расстройства вегето-висцеральной системы. Наблюдается одышка, симптомы, схожие с клинической картиной при ишемической болезни сердца.
Крестцовый ганглионеврит
Характерен болевой синдром.Симптомы могут сопровождаться зудом половых органов, часто диагностируют как гинекологическое заболевание. У женщин иногда наблюдается нарушения менструального цикла или маточные кровотечения.
Ганглионеврит крылонебного узла
Воспалительный процесс происходит в крылонебном узле, поэтому наблюдаются невралгические симптомы воспаления второй ветви тройничного нерва (возле переносицы и верхней челюсти). В клинической картине присутствует гиперемия пораженной части лица, выделение секрета из носа (в пораженной половине) и слезотечение из глаза.
Ганглионеврит коленчатого узла
Присутствует болевой синдром в ухе, приступы и распространяющаяся в затылочную область, шейно-лицевую зону боль. На пораженной части тела может наблюдаться парез или неврит лицевого нерва с нарушениями мимики.
Причины возникновения ганглионеврита
Самой первой причиной возникновения данного заболевания является инфекционный процесс. Возбудителями могут служить:
- острые инфекции: корь, дизентерия, сепсис, дифтерия, ангина или грипп;
- хронические болезни инфекционного характера (сифилис, туберкулез, ревматизм).
Причиной ганглионеврита крылонебного узла может послужить осложненный зубной кариес, а спровоцировать крестцовый ганглионит способен аднексит или простатит (у мужчин). В редких случаях ганглионеврит может быть спровоцирован опухолью (ганглионевромой или вторичным метастатическим процессом), тогда заболевание имеет токсическую природу.
Факторами риска в возникновении ганглионеврита будет нервное перенапряжение, переохлаждение, постоянное переутомление, алкогольная зависимость, операции, которые проводились в области ганглиев.
Лечение ганглионита и ганглионеврита.
Для лечения ганглионита назначаются антиаллергенные препараты, приписывается курс лечения антибиотиками (особенно, если этиология ганглионеврита имеет бактериальную природу).
Для того, чтобы снимать болевой синдром показаны анальгетики. В отдельных случаях, в случаях сильного болевого синдрома и неэффективности анальгетиков, новокаин вводят внутривенно или осуществляются паравертебральные блокады новокаином в области поражения, также проводится симпатэктомия. Это хирургическое удаление пораженного ганглия, которое применяется в тех случаях, когда ни один из методов купирования болевого синдрома не дает должного результата.
Рассматривая природу заболевания, может также быть назначена противоинфекционная терапия. При проявлении вирусной этиологии заболевания назначаются противовирусные препараты и гамма-глобулин. В случае поражения симпатической системы могут быть назначены холиномиметические препараты, глюконат и хлорид кальция.
При лечении данного заболевания весьма широко применяется физиотерапия, данная процедура ставит перед собой задачи купирования болевого синдрома и воспалительного процесса, коррекцию расстройств вегетативной системы. Устранение болевого синдрома происходит с помощью транскранильной электроаналгезии, препаратного электрофореза анестетиков. Купирование интоксикации осуществляется низкоинтенсивной УВЧ-терапией.
Противовирусные методы заключаются в прохождении пациентом КУФ-облучения. Для полноценного восстановления периферических функций организма приписывают процедуры дарсонвализации, горчичные и скипидарные ванны. В случае, если проявляются аллергические реакции, их устраняют с помощью противоаллергических процедур — местной аэрозольтерапии с применением антигистаминных препаратов, азотных ванн.
Лечение ганглионита в межприступный период.
После того, как приступ купирован, требуется приступать к поиску причин, которые привели к развитию острой боли: необходимо провести лечение воспаления в пазухах черепа (пролечить фронтит, гайморит, этмоидит, побывать на приеме у стоматолога, провести санацию зубов). Применяются антибиотики, препараты, повышающие иммунитет.
В межприступный период положительный эффект оказывает прием противосудорожных препаратов, таких как карбамазепин, а также антидепрессантов, но только не амитриптиллин. Также хорошим эффектом, который успешно профилактирует приступ, обладает электрофорез анестетиков (новокаина), применение физиолечения (УВЧ), диадинамические токи.
Лечение данного заболевания необходимо проводить с учетом оздоровления общего фона организма: приема поливитаминов, занятия физической культурой, коррекцией артериального давления, приема препаратов, снижающих проявления атеросклероза. Особо важным фактором, который значительно уменьшает риск развития этой невралгии, является полноценное мозговое кровообращение.
Из лекарственных препаратов в лечении принимают нейротропные витамины группы В (тиамин, пиридоксин, цианокобаламин). Одним из современных комплексных препаратов, который позволяет объединить эти витамины, является Мильгамма Композитум.
Помимо этого показано применение нейропротекторов (пирацетам, Ноотропил), препаратов улучшающих мозговое кровообращение.
В случае нечувствительных к лечению упорных и тяжелых болей, может применяться радиочастотная деструкция этого узла, что заметно уменьшает частоту и интенсивность болевой импульсации. Естественно, что разрушать такой важный узел не рекомендуется, поскольку можно получить массу непредвиденных явлений, таких как сухость глаза, сухость слизистой носа.
Подводя итог, стоит сказать, что в случаях проявлении подобных симптомов, первыми врачами, к которым обращается пациент, являются вначале отоларингологи, затем стоматологи, в редких случаях офтальмологи. Необходимо также напомнить об общих противопоказаниях при невралгии.
В случае правильной диагностики и последующем адекватном лечении прогноз благоприятный для жизни.
Профилактика и прогноз
Профилактические мероприятия ганглионеврита делятся на первичные и вторичные. Первые направлены на предупреждение развития недуга и включают в себя:
- ведение здорового и активного образа жизни;
- раннее выявление и комплексное лечение инфекционных заболеваний;
- прохождение ежегодного профилактического осмотра врачами различных специальностей.
Вторичная профилактика предполагает предотвращение рецидивов недуга после лечения. Такие меры предусматривают регулярное посещение невролога и прохождение физиотерапевтических процедур.
Прогноз ганглионеврита в подавляющем большинстве случаев благоприятный, но только при условии своевременно начатой и адекватной терапии. Однако в некоторых случаях наблюдается присутствие болевых ощущений и нарушения чувствительности ещё несколько лет после завершения терапии. Очень часто лечение занимает много времени, а трудоспособность пациентов при этом снижается.
Ганглионеврит – воспаление ганглия (нервного узла), которое сопровождается поражением относящихся к нему симпатических, парасимпатических или чувствительных нервных волокон.
Осложнения
К каким осложнениям может привести ганглионит:
- Постгерпетическая невралгия. В этом случае у больного возникают болевые ощущения, усиливаются при прикосновении.
- Ухудшение двигательных функций мышц (или парез мышц).
- Миелит, энцефалит.
- Появления язв, эрозий, разрушение глазного яблока.
- Нарушения слуха.
- Если пораженно много нервов, возникает синдром Гийена Барре, терапия этой болезни затруднительна
- Деформация пальцев, дистрофия ногтей.
- Поражение мышц, рассасывание костей.
Сам ганглионит часто является осложнением. Например, у женщин к этому могут привести болезни и недуги половой системы, причины связаны с воспалением. Это тазовый ганглионит.
Прогноз заболевания
Ганглионит черепных и спинальных нервов не опасен для жизни. Но лечение может длится несколько месяцев. Это существенно снижает работоспособность человека
После выздоровления важно соблюдать все рекомендации по восстановлению организма
Если не обратить на заболевание внимание вовремя и не начать лечение, могут развиться осложнения, которые потребуют дополнительной терапии
Симптомы ганглионеврита
Основным клиническим признаком ганглионеврита является выраженный болевой синдром. Характерна жгучая боль распространенного типа, которая может сопровождаться чувством пульсации или распирания. Пациенты с ганглионевритом не могут точно указать локализацию боли из-за ее диффузного характера. В некоторых случаях при ганглионеврите отмечается распространение болевых ощущений на всю половину тела или на противоположную сторону. Отличительной чертой боли при ганглионеврите является отсутствие ее усиления при движении. Большинство пациентов указывают на то, что усиление болевого синдрома может возникать у них в связи с приемом пищи, при изменениях погоды, эмоциональном перенапряжении и т. п.
Наряду с болевым синдромом ганглионеврит проявляется различными нарушениями чувствительности. Это может быть понижение чувствительности (гипестезия), повышение чувствительности (гиперестезия) и парестезии — дискомфортные ощущения в виде онемения, чувства ползания мурашек, покалывания и пр. Ганглионеврит также сопровождается нейротрофическими и вазомоторными расстройствами, выраженными в зоне иннервации пораженного ганглия и нервов. Длительно протекающий ганглионеврит зачастую сопровождается повышенной эмоциональной лабильностью пациента и нарушением сна; возможно развитие астении, ипохондрического синдрома, неврастении.
В зависимости от группы пораженных симпатических ганглиев ганглионеврит классифицируют на шейный, грудной, поясничный и крестцовый. Шейный ганглионеврит в свою очередь разделяется на верхнешейный, нижнешейный и звездчатый.
Ганглионеврит верхнего шейного узла характеризуется синдромом Горнера: птоз, миоз и энофтальм. При раздражении этого ганглия развивается синдром Пурфюр дю Пти (расширение глазной щели, мидриаз и экзофтальм), происходит стимулирующее воздействие на щитовидную железу, ведущее к возникновению гипертиреоза. Секреторные и вазомоторные нарушения верхнешейного ганглионеврита проявляются гипергидрозом и покраснением соответствующей половины лица, понижением внутриглазного давления.
Изменения чувствительности при шейном ганглионеврите отмечаются выше 2-го ребра. Возможен парез гортани, сопровождающийся осиплостью голоса. В случаях, когда ганглионеврит верхнего шейного узла сопровождается резко выраженным болевым синдромом, затрагивающим область зубов, пациенты нередко безуспешно лечатся у стоматолога и даже проходят через ошибочное удаление зубов.
Ганглионеврит нижнего шейного узла сопровождается распространением расстройств чувствительности до 6-го ребра. Эти нарушения захватывают и руку, оставляя интактной лишь внутреннюю ее поверхность. В руке отмечается снижение мышечного тонуса, цианотичная окраска кожи (диффузная или только кончиков пальцев). Снижены корнеальный, конъюнктивальный, челюстной, глоточный и карпо-радиальный рефлексы. При нижнешейном ганглионеврите возможно опущение ушной раковины на стороне пораженного узла.
Ганглеоневрит верхних грудных симпатических узлов проявляется не только нарушениями чувствительности и болевым синдромом, а и вегето-висцеральными расстройствами. Возможны боли в области сердца, затруднение дыхания, тахикардия.
Ганглионеврит нижних грудных и поясничных симпатических узлов характеризуется болью, чувствительными расстройствами, сосудистыми и трофическими нарушениями нижней части туловища и нижних конечностей. При вовлечении в воспалительный процесс седалищного нерва боли иррадиируют в соответствующее бедро с характерной клиникой нейропатии седалищного нерва. Вегето-висцеральные нарушения проявляются со стороны органов брюшной полости. Крестцовый ганглионеврит может сопровождаться зудом наружных половых органов и дизурическими нарушениями. У женщин возможны нарушения менструального цикла, ациклические маточные кровотечения.
Ганглионеврит крылонебного узла сопровождается клиникой невралгии тройничного нерва в области орбиты, носа и верхней челюсти (зона иннервации II ветви), гиперемией половины лица, слезотечением из глаза на пораженной стороне и обильным отделяемым из носа на той же стороне. Ганглионеврит коленчатого узла характеризуется приступообразной болью в ухе, которая часто иррадиирует в затылок, лицо и шею. На стороне поражения возможно развитие неврита лицевого нерва с парезом мимической мускулатуры.
Поражение крылонебного узла (синдром Сладера)
Крылонебный узел
имеет три основных корешка: соматический
(чувствительный) – отходящий от второй
ветви тройничного нерва, парасимпатический
– от лицевого нерва и симпатический –
из сплетения внутренней сонной артерии
(аксоны клеток верхнего шейного
симпатического узла). Он имеет также
связи с ресничным и ушным узлами.
Синдром впервые
описан Сладером в 1908 году.
Этиология
-
воспалительные
процессы в основной и верхнечелюстной
пазухах, решетчатом лабиринте, -
одонтогенные
воспалительные процессы, тонзиллит, -
локальная
травма.
Клиника
Боли при поражении
узла напоминают невралгические, однако
необходимо говорить не о невралгии, а
о ганглионите или ганглионеврите
крылонебного узла. Синдром характеризуется
спонтанными резкими болями в глазу,
вокруг орбиты в области корня носа,
верхней челюсти, а иногда в зубах и
деснах нижней челюсти. Боли могут
распространяться на область виска, уха,
затылка, шеи, лопатки, плеча, предплечья
и даже кисти. Описаны случаи, когда боль
распространялась на соответствующую
половину тела. Болевые пароксизмы
сопровождаются выраженными вегетативными
симптомами – это покраснение половины
лица, отечность, гипергидроз, гиперемия
конъюктивы, светобоязнь, обильное
слезотечение и выделение прозрачного
секрета из одной половины носа,
гиперсаливация, частое чихание. Могут
возникать явления головокружений,
тошнота. Совокупность перечисленных
симптомов обозначается термином
«вегетативная буря». Продолжительность
приступов – от нескольких минут до
нескольких часов, иногда до 1-2 суток.
Часто приступы болей развиваются ночью.
Ряд вегетативных нарушений сохраняется
и после приступов.
Одним из важных
диагностических признаков поражения
крылонебного узла является прекращение
приступа после смазывания задних
отделов носовой полости 5%-ным раствором
кокаина с адреналином.
Сложность
клинического симптомокомплекса при
синдроме Сладера объясняется тем, что
крылонебный узел имеет многочисленные
связи с различными структурными
образованиями нервной системы.
Провоцирующими факторами могут быть
переутомления, волнения, стресс, резкий
шум, употребление алкоголя.
Лечение.
1. В остром периоде
носовая полость кзади от средней носовой
раковины смазывается 3-5% раствором
кокаина, применяются ганглиоблокирующие
средства: 0,5-1 мл 2,5 % раствора бензогексония
в/м, 5% раствор пентамина (начиная с 0,4 мл
и постепенно увеличивая дозу до 2-3 мл
в/м). Инъекции проводятся 2-3 раза в день
в течение 3-4 недель.
2. При выраженных
и стойких болях применяется блокада
узла с помощью анестезирующих средств.
Игла вводится в больной небный канал
через одноименное отверстие на глубину
2,5-3 см. Если в шприце не появляется кровь,
то вводится 1,5-2 мл 2% раствора тримекаина
или лидокаина.
3. При наличии в
клинической картине симптома раздражения
парасимпатического отдела применяются
антихолинергические средства: платифиллин
1-2 мл 0,2% раствора п/к, спазмолитин – по
0,1 г 3-4 раза в день после еды, метацин в
таблетках по 0,002-0,005 г 2-3 раза в день.
-
Десенсибилизирующая
терапия (димедрол, супрастин, тавегил). -
Применение
глюкокортикоидов внутрь или фонофорез
гидрокортизона на область проекции
узла. -
Физиотерапевтические
методы: электрофорез 2% раствора новокаина
эндоназально, УВЧ-терапия, диадинамические
токи; рентгенотерапия.
7.
После стихания острых явлений —
общеукрепляющее лечение: витамины В1,
В6,
В12, алоэ,
ФИБС, стекловидное тело. Лицам старшей
возрастной группы назначают
сосудорасширяющие противосклеротические
препараты, а также лекарства, улучшающие
мозговое и коронарное кровообращения.
Всем больным показаны седативные
средства.