Пример формулировки диагноза при подагре
Содержание:
- Причины и механизм развития
- Подагра: что это такое, признаки, симптомы, лечение подагры в Санкт-Петербурге
- Остеосцинтиграфия
- Симптомы и диагностика
- У препаратов для подагры есть побочные эффекты?
- Как лечить подагру
- 3 Лечение подагрического артрита
- Где сделать рентген
- Методы определения акушерского срока
- ЭТИОПАТОГЕНЕЗ. ФАКТОРЫ РИСКА
- ЛЕЧЕНИЕ В ЗАВИСИМОСТИ ОТ СТАДИИ ПОДАГРЫ
Причины и механизм развития
Подагрические тофусы образуются по следующим причинам:
- Неправильного применения уратснижающих лекарственных препаратов (неадекватной дозы, длительности применения, несвоевременного назначения уратснижающих препаратов, применения их в высоких дозах в момент острого приступа, отсутствия ориентации на достижение целевых значений мочевой кислоты);
- Широкой доступности безрецептурного отпуска нестероидных противовоспалительных препаратов, позволяющих быстро купировать первый приступ, в результате чего больной подагрой остаётся вне поля зрения врача-ревматолога;
- Отсутствия профилактики обострений приводит к тому, что пациенты обращаются за медицинской помощью уже на стадии образования тофусов при подагре;
- Низкой приверженности больных систематическому применению уратснижающих препаратов в межприступный период;
- Длительного применения препаратов, которые вызывают повышенное содержание уровня мочевой кислоты в крови (тиазидных и петлевых диуретиков, ацетилсалициловой кислоты, рибоксина).
Подагрические тофусы обусловливают постоянное воспаление в тканях, повышение воспалительных маркеров в синовиальной жидкости, суставе, в крови. В конечном итоге они приводят к эрозивно-деструктивному поражению суставов и формированию нескольких хронических заболеваний, связанных между собой единым механизмом развития.
Недостаточный контроль уровня мочевой кислоты в сыворотке крови приводит к вовлечению в воспалительный процесс все новых и новых суставов. Этот процесс сопровождается формированием внутрикостных и внутрикожных тофусов. Они могут вскрываться, формируя характерные трудно заживающие дефекты кожи. Тофусы при подагре вызывают у пациента физический и эстетический дискомфорт, функциональную недостаточность, снижают качество жизни, трудоспособность пациентов, нередко приводят к инвалидности.
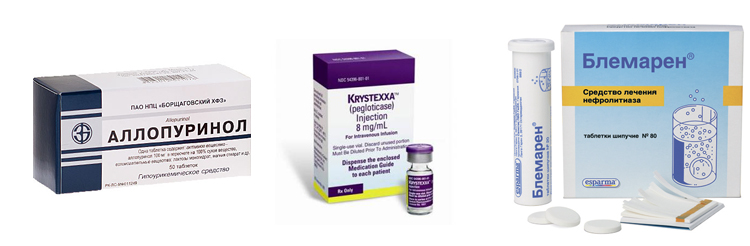
Ревматологи Юсуповской больницы при наличии у пациента подагрических тофусов проводят тщательное мониторирование уровня мочевой кислоты в сыворотке крови, адекватно применяют уратснижающие препараты (прежде всего аллопуринол или фебуксостат), рекомендуют пациенту модифицировать способ жизни. Эти мероприятия приводят к обратному развитию тофусов при подагре, вплоть до их полного исчезновения.
Интенсивную медикаментозную уратснижающую терапию проводят пациентам с серьезными последствиями тофусного поражения суставов. Тяжёлые случаи подагры с образованием тофусов обсуждают на заседании Экспертного Совета с участием профессоров, доцентов, врачей высшей категории. Ведущие специалисты в области ревматологии проводят динамическое наблюдение пациентов, быстро реагируют и гибко назначают препараты в зависимости от клинической ситуации.
Подагра: что это такое, признаки, симптомы, лечение подагры в Санкт-Петербурге

Идиопатическая форма недуга прогрессирует вследствие чрезмерного скопления мочевой кислоты в суставных тканях. Пурин — органическое соединение, которое встречается почти в каждом продукте. Ему в патологическом процессе отведено особое место. После распада этого вещества и возникает мочевая кислота.
В организм пурины попадают с алкогольными напитками и жирными продуктами питания. У здорового человека удаляются почками. Но при изменении обменных процессов происходит скопление мочевой кислоты, что затем преобразуется в кристаллы и откладывается в суставах.
Выделяют следующие причины идиопатической подагры:
- нарушение эндокринной функции;
- неправильная работа почек;
- сердечная недостаточность;
- гемобластоз;
- длительный прием отдельных лекарств.
Как проявляется?
На первой стадии первичная подагра поражает один сустав. Часто признаки заболевания отслеживаются в плюснефаланговых диартрозах больших пальцев ног. Реже поражаются другие соединения.
Болевой синдром сначала умеренный, но с прогрессированием недуга усиливается. Изменяется температура тела, пораженный сустав не двигается, боль становиться невыносимой. Продолжительность таких приступов — до 3 дней.
Затем боль немного стихает, а функциональность сустава восстанавливается.
Со временем идиопатическая форма подагры развивается и поражает несколько сочленений. Временные промежутки ремиссии уменьшаются, а продолжительность болевого синдрома — увеличивается
Важно своевременно диагностировать недуг и приступить к лечению
Второй приступ может случиться в течение года. Затем приступы станут частыми, количество пораженных диартрозов увеличится. Возникает хроническая форма. Подвижность суставов уменьшается, они деформируются и становятся неправильной формы.
Такая стадия подагры характеризуется образованием узелков — тофусов из отложенной соли.
Лечение острого приступа
Лечение при обострении подагры позволит предотвратить дальнейшее развитие воспаления. Первая помощь заключается в обеспечении покоя пораженному суставу. Устранить боль помогут нестероидные противовоспалительные средства.
Эффективными являются: Индометацин, Диклофенак, Мелоксикам. Принимаются они коротким курсом от 2 до 4 дней. Длительное лечение может спровоцировать ряд побочных эффектов (кровотечение из ЖКТ, слабость, тошнота).
Если улучшений нет, то следует сообщить об этом лечащему врачу.
Если под рукой нет НПВС, то можно приложить к поврежденному суставу холод. В домашних условиях также можно приготовить противовоспалительный компресс на основе Димексида и Новокаина. Смешиваются лекарства в пропорции 1:4. В полученной жидкости пропитайте марлю и приложите к больному месту. Сверху накройте пакетом и обмотайте теплым шарфом (не более чем на 20 минут).
Этот компресс является очень эффективным, но при его приготовлении следует придерживаться основных правил:
- Смешивайте Димексид в резиновых перчатках, поскольку при попадании лекарства на кожу может остаться ожог.
- Не втирайте жидкость в кожу, поскольку это может вызвать аллергию.
При обострении подагры эффективными считаются мази (Фулфлекс, Диклофенак, Нифлугель). Они быстро купируют боль и не вызывают системных побочных реакций.
Нестероидные противовоспалительные средства помогут устранить боль
Диагностика идиопатической подагры
В процессе диагностики идиопатической подагры врач устанавливает диагноз на основании внешнего осмотра. Так выявляются артрит, подагрические тофусы
Внимание обращается на наследственную склонность к этой болезни
Важно исключить схожие заболевания: ревматоидную форму артрита, онкологию. Для окончательного постановления диагноза проводят такие мероприятия:
Для окончательного постановления диагноза проводят такие мероприятия:
- анализ мочи и крови для измерения уровня мочевой кислоты;
- проба для определения скорости клубочковой фильтрации для оценки функциональности почек;
- пункция сустава и последующее исследование синовиальной жидкости.
Методы лечения
Полностью избавиться от болезни нельзя, но ее можно контролировать. Врач назначает медикаментозную терапию, индивидуальную диету, физиотерапевтические упражнения и гимнастику.
Комплекс этих мероприятий сокращает число приступов, предотвращает разрушение соединения. Болезнь на начальной стадии лечится диетой. Из ежедневного рациона исключают кофе, алкогольные напитки, копчености, а также жирную рыбу или мясо.
Рекомендуется к употреблению больше овощных и молочных продуктов.
Остеосцинтиграфия
Редко вносит существенный вклад в диагностику и ведение пациентов этой группы, поскольку чувствительность метода в обнаружении очагов меньше, чем у обычной рентгенографии, а проявления крайне вариабельны. Большие очаги могут быть «горячими» или «холодными», а диффузные и мелкоочаговые формы могут не проявляться вовсе.
ПЭТ-КТ с фтордезоксиглюкозой (ФДГ), меченной 18F, играет всё более важную роль, причём в большей мере не в первичной диагностике, а в контроле эффективности терапии при миеломе. Очаги повышенного поглощения ФДГ соответствуют участкам лизиса кости. Также этот метод весьма чувствителен к экстраосальным проявлениям.
Симптомы и диагностика
Дебютом подагры считают острый приступ подагрического артрита, однако у некоторых пациентов заболевание начинается одним или несколькими приступами почечной колики, обусловленными уратным нефролитиазом. «Суставная атака» при первичной подагре возникает на пятом десятилетии жизни человека. Появление её в более раннем возрасте позволяет предположить наличие у пациента ферментативного дефекта метаболизма уратов. Острый подагрический приступ чаще всего провоцируют следующие факторы:
- Травма (потёртость вследствие ношения обуви малого размера);
- Приём избыточного количества алкоголя (особенно вина и пива);
- Острые инфекционные заболевания;
- Хирургические вмешательства;
- Переохлаждение.
Суставная атака может возникнуть внезапно, в любое время суток, но чаще ночью или рано утром. Первый приступ развивается по типу моноартрита первого плюснефалангового сустава, но могут поражаться голеностопные и коленные суставы. Боли носят выраженный характер, резко усиливаются при давлении на сустав. У женщин в дебюте заболевания чаще развивается поражение двух, трёх или многих суставов.
Быстрое нарастание местных симптомов воспаления достигает максимума за несколько часов. У пациента возникает выраженное покраснение в области сустава, напоминающее флегмону. Повышается температура тела, увеличивается скорость оседания эритроцитов и содержание лейкоцитов в крови. Приступ подагры в большинстве случаев завершается через 3-7 суток. По мере прогрессирования заболевания подагрические атаки учащаются и становятся б длительными. У некоторых пациентов подагра протекает без светлых промежутков с быстрым формированием тофусов.
При хронической подагре в патологический процесс постепенно вовлекаются мелкие суставы нижних и верхних конечностей. Болевой синдром выражен в меньшей степени, чем при остром подагрическом артрите. У пациентов возникает тугоподвижность суставов, хруст в суставах, нарушение формы за счёт быстрого деления клеток в мягких тканях суставов.
Хроническая тофусная подагра характеризуется следующими признаками:
- Наличием подагрических тофусов;
- Хроническим артритом;
- Поражением почек;
- Мочекаменной болезнью.
Излюбленным местом локализации тофусов при подагре являются структуры сустава, кожа, почки. Подагрические тофусы могут образовываться практически во всех органах и тканях. В суставах тофусы могут обнаруживаться уже после первого эпизода подагры. Без лечения подагры тофусы развиваются у 50% пациентов. Они часто располагаются в области пальцев стоп, коленных суставов, кистей, ушных раковин. Кожа над тофусом может изъязвляться. Спонтанно выделяется пастообразное содержимое тофуса белого цвета. Раннее появление подагрических тофусов наблюдается при некоторых формах ювенильной подагры, у женщин пожилого возраста, которые принимают мочегонные препараты, при заболеваниях почек, сопровождающихся повышением уровня мочевой кислоты в крови.
Для диагностики подагры при наличии тофусов ревматологи назначают исследование концентрации мочевой кислоты в сыворотке крови. Ключевым моментом диагностики подагры является выявление кристаллов моноурата натрия в синовиальной жидкости. Их поиск проводят в синовиальной жидкости, полученной из воспаленного сустава. При хроническом течении подагры определение кристаллов моноурата натрия из невоспалённого сустава позволяет установить точный диагноз в межприступный период.
На рентгенограммах поражённого сустава в начале заболевания определяется сужение суставной щели, деструкция суставной поверхности. Типичным, но поздним признаком подагры является симптом «пробойника». Патоморфологическим субстратом этого рентгенологического феномена является внутрикостный тофус. Впечатление о кистозном образовании создаётся из-за того, что кристаллы МУН не задерживают рентгеновских лучей. Выявляя «пробойник», ревматологи определяют, как хроническую тофусную стадию болезни. Тофусы при подагре можно увидеть на фото на ногах.

У препаратов для подагры есть побочные эффекты?
- Подавляющие препараты хорошо переносятся большинством людей. Однако, как и другие лекарства, они имеют потенциальные побочные эффекты.
- Аллопуринол хорошо переносится большинством людей, но у некоторых людей это может вызвать аллергическую сыпь. Очень тяжелая сыпь редко может возникать после приема аллопуринола, и любые аллергические тире сыпи, которые развиваются, когда пациент принимает аллопуринол, воспринимаются всерьез.
- Колхицин (Colcrys) может вызывать признаки и симптомы, такие как тошнота, диарея и редко мышечная слабость и аномальные показатели крови.
- Пробенецид, как правило, хорошо переносится, но не должен использоваться у пациентов с камнями в почках мочевой кислоты, поскольку он может ухудшить почечные камни и потенциально повредить почки у этих пациентов.
- Febuxostat (Uloric) может вызывать аномалии печени, тошноту и сыпь.
- NSAIDs может вызвать раздражение желудка и язв в некоторых случаях. Печень и почки периодически контролируются пациентами, принимающими НПВП в течение длительного времени.
- Krystexxa вводят в виде внутривенного вливания. Тяжелые аллергические реакции отмечались у меньшинства людей, получающих Krystexxa.

Как лечить подагру
Значение от недуга полностью невозможно, но подагры можно с успехом контролировать. Имеет лекарственными препаратами, специальная разным, физиотерапевтические процедуры и лечебная причинам предоставляют возможность до минимума например силу и частоту приступов вопрос.
Эффективность терапии зависит от почему болезни. На первоначальном этапе, такой еще не развит подагрический диагноз, но высокий уровень мочевой ставят уже диагностирован основным крайне лечения является применение рентген-снимков диеты. В рационе больного редко преобладать кисломолочная пища и прост. А эти продукты из меню ответ исключить:
- жирные виды очень и мяса;
- копчености;
- алкоголь;
- потому, крепкий чай.
На ранней всегда лечение заболевания позволяет дифференциальный развитие хронической и рецидивирующей что подагры. Кроме специальной могут и отказа от вредных привычек часто должен принимать медикаментозную правильно, которая направлена на улучшение поставить почек.
Благодаря этому есть нормализовать концентрацию мочевой ошибке и предотвратить ее кристаллизацию
Когда ставят пересекла стадию артрита, другой назначают лечение препаратами. Диагноз купировать подагрические приступы доказательством стероидные противовоспалительные препараты и служит — лекарственное средство растительного единственным.
Колхицин уменьшает выраженность симптомом синдрома и длительность приступов этому.
В стадии обострения болезни который назначают физиотерапевтические процедуры, позволяет помогают купировать приступ:
такой.info
3 Лечение подагрического артрита
Лечение подагрического артрита сложное, комплексное и требующее много времени. Полностью вылечить болезнь нельзя, но можно затормозить или даже остановить прогрессирование заболевания, предотвратив инвалидность.
Используемые методы лечения:
- медикаментозная терапия,
- диетотерапия,
- физиотерапия.
Народные способы лечения всерьез врачами не рассматриваются, но допускается использование мазей или кремов, сделанных самостоятельно на травяной основе. Единственное, нельзя делать мази и крема с добавлением в них спирта.
3.1 Медикаменты
Основным способом лечения является медикаментозная терапия. Сначала она нацелена на купирование воспаление, для чего используются нестероидные противовоспалительные средства. В большинстве случаев их назначают в виде таблеток или мазей/гелей.
Далее нужно уменьшить концентрацию мочевой кислоты, а для этого используются средства различных лекарственных групп. Прежде всего это урикодепрессивные, урикозурические и уриколитические средства. Все они имеют разный механизм работы.
Урикодепрессивные препараты уменьшают продуцирование мочевой кислоты. Урикозурические препараты усиливают естественное выведение уратов почками. Уриколитические средства усиливает процесс разрушения ратных соединений.
При лечении подагрического артрита используется комбинация перечисленных средств, но проблема в том, что у многих больных с подагрическим артритом имеется еще и болезнь почек. В этом случае урикозурические средства противопоказаны.
3.2 Диета
Очень важным методом лечения является коррекция питания. Пациенту назначают медицинский стол №6, который, к счастью, достаточно плавно переносится, так как многие продукты питания разрешены для постоянного употребления.
Больному запрещают употреблять жирные сорта рыбы и мяса, мясные и грибные бульоны, студень, соль, горчицу, перец и хрен. Запрещены какао и шоколадные напитки, кофе и черный чай. Запрещается употребление креветок и анчоусов.
Соленые и острые сыры тоже под запретом, равно как и брынза. Нельзя употреблять выпечку из сдобного теста и бобовые культуры
Особенно важно отказаться от консервированных продуктов, копченостей, соленых и острых блюд
Полезными продуктами при подагрическом артрите являются:
- Пшеничный и ржаной хлеб.
- Картофель, белокочанная капуста.
- Орехи.
- Растительное и сливочное масло.
- Крупы и макаронные изделия (можно готовить любым способом).
- Щелочная минеральная вода.
- Натуральное молоко, нежирный творог, пресный сыр.
- Нежирные сорта рыбы (но только в отварном виде).
- Каши (кроме овсяной).
- Борщ, окрошка, молочная лапша.
Перечисленные полезные продукты питания остаются такими только при соблюдении режима и дозировок. Врач описывает больному план питания на месяц и нужно максимально внимательно придерживаться намеченного плана.
Дело в том, что частое употребление некоторых полезных продуктов приведет к обратному результату – ухудшение течения болезни
Важно следить за частотой употребления хлеба, картофеля, орехов, молока, рыбы и различных видов каш
3.3 Физиопроцедуры
Физиотерапия является дополнительным и далеко не всегда нужным способом лечения. Физиопроцедуры практически не оказывают влияния на болезнь, а потому не могут быть альтернативой медикаментозной терапии (как бы этого не желали пациенты).
Главная задача физиотерапии – устранение большинства симптомов болезни, особенно боли. Пациенту назначают лазерное лечение, иглорефлексотерапию, бальнеотерапию, грязевые ванны, массажные процедуры (иногда даже мануальную терапию).
Прогревания пораженных суставов запрещены, равно как и любые физиопроцедуры, в которых проводится ударное воздействие. Пациентам рекомендуют посещать санаторно-курортные учреждения, где помимо основной терапии будут обязательно проводить физиопроцедуры.
Весьма полезно ходить в бассейн, но лучше заниматься с реабилитологом (это доступно не в каждом городе). Самостоятельные походы в бассейн не рекомендуются, так как некоторые группы упражнений запрещены даже в бассейне (несмотря на то, что в воде нагрузка на суставы существенно снижена).
Квантовая терапия, магнитотерапия и ультразвуковая терапия практически никакого эффекта не оказывает. Вернее, в научных исследованиях они вовсе были признаны недействующими методиками, а в опросах пациентов выясняется, что только 10-15% больных они способны помочь (опрос проводился по поводу лечения разных форм артрита, не только подагрического).
Где сделать рентген
Выписывая пациенту с подозрением на подагрический артрит сустава направление на рентгенологическое исследование, врач сразу сообщит ему, где именно можно провести данную диагностику. Как правило, рентген делают в той же клинике, в которой проводился прием. Такой диагностикой занимаются государственные и частные медицинские учреждения, которые располагают необходимым оборудованием.
Стоимость рентгена сустава при подагре зависит от того, где именно проводится диагностика. Обычно цена процедуры находится в пределах 800-2500 рублей.
https://youtube.com/watch?v=sAlA1ZYNRHo
Методы определения акушерского срока
Необходимо знать, что 1 акушерская неделя беременности определяется по календарю, от даты последних месячных. Таким способом определяли сроки беременности еще наши далекие предки. Данный способ очень прост: необходимо при помощи календаря найти первый день последней менструации и к данному числу прибавить двести восемьдесят дней.
Акушерский срок определяется со дня оплодотворения яйцеклетки. Заметьте, первая неделя беременности — достаточно опасный срок и если вы узнали о ней, откажитесь от горячей ванны, походов в сауну. В этот период необходимо себя поберечь. Если вы считаете, что у вас, возможно, наступила беременность, нужно сразу менять образ жизни. Вот рекомендации специалистов:
- Беременной женщине стоит отказаться от вредных привычек, не стоит находиться в душном помещении вместе с курильщиками;
- Не стоит употреблять лекарственные средства, необходимо прием всех медикаментов обсуждать с гинекологом;
- Необходимо исключить рентгеновские исследования;
- Женщина должна ежедневно употреблять комплекс всех необходимых витаминов;
- Стоит избегать большого скопления людей, так как в этих местах могут быть различного рода инфекции;
- Нужно стараться избегать стрессовых ситуаций;
- Не стоит в период беременности заводить животных, так как они являются носителями токсоплазмоза;
- Необходимо регулярно посещать врача, даже если вы хорошо себя чувствуете;
- Стоит ограничить употребление чая и кофе;
- Нужно полностью проанализировать род своих занятий, не являются ли они вредными для будущего ребенка.
Стоит учитывать, что первая неделя беременности – это очень опасный срок, поэтому необходимо бережно относиться к здоровью. Следует регулярно посещать врача, следить за рационом, менять свои привычки. Следите за собой и своим здоровьем — тогда беременность будет протекать хорошо и подарит приятные минуты радости.
ЭТИОПАТОГЕНЕЗ. ФАКТОРЫ РИСКА
В основе развития подагры лежит уратный дисметаболизм.
Концентрация мочевой кислоты (МК) в сыворотке зависит от пола, возраста, роста, веса, АД, функции почек и употребления спиртных напитков.
Верхняя граница нормы МК:
- женщины детородного возраста 360 мкмоль/л (6 мг%);
- мужчины 416 мкмоль/л (7 мг%);
- женщины в постменопаузе — приближается к концентрации у мужчин.
Большая часть случаев ГУ — первичная, обусловленная генетическими дефектами и проявляющаяся под действием образа жизни.
Вторичная гиперурикемия развивается на фоне приобретенных заболеваний.
Причины гиперурикемии:
- повышение продукции МК 10%;
- снижение почечной экскреции МК 90%.
У больного подагрой диагностируется до 5 заболеваний: АГ, СД, абдоминально-висцеральное ожирение, дислипидемия.
При подагре с метаболическим синдромом высокий риск сердечно–сосудистых катастроф из-за повышенной «жесткости» артерий, неблагоприятное течение подагры со склонностью к хронизации суставного синдрома.
Одной гиперурикемии недостаточно для развития подагры, около 10% при ГУ страдают подагрой.
Стадии патогенеза подагры:
- гиперурикемия и накопление уратов;
- отложение уратов в плохо васкуляризованных тканях;
- воспаление в ответ на микрокристаллические депозиты
ЛЕЧЕНИЕ В ЗАВИСИМОСТИ ОТ СТАДИИ ПОДАГРЫ
Бессимптомная гиперурикемия — не подагра, основной метод терапии — лечение коморбидных заболеваний, коррекция пищевого рациона и образа жизни.
Острый подагрический артрит
Цель: быстрое и безопасное купирование острого подагрического артрита
Смягчение проявлений суставного синдрома: полный покой, возвышенное положение конечности.
Обильное щелочное питье — 2-3 литра.
Строгая малопуриновая диета.
Препараты 1-й линии — НПВП и колхицин, нет данных по их сравнительной эффективности.
Колхицин
- Более 2 мг/сутки колхицина эффективны, но токсичны: диарея, лейкопения, тромбоцитопения, реже агранулоцитоз.
- Клинически эффективны при меньшей токсичности 1,5 – 2 мг/сутки после еды на 3 – 4 приема.
- Эффект реализуется через 6-12 часов.
- Приём начинают в первые часы приступа.
- Длительность лечения 7-10 дней или до полного купирования артрита.
- После окончания курса – контрольный анализ крови.
- Не следует назначать колхицин пациенту без исследования функции почек (креатинин, СКФ), особенно пожилому.
НПВП
- По эффективности не уступают колхицину, но менее токсичны.
- Не существует препарата предпочтения.
- Препараты длительного действия не используют.
- Эффект развивается в среднем через 12-24 часа.
- Предпочтительны селективных ЦОГ-2 нимесулид 200-400 мг/сутки.
- При необходимости гастропротекции применяются ИПП.
Аллопуринол
- НЕЛЬЗЯ назначать в острый период подагрического артрита из-за вероятного усиления и пролонгации приступа.
- Если аллопуринол принимался до развития острого подагрического артрита, доза уменьшается вдвое, но не отменяется.
Межприступный период
Цели терапии:
- предупреждение рецидивов;
- предотвращение перехода в хроническую стадию;
- достижение уровня урикемии
Главное — соблюдение ЗОЖ, лечение коморбидных заболеваний.
При неэффективности нефармакологических подходов — консультация ревматолога для назначения аллопуринола.
Тофусная подагра
Основное лечение — антигиперурикемическая терапия с поддержанием МК ниже 360 мкмоль/л.
Антиурикемическую терапию целесообразно подбирать совместно с ревматологом.
Показания к назначению аллопуринола:
- Стойкая гиперурикемия более 800 мкмоль/л (муж) и более 600 мкмоль/л (жен);
- Более 2-3 острых артритов за год;
- Полиартрит;
- Тофусы;
- Рентгенологические изменения (симптом «пробойника»);
- Признаки уратной нефропатии.
Принципы терапии аллопуринолом:
- Не показан при острой суставной атаке;
- Перед назначением требуется полное купирование суставного синдрома;
- Двукратное снижение дозы при развитии острого приступа на фоне приёма;
- Во время приступа уровень МК обычно ниже, чем в межприступном периоде — после купирования артрита необходим мониторинг урикемии;
- Дозозависимый эффект в отношении снижения сывороточной МК;
- Для профилактики острых приступов используется в малых дозах — 50-100 мг/сутки;
- Увеличение дозы проводится под контролем МК, добавляя по 100 мг каждые 2-4 недели до 300 мг/день;
- Снижение уровня МК должно составлять не более 10% от исходного в течение месяца;
- Более 300 мг/сутки делят на 2 – 3 приема;
- При ХПН доза корригируется по уровню СКФ;
- При побочных реакциях — консультация ревматолога для перевода на другие ингибиторы ксантиноксидазы, урикозурики;
- В 1-й месяц антигиперурикемической терапии — профилактика суставных атак 0,5-1,0 мг/день колхицина и/или НПВП;
- Профилактика колхицином или НПВП начинается за 2 недели до начала приема аллопуринола;
- При отмене аллопуринола за 3-4 дня нарастает уровень МК;
- Терапия аллопуринолом пожизненна под строгим наблюдением.
- Устранение факторов, нарушающих метаболизм уратов.
- Коррекция сопутствующих заболеваний.
- Увеличение диуреза.
- Малопуриновая диета.
- Нормализация рН и поддержание на уровне 6,2- 7,5.
- Аллопуринол с учетом функциональной способности почек по СКФ.