Абсцесс брюшной полости: код по мкб 10
Содержание:
- Симптомы
- Действующие вещества, относящиеся к коду K65.0
- Понятие о ПДА
- Причины
- Диагностика
- Определение
- Профилактика
- Как лечат абсцесс в животе
- Этиология и патогенез ПДА
- Симптомы
- Статистические данные
- Виды абсцессов и флегмон забрюшинного пространства и их причины
- Диета при абсцессе брюшной полости
- Диагностика и лечение абсцессов брюшной полости
Симптомы
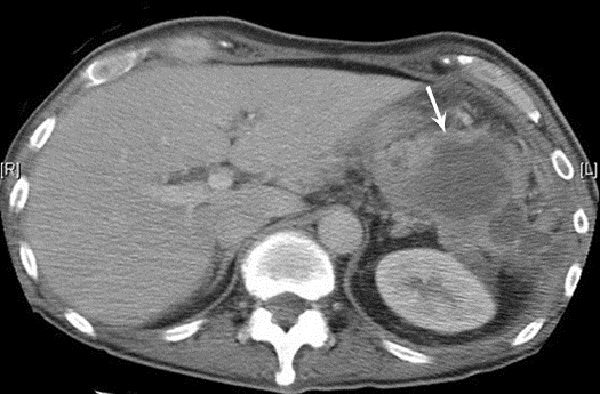 Симптоматика поддиафрагмального абсцесса сложная. Она сочетает в себе общие явления, местные симптомы и симптомы основного заболевания. Наиболее часто в настоящее «время поддиафрагмальный абсцесс является осложнением после операции. Таким образом его симптоматика накладывается на явления послеоперационного периода, и то затяжного в таком случае. Лечение антибиотиками очень сильно затушевывает клиническую картину. Следовательно, нельзя ожидать бурных проявлений классических признаков — озноба, высотой температуры, высокого лейкоцитоза и др. Но, несмотря на то, что симптомы выражены не очень ярко, все же общее состояние тяжелое, пульс учащен, налицо и тахипноэ. Ожидаемое послеоперационное разрешение абдоминального статуса затягивается. Живот вздут, кишечник паретический, отмечается пальпаторная болезненность в области подреберья и иногда в подложечной области, где стенка живота может быть устойчивой. Кожа в участках проекции поддиафрагмального абсцесса нередко тестообразно мягкая. Эти участки при перкуссии болезненны.
Симптоматика поддиафрагмального абсцесса сложная. Она сочетает в себе общие явления, местные симптомы и симптомы основного заболевания. Наиболее часто в настоящее «время поддиафрагмальный абсцесс является осложнением после операции. Таким образом его симптоматика накладывается на явления послеоперационного периода, и то затяжного в таком случае. Лечение антибиотиками очень сильно затушевывает клиническую картину. Следовательно, нельзя ожидать бурных проявлений классических признаков — озноба, высотой температуры, высокого лейкоцитоза и др. Но, несмотря на то, что симптомы выражены не очень ярко, все же общее состояние тяжелое, пульс учащен, налицо и тахипноэ. Ожидаемое послеоперационное разрешение абдоминального статуса затягивается. Живот вздут, кишечник паретический, отмечается пальпаторная болезненность в области подреберья и иногда в подложечной области, где стенка живота может быть устойчивой. Кожа в участках проекции поддиафрагмального абсцесса нередко тестообразно мягкая. Эти участки при перкуссии болезненны.
Межреберные промежутки сглажены. Дыхание на соответствующе стороне грудной клетки немного отстает. Одним из ранних симптома является упорная рвота. Третьим симптомокомплексом является клиническая картина заболевания, осложнением которого является поддиафрагмальный абсцесс Данные лабораторных исследований являются показателем не только наличия поддиафрагмального абсцесса, но и основного заболевания. Налицо обычно высокий лейкоцитоз, сдвиг влево, лимфопения, ускоренная РОЭ, гипопротеинемия, сильно укороченная полоска Вельтмана.
Клиническая картина часто осложняется сопровождающим плевральным выпотом.
Действующие вещества, относящиеся к коду K65.0
Ниже приведён список действующих веществ, относящихся к коду K65.0 МКБ-10 (наименования фармакологических групп и перечень торговых названий, связанных с этим кодом).
- Действующие вещества
-
Амоксициллин + Клавулановая кислота
Фармакологическая группа: Пенициллины в комбинации с другими препаратами
-
Амоксициллин + Сульбактам
Фармакологическая группа: Пенициллины в комбинации с другими препаратами
-
Бензилпенициллин
Фармакологическая группа: Пенициллины
-
Гентамицин
Фармакологические группы: Аминогликозиды, Офтальмологические препараты
-
Гидроксиметилхиноксалиндиоксид
Фармакологическая группа: Прочие синтетические антибактериальные средства
-
Декстран + Декстроза
Фармакологическая группа: Заменители плазмы и других компонентов крови в комбинации с другими препаратами
-
Дорипенем
Фармакологическая группа: Карбапенемы
-
Имипенем
Фармакологическая группа: Карбапенемы
-
Интерлейкин-2 человека рекомбинантный
Фармакологическая группа: Интерлейкины
-
Калия хлорид + Кальция хлорид + Магния хлорид + Натрия ацетат + Натрия хлорид
Фармакологические группы: Заменители плазмы и других компонентов крови в комбинации с другими препаратами, Регуляторы водно-электролитного баланса и КЩС в комбинации с другими препаратами
-
Калия хлорид + Кальция хлорид + Магния хлорид + Натрия гидрокарбонат + Натрия хлорид + Повидон-8000
Фармакологические группы: Заменители плазмы и других компонентов крови в комбинации с другими препаратами, Регуляторы водно-электролитного баланса и КЩС в комбинации с другими препаратами
-
Калия хлорид + Магния хлорид + Натрия ацетат + Натрия глюконат + Натрия хлорид
Фармакологическая группа: Регуляторы водно-электролитного баланса и КЩС в комбинации с другими препаратами
-
Калия хлорид + Магния хлорид + Натрия хлорид + Натрия фумарат
Фармакологические группы: Заменители плазмы и других компонентов крови в комбинации с другими препаратами, Регуляторы водно-электролитного баланса и КЩС в комбинации с другими препаратами
-
Карбенициллин
Фармакологическая группа: Пенициллины
-
Меропенем
Фармакологическая группа: Карбапенемы
-
Натрия хлорида раствор сложный
Фармакологические группы: Заменители плазмы и других компонентов крови в комбинации с другими препаратами, Регуляторы водно-электролитного баланса и КЩС в комбинации с другими препаратами
-
Нетилмицин
Фармакологическая группа: Аминогликозиды
-
Офлоксацин
Фармакологические группы: Офтальмологические препараты, Хинолоны/фторхинолоны
-
Пиперациллин
Фармакологическая группа: Пенициллины
-
Пиперациллин + Тазобактам
Фармакологическая группа: Пенициллины в комбинации с другими препаратами
-
Повидон + Декстроза
Фармакологическая группа: Детоксицирующие средства, включая антидоты, в комбинации с другими препаратами
-
Спарфлоксацин
Фармакологическая группа: Хинолоны/фторхинолоны
-
Тигециклин
Фармакологическая группа: Тетрациклины
-
Тикарциллин
Фармакологическая группа: Пенициллины
-
Тинидазол + Ципрофлоксацин
Фармакологические группы: Прочие синтетические антибактериальные средства в комбинации с другими препаратами, Хинолоны/фторхинолоны в комбинации с другими препаратами
-
Тиотепа
Фармакологическая группа: Алкилирующие препараты
-
Трометамол
Фармакологическая группа: Регуляторы водно-электролитного баланса и КЩС
-
Цефазолин
Фармакологическая группа: Цефалоспорины
-
Цефалотин
Фармакологическая группа: Цефалоспорины
-
Цефамандол
Фармакологическая группа: Цефалоспорины
-
Цефепим
Фармакологическая группа: Цефалоспорины
-
Цефокситин
Фармакологическая группа: Цефалоспорины
-
Цефоперазон + Сульбактам
Фармакологическая группа: Цефалоспорины в комбинации с другими препаратами
-
Цефотаксим
Фармакологическая группа: Цефалоспорины
-
Цефпирамид
Фармакологическая группа: Цефалоспорины
-
Цефтазидим
Фармакологическая группа: Цефалоспорины
-
Цефтазидим +
Фармакологическая группа: Цефалоспорины в комбинации с другими препаратами
-
Цефтриаксон
Фармакологическая группа: Цефалоспорины
-
Цефтриаксон +
Фармакологическая группа: Цефалоспорины в комбинации с другими препаратами
-
Цефуроксим
Фармакологическая группа: Цефалоспорины
-
Ципрофлоксацин
Фармакологические группы: Офтальмологические препараты, Хинолоны/фторхинолоны
-
Эртапенем
Фармакологическая группа: Карбапенемы
-
Этилметилгидроксипиридина сукцинат
Фармакологическая группа: Антигипоксанты и антиоксиданты
- Имипенем + Циластатин + Релебактам
Понятие о ПДА
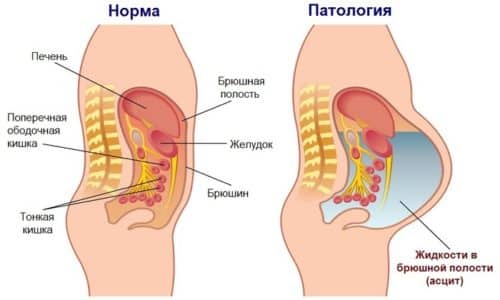
ПДА — есть скопление гноя в пространстве между диафрагмой и нижележащими органами. Чаще его развитие наблюдается между диафрагмальным листком брюшины и прилежащими органами (начинается по типу перитонита). Это так называемый внутрибрюшинный ПДА. Реже абсцесс располагается внебрюшинно, начинаясь в забрюшинном пространстве по типу флегмоны.
Абсцессы могут располагаться в различных участках ПДП (поддиафрагмального пространства). Находясь непосредственно под диафрагмой, этот абсцесс в той или иной степени нарушает форму и функции диафрагмы и соседних органов. Локализация гнойника в ПДП обуславливает большие сложности для его диагностики и опорожнения и отличает его от других абсцессов верхнего этажа брюшной полости (печеночный, подпеченочный, селезенки, сумки малого сальника, абсцессов брюшной стенки и др.).
Причины
Источник инфекции и пути ее распространения в конкретном случае не всегда можно установить. Наиболее частыми источниками являются гнойные процессы в брюшной области.
Наиболее частыми источниками являются прободные язвы желудка и двенадцатиперстника, острый аппендицит, нагноения печени и желчного пузыря. Другими источниками могут быть селезенка, поджелудочная железа, паранефритический абсцесс, придатки матки, толстая кишка, остеомиелит ребра. В более новых статистиках преобладают указания на послеоперационное происхождение поддиафрагмального абсцесса – в основном вследствие операций на органах поджелудочной области (желудок, двенадцатиперстник, желчный пузырь, печень, поджелудочная железа).
Возможны также непосредственная (открытая травма), лимфогенная (легочный абсцесс, гангрена, бронхоэктазы) и гематогенная инфекции поддиафрагмального пространства.
Перенесению инфекции в поддиафрагмальное пространство благоприятствуют такие факторы, как: синхронные с дыханием движения диафрагмы с колебаниями в давлении и создание эффекта выкачивания к поддиафрагмальному пространству, отток экссудата из брюшной полости в положении лежа, согласно законам гидравлики.
Применение антибиотиков и сульфонамидов маскирует клиническую картину, но не препятствует возникновению абсцесса.
Чаще всего при этом абсцессе обнаруживают коли-бактерии, стрептококки и стафилококки. Реже встречаются и другие возбудители, в том числе и анаэробные бактерии.
Внутрибрюшинные поддиафрагмальные абсцессы встречаются чаще, чем внебрюшинные. Более часто они бывают правосторонними. Двусторонние поддиафрагмальные абсцессы образуются редко.
Типичными локализациями поддиафрагмальных абсцессов являются:
- между правым куполом диафрагмы и выпуклостью правой доли печени. Локализация может быть передней и задней;
- пространство под левым куполом диафрагмы и верхней поверхностью левой доли печени и дном желудка;
- пространство между левым куполом диафрагмы, селезенкой и селезеночным сгибом ободочной кишки.
Поддиафрагмальные абсцессы могут достигать значительных размеров. Они резко увеличиваются при образовании газов. Под напряжением гноя наступают смещения смежных органов. Так, например, диафрагма смещается кверху, средостение — к противоположной стороне.
Диагностика
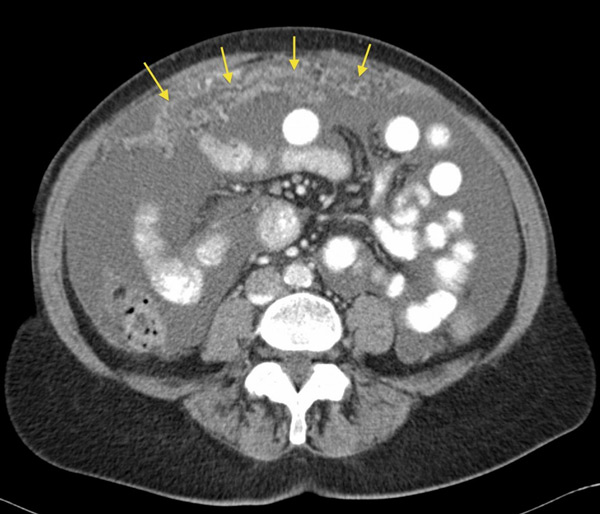
Поставить диагноз поддиафрагмального абсцесса трудна. Важнее всего думать о возможности наличия такого осложнения. А поддиафрагмальном абсцессе нужно думать всегда, когда после острого воспалительного процесса в животе и в послеоперационном периоде после брюшной операции наступает замедление восстановления общего состояния, когда необъяснимо, почему наступают явления интоксикации, когда появляются септические температуры и боль или чувство тяжести в поддиафрагмальной области. Эти симптомы заставляют предполагать наличие поддиафрагмального абсцесса. Они не патогностические. Рентгенологические данные также являются косвенными признаками. Наблюдается высокое положение диафрагмы и ограничение ее движения, а при содержании газов в абсцессе — водно-воздушная тень. В плевральном синусе обычно обнаруживается реактивный экссудат. При более мелких размеров абсцессах необходимо проводить томографическое исследование.
Доказательством правильности диагноза может быть только эвакуация гноя из поддиафрагмального пространства посредством диагностической пункции. Она допустима только при готовности к проведению непосредственной затем операции. Проведение пункции с эвакуацией гноя и введением внутрь антибиотиков, как самостоятельного терапевтического метода, связано с опасностями, ненадежностью лечебного результата.
Осложнения поддиафрагмальных абсцессов чаще всего направлены к грудной полости (плевральная эмпиема, пневмония, абсцедирующая пневмония, бронхиальный свищ, прорыв гноя в плевру, в перикард) и, реже, к брюшной полости (прорыв гноя в свободную брюшную полость, вызывающий перитонит, и др.).
При дифференциальном диагнозе следует иметь в виду: плевральную эмпиему, пневмонию, абсцесс печени, паранефрит и типичные абсцессы в подложечной области.
Поддиафрагмальный абсцесс обычно бывает острым заболеванием, но следует иметь в виду, что оно может протекать и хронически.
Определение
Поддиафрагмальный абсцессом каждый гнойник, расположенный в поджелудочной области между диафрагмой и ободочной кишкой.
Поддиафрагмальными следует считать те абсцессы, которые располагаются в поддиафрагмальном пространстве сообразно с анатомо-топографическим определении этого пространства.
Поддиафрагмальное пространство — это отдел верхней части живота, ограниченный сверху, сзади и с боков диафрагмой, снизу — печенью и селезенкой, селезеночным изгибом ободочной кишки, спереди — передней брюшной стенкой.
Позвоночник и lig. falciforme разделяют поддиафрагмальное пространство на две половины (правую и левую). Различают внутри- и вне-брюшинное поддиафрагмальные пространства.
Профилактика
Лечение поддиафрагмального абсцесса хирургическое. Оно состоит во вскрытии абсцесса и дренировании. Осуществляется через три классических доступа: 1. Абдоминальный чрезбрюшинный или абдоминальный внебрюшинный; 2. Чресплевральный; 3. Задний ретроперитонеальный.
Наилучшую возможность для обозрения создает чресплевральный доступ. Ввиду опасности инфекции плевры необходимо при отсутствии сращений провести предварительную плевроскопию — подшить диафрагму к париетальной плевре. Наиболее безопасны внеплевральные и внеперитонеальные доступы. Дренаж больших абсцессов желательно связывать с системой для отсасывания. В послеоперационном периоде применяются антибиотики для общего и местного лечения согласно антибиограмме.
Прогноз поддиафрагмального абсцесса серьезный. И при современных возможностях лечения смертность варьирует около 20%.
Как лечат абсцесс в животе
Единственным методом лечения абсцесса передней брюшной стенки является хирургический. Его дополняют последующей медикаментозной терапией, предполагающей использование антисептиков, антибиотиков, препаратов, относящихся к аминогликозидам, цефалоспоринам, фторхинолонам. Целью антибиотикотерапии является уничтожение патогенной микрофлоры. Приобретение медикаментов, необходимых пациенту после операции, осуществляется в аптеке по рецепту врача.
Оперативное лечение любой разновидности патологии, поразившей брюшную обширную полость, предполагает:
- вскрытие,
- процедуру дренирования,
- санацию.
При поддиафрагмальном виде патологии осуществимо внебрюшинное или чрезбрюшинное вскрытие полости, при тазовом , трансректальное или трансвагинальное.
Если диагностировано наличие нескольких очагов инфекции, требуется операция по широкому вскрытию брюшной воспаленной полости. Медики оставляют дренаж, позволяющий осуществлять аспирацию с промыванием.
При единичном абсцессе, представляющем поддиафрагмальную разновидность и имеющем небольшой размер, дренирование осуществляют через кожный покров ультразвуком. Щадящая методика грозит частичным выведением гнойно-некротической жидкости. Это чревато рецидивом или развитием абсцесса на другом участке в брюшной обширной полости.
Нуждаетесь в совете опытного врача? Получите консультацию врача в онлайн-режиме. Задайте свой вопрос прямо сейчас.
Задать бесплатный вопрос
Этиология и патогенез ПДА
В возникновении ПДА ведущая роль принадлежит микробной флоре. По данным большинства авторов, чаще всего в гное ПДА обнаруживается стрептококк, стафилококк, кишечная палочка. Нередко в культурах из гноя ПДА отмечается рост неклостридиальной анаэробной флоры.
Чаще всего источником инфекции при ПДА являются локальные гнойно-воспалительные процессы, расположенные в брюшной полости. Наиболее часто (около 90% случаев (Гулевский Б.А., Слепуха А.Г, 1988) это послеоперационный местный или разлитой перитонит. К возникновению ПДА могут привести любые операции на органах брюшной полости. Но статистика свидетельствует, что наиболее часто ПДА развиваются после гастрэктомий, субтотальных резекций желудка, операций по поводу рака поджелудочной железы и левой половины ободочной кишки ( Гулевский Б.А., Слепуха А.Г, 1988).С.Н.Малкова (1988) даже выделяет «группу риска» по развитию ПДА — это больные, перенесшие гастрэктомию или субтотальную резекцию желудка по поводу рака, особенно в сочетании с парагастральными операциями (спленэктомия, резекция поджелудочной железы). Причина этого — массивная операционная травма тканей, кровотечение, несостоятельность анастомозов (особенно пищеводно-кишечных), снижение иммунитета на фоне раковой интоксикации, нарушений лейкопоэза, спленэктомии и послеоперационной анемии. Технические погрешности во время операции (грубое обращение с тканями, плохой гемостаз, травмирование брюшины, применение сухих салфеток и тампонов) ведут к снижению сопротивляемости брюшины к инфекции. Хотя ПДА может возникнуть и после сравнительно небольших и протекавших без особых технических трудностей операций (аппендэктомия, ушивание перфоративной язвы, и т.д.).
Вторая наиболее частая группа причин ПДА — травмы органов живота (как закрытые, так и открытые). При всем разнообразии травмы ее последствия имеют общие черты — это образование гематом, скопления желчи, которые потом нагнаиваются и переходят в абсцессы ПДП. При открытых травмах возникновение ПДА наблюдается главным образом при повреждении околодиафрагмальной области (огнестрельные ранения, колотые и резаные раны).
Лишь 10% больных ПДА (Белогородский В.М., 1964; Гулевский Б.А., Слепуха А.Г; 1988) не имели в анамнезе предшествующих операций и травм. Среди заболеваний, вызывающих ПДА, первое место занимают болезни органов верхнего этажа брюшной полости (в первую очередь язвенная болезнь, абсцессы печени). Значительно реже ПДА является осложнением болезней органов среднего и нижнего этажей брюшной полости (неоперированный аппендицит, заболевания женских половых органов, гнойный паранефрит, простатит). Иногда ПДА осложняет течение гнойно-воспалительных заболеваний легких и плевры (обратно, реактивный плеврит гораздо чаще присоединяется к ПДА абдоминального генеза).
Симптомы
Развитие поддиафрагмального абсцесса сопровождается появлением следующих симптомов:
- боль в правой или левой подреберной области;
- болевые ощущения в области грудной клетки;
- тошнота, появление икоты;
- повышенная температура тела, характеризующаяся изменчивостью показателей;
- озноб, усиление потливости;
- пастозность кожи на участке локализации абсцесса;
- повышение частоты сердечных сокращений;
- возникновение одышки.
При появлении вышеуказанных симптомов больной должен быть немедленно госпитализирован. Необходим осмотр врача-хирурга, гастроэнтеролога. При условии самостоятельного лечения смертность в результате осложнений поддиафрагмального абсцесса может достигать 90%.
Статистические данные
На вопрос о частоте заболевания ПДА не дано еще точного научно обоснованного, статистически достоверного ответа, несмотря на большое количество работ, посвященных этой патологии. Основная причина этого — достаточная редкость заболевания. По данным Белогородского (1964) из больницы имени Куйбышева в Ленинграде (1945-1960 гг) среди более чем 300 тысяч больных больные ПДА составили 0,01%. Последующие наблюдения изучали гораздо меньшее число больных и поэтому не могут считаться более статистически достоверными.
Среди ПДА в настоящее время около 90% составляют послеоперационные ( Гулевский Б.А., Слепуха А.Г; 1988).
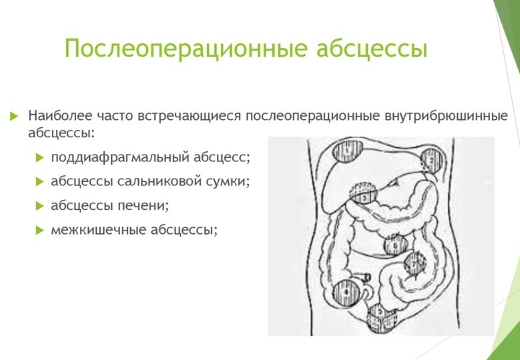
Виды абсцессов и флегмон забрюшинного пространства и их причины
К ряду причин, провоцирующих патологию брюшины и ее полости, специалисты относят:
- развитие вторичного перитонеального процесса, вызванного дренированием гематом, аппендицитом перфоративной разновидности, травмой (в область брюшины из кишечника проникает его содержимое);
- заболеваемость сальпингитом, параметритом, бартолинитом, пиосальпинксом;
- панкреатит как воспалительный процесс в полости, поражающий поджелудочную железу и вызывающий абсцесс;
- образование сквозного отверстия в желудочных стенках или в двенадцатиперстной кишке у страдающих язвенной болезнью.
По источнику заражения (патогенному возбудителю) абсцессы, локализованные в брюшной болезненной полости, бывают:
- бактериальными;
- некротическими (абактериальными);
- паразитарными.
Учитывая особенности происхождения, абсцесс, расположенный в брюшине классифицируют:
- посттравматической разновидности;
- послеоперационный;
- перфоративный;
- метастатическую.
С учетом места дислокации гнойника, специалисты выделяют:
- забрюшинный абсцесс, называемый ретроперитонеальным;
- внутрибрюшинный, именуемый интраперитонеальный;
- интраорганный (капсула образуется в глубине органе).
По размещению относительно органов, гнойники могут быть:
- межкишечными;
- тазовыми;
- поддиафрагмальными;
- аппендикулярными, внизу полости брюшины;
- внутриорганными;
- пристеночными.
Абсцесс бывает единичным и множественным. Разновидность определяется числом образований, наполненных гноем.
Диета при абсцессе брюшной полости
Для эффективного лечения и восстановления больного требуется соблюдение диеты. Особенности питания определяются видом абсцесса. Любая разновидность гнойника в брюшной болезненной полости требует приготовления отварной пищи, блюд на пару.
После хирургического вмешательства больным соблюдается диета, назначенная врачом. Пища не должна давать нагрузку на ЖКТ, печень с желчными протоками.
Необходимы блюда, обогащенные аскорбиновой кислотой, ретинолом, витаминами, относящимися к группе В.
Желательно употребление овощных пюре при больной брюшине. Если динамика положительна, в рацион включают мелко порубленное отварное мясо (говядина, курятина). Меню больного пополняют крупяными супами, отварной рыбой, куриными яйцами всмятку, тертой морковкой, яблоком, отварной свеклой. Разрешено пить нежирный кефир, простоквашу, компоты из сушеных ягод и фруктов, кисель, сок.
Абсцессом брюшной воспаленной полости называют серьезную патологию. Игнорировать формирование нельзя. Недопустимо отступать от предписаний доктора, касающихся периода восстановления после операции. Наименьшее подозрение на недуг является поводом для срочного обращения в поликлинику, чтобы избежать неприятных последствий.
Диагностика и лечение абсцессов брюшной полости
При первичном осмотре врач обращает внимание на то, какое положение тела принимает пациент для уменьшения болевого синдрома – согнувшись, полусидя, лежа на боку. Также наблюдаются:
- Сухость и обложение языка сероватым налетом.
- Болезненность при пальпации в области расположения гнойника.
- Асиметрия грудной клетки и выпячивание ребер при поддиафрагмальном абсцессе.
В общем анализе крови обнаруживают ускорение СОЭ, лейкоцитоз, нейтрофилез. Основные методы диагностики:
- Рентген брюшной полости;
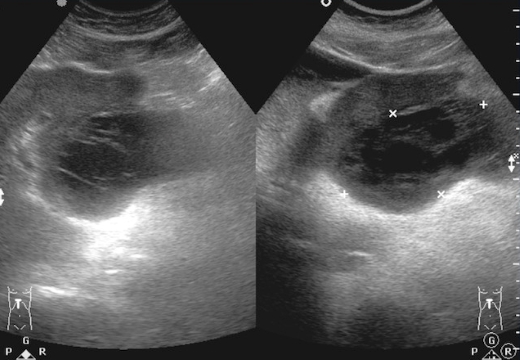
- УЗИ;
При сложностях диагностики проводится обследование при помощи КТ и МРТ.
Лечение абсцессов брюшной полости только хирургическое. Гнойник вскрывается и проводится дренирование гнойного содержимого.
При множественных абсцессах делается широкое брюшное вскрытие, и дренаж оставляется для промываний и удаления гноя. Далее проводится интенсивная терапия антибиотиками.
Видео показывает УЗИ абсцесса брюшной полости: