Скопление жидкости в тканях
Содержание:
- Немного теории
- Диагностируем
- Методы лечения
- Как снять опухлость
- Патологическая анатомия
- Методы лечения
- Лечение
- Читаем
- Виды кожных новообразований
- Возможные осложнения и профилактика
- Важность адаптированной тренировки
- Воспаление подкожной клетчатки на ногах
- Лечимся
- Хирургическое лечение
- Методика диагностики и лечения кожных новообразований
- Причина боли – микротрещины в мышцах
- Симптомы
- Классификация
Немного теории
Давайте чуть-чуть почитаем теории, чтобы понять смысл статьи.
Мы состоим из клеток, они находятся в межклеточном пространстве, а каждая из них окружена мембраной.
Мембрана самостоятельно выбирает, что впустить во внутрь, а что нет: сахар, соль, минералы, витамины, то есть все, что снаружи она впускает осознано.
Но у мембраны есть особенность, она полупроницаемая, то есть через нее, без ее согласия, спокойно может проходить вода.
И складывается такая ситуация.
Клетка, содержит обычную поваренную соль, а снаружи нее, есть межклеточное пространство, в котором тоже есть такая же соль.
Если в межклеточном пространстве концентрации соли будет высокой, а внутри нее низкой, тогда в этом случае вода будет выходить из нее, в межклеточное пространство.
Для чего она это делает?
А для того, чтобы разбавить ее снаружи и уменьшить концентрацию.
Легче было бы конечно выйти соли из нее, но нет. Спокойно сквозь мембрану может пройти только вода.
Тем самым клетки начинают сжиматься, такой эффект называется гипертонический раствор, то есть внутри нее меньше раствора, чем снаружи.
Также скажем, об изотоническом растворе, то есть когда снаружи и внутри клетки концентрация воды одинаковая.
И третий вариант гипотонический, то есть когда внутри клетки воды больше, чем снаружи, это происходит, для того, чтобы разбавить соль, которой оказалось больше внутри. В этом случае она начинает набухать.
Поэтому, когда человек в течении двух часов тренировок потеет, он теряет много соли, и чтобы ее восполнить, спортсмены принимают изотоники, чтобы уравновесить солевой баланс.
Диагностируем
Ультразвуковая денситометрия — диагностика потери плотности костной ткани с помощью ультразвуковой волны
Позволяет также узнать степень эластичности и прочности костной ткани, что бывает важно для постановки диагноза и выдачи рекомендаций пациенту.
Эхогидротубация (эхогистероскопия, УЗ- гистеросальпингография) — метод определения проходимости маточных труб. Прикладная кинезиология — метод, помогающий определить причины заболевания организма с помощью анализа мышечной силы
Методы обследования глаз
Кимопертубация, КПТ, кимогидротубация — метод проверки проходимости труб путем введения воздуха или газа.
Методы лечения
Тип лечения подкожных отеков жировой клетчатки определяется его типом и причиной возникновения. Терапия подбирается индивидуально и включает в себя комплекс мер, направленных на устранение всех обнаруженных патологий.
При заболеваниях сердца
Нарушения сердечной деятельности устраняются с помощью медикаментов. Последние необходимы для нормализации сердечного ритма, артериального давления, устранения болевого синдрома. Дополнительно назначаются мочегонные препараты, выводящие излишки жидкости из жировой клетчатки.
Патологии почек
Для лечения почек используются диуретики. Это снижает нагрузку на мочевыводящие органы, способствуя их восстановлению. Пациентам с подкожными отеками жировой клетчатки следует соблюдать диету, снижающую до минимума потребления соли. Объем выпиваемой в сутки воды не должен быть менее полутора литров.
Заболевания почек можно лечить с помощью нетрадиционной медицины. Для этого подбираются травы и плоды, обладающие очищающими, мочевыводящими, противовоспалительными свойствами. Лучшими народными средствами для снятия подкожных отеков на фоне почечных патологий считаются арбуз, дыня, сельдерей, ромашка, шалфей, шиповник и почки березы.
Травмы
Подкожные отеки жировой клетчатки при травмировании тканей носят местный характер и исчезают самостоятельно. Для ускорения их устранения необходимо применять регенерирующие средства в различных формах выпуска. При переломах и ушибах используются бандажи и прочие поддерживающие изделия. Болевой синдром можно снять путем приема обезболивающих препаратов.
При высоком риске нагноения раны или уже начавшемся инфицировании следует пройти курс антибактериальной терапии. В противном случае подкожный отек способен увеличиваться.
Варикозное расширение вен
При варикозе назначается прием антикоагулянтов, препаратов, улучшающих местное кровообращение. Распространено использование мазей от отеков, выводящих подкожную жидкость. В тяжелых случаях применяется хирургическое вмешательство. Хроническое варикозное расширение вен часто сопровождается подкожной опухолью вплоть до проведения операции по удалению пораженных участков сосудов.
Как снять опухлость
Для уменьшения отечности прибегают к различным методам. Можно использовать мази, принимать диуретики, а также препараты, способные нормализовать отток лимфы.
Что поможет убрать припухлость:
- Используйте холодный компресс: приложите на 5-10 минут к поврежденному участку тела лед, повторите процедуру несколько раз.
- Нанесите на кожные покровы в зоне отечности гепариновую мазь, она нормализует отток жидкости.
- Хорошо помогает лечебная гимнастика и массаж, если причиной возникновения отека стали физические нагрузки, попробуйте размять конечность руками, а потом опустите ее в холодную воду на несколько минут.
- Ограничьте количество потребляемой жидкости или примите диуретики. Подобный метод хорош в том случае, если причина припухлости – сбой в работе почек.
- Когда виной всему воспаление прибегают к помощи антибактериальных препаратов. Антибиотики назначают курсом, прерывать его не стоит.
- Поможет ношение компрессионного белья, но только в случае если есть проблемы с венами.
- Когда виной всему аллергическая реакция убрать симптомы можно с помощью антигистаминных препаратов.

В тяжелых случаях или если речь идет о внутреннем воспалении с формированием гнойного образования, помочь больному может только оперативное вмешательство, его проводят после диагностики и курса консервативной терапии.
Если в течение 3 дней отек не спадает, его площадь увеличивается, а предпринятые меры не приносят желаемого результата, то стоит обратиться к врачу. Если динамика наблюдается в течение суток или она носит реактивный характер (симптомы нарастает стремительно), стоит как можно скорее обратиться в медицинское учреждение за помощью.
Патологическая анатомия
Патологические изменения в Подкожной жировой клетчатке могут быть связаны с нарушениями жирового обмена. При эндогенных и экзогенных формах ожирения (см.) в П. ж. к. увеличивается количество жировых долек за счет гиперплазии липоцитов и увеличения жира в их цитоплазме (гипертрофия липоцитов). При этом происходит образование новых капилляров, а в самих жировых клетках нередко обнаруживаются деструктивные изменения. Снижение количества жира в цитоплазме жировых клеток отмечается при истощении. При этом ядра клеток занимают центральное положение, их объем часто возрастает.
Мукоидное и фибриноидное набухание соединительной ткани Подкожной Жировой Клетчатки (см. Слизистая дистрофия, Фибриноидное превращение) происходит при коллагеновых болезнях (см.). Амилоидоз (см.) встречается редко. Амилоид может обнаруживаться в стенке сосудов, реже вокруг фолликулов волос, сальных и потовых желез. Кальциноз (см.) возможен на небольших участках, в зоне дистрофических изменений ткани. Напр., при склеродермии (см.) соли кальция откладываются в виде зерен, глыбок или слоистых образований с перифокальной воспалительной реакцией.
Некроз Подкожной Жировой Клетчатки развивается при местных нарушениях кровообращения, механических повреждениях, инъекции некоторых лекарственных средств (напр., р-ров сульфата магния, хлорида кальция и др.) и химических в-в (напр., бензина), при ожогах, отморожениях и т. д. (см. Жировые некрозы, Некроз). В жировых дольках происходит ферментативное расщепление нейтрального жира с образованием жирных кислот и мыл, которые раздражают окружающие ткани, вызывая пери-фокальную продуктивную воспалительную реакцию с наличием гигантских многоядерных клеток (см. Липогранулема).
Артериальная гиперемия Подкожной Жировой Клетчатки чаще возникает при воспалительных процессах в коже и П. ж. к. и носит в основном местный характер. При общем венозном застое в П. ж. к. развивается картина отека. В результате нарушения лимфооттока в П. ж. к. возникают склеротические изменения. Кровоизлияния в П. ж. к. носят разлитой характер и сопровождаются быстрым всасыванием продуктов распада крови.
Неспецифические воспалительные процессы чаще всего носят экссудативный характер — серозный, гнойный, фибринозный. Особое место занимает синдром Пфейффера — Вебера — Крисчена (рецидивирующий ненагнаивающийся спонтанный панникулит), который характеризуется очаговой деструкцией жировой ткани с развитием воспалительной реакции (см. Панникулит). Морфологическая картина специфических воспалительных заболеваний П. ж. к. не отличается от таковой в других органах и тканях (см. Сифилис, Туберкулез внелегочный).
Патологические процессы, вызываемые в П. ж. к. грибками, довольно разнообразны, что зависит от свойств грибков и реакции на них организма. При гистологическом исследовании в П. ж. к. обнаруживаются изменения, свойственные хроническим воспалительным процессам, с особенностями, обусловленными видом возбудителя (см. Микозы).
Атрофия Подкожной Жировой Клетчатки возникает при различных формах кахексии (см.). П. ж. к. приобретает охряно-желтую окраску, что связано с концентрацией пигмента липохрома, жировая ткань пропитывается отечной жидкостью. Гипертрофия П. ж. к. чаще всего бывает викарной, напр, при атрофии мышц конечностей.
Методы лечения
Тип лечения подкожных отеков жировой клетчатки определяется его типом и причиной возникновения. Терапия подбирается индивидуально и включает в себя комплекс мер, направленных на устранение всех обнаруженных патологий.
При заболеваниях сердца
Нарушения сердечной деятельности устраняются с помощью медикаментов. Последние необходимы для нормализации сердечного ритма, артериального давления, устранения болевого синдрома. Дополнительно назначаются мочегонные препараты, выводящие излишки жидкости из жировой клетчатки.
Патологии почек
Для лечения почек используются диуретики. Это снижает нагрузку на мочевыводящие органы, способствуя их восстановлению. Пациентам с подкожными отеками жировой клетчатки следует соблюдать диету, снижающую до минимума потребления соли. Объем выпиваемой в сутки воды не должен быть менее полутора литров.
Заболевания почек можно лечить с помощью нетрадиционной медицины. Для этого подбираются травы и плоды, обладающие очищающими, мочевыводящими, противовоспалительными свойствами. Лучшими народными средствами для снятия подкожных отеков на фоне почечных патологий считаются арбуз, дыня, сельдерей, ромашка, шалфей, шиповник и почки березы.
Травмы
Подкожные отеки жировой клетчатки при травмировании тканей носят местный характер и исчезают самостоятельно. Для ускорения их устранения необходимо применять регенерирующие средства в различных формах выпуска. При переломах и ушибах используются бандажи и прочие поддерживающие изделия. Болевой синдром можно снять путем приема обезболивающих препаратов.
При высоком риске нагноения раны или уже начавшемся инфицировании следует пройти курс антибактериальной терапии. В противном случае подкожный отек способен увеличиваться.
Варикозное расширение вен
При варикозе назначается прием антикоагулянтов, препаратов, улучшающих местное кровообращение. Распространено использование мазей от отеков, выводящих подкожную жидкость. В тяжелых случаях применяется хирургическое вмешательство. Хроническое варикозное расширение вен часто сопровождается подкожной опухолью вплоть до проведения операции по удалению пораженных участков сосудов.
Лечение
К сожалению, панникулит относится к тем патологиям, которые требуют длительного и комплексного лечения, особенно если пациент вовремя не обратился к врачу и диагноз был поставлен поздно. В острой форме заболевание может тянуться 2–3 недели, в подострой или хронической – до нескольких лет. Однако, независимо от формы патологии, лечение всегда будет комплексным.
В каждом случае врачом подбирается индивидуальная схема лечения в зависимости от особенностей пациента и наличия или отсутствия сопутствующих заболеваний.
Однако в большинстве случаев в схему лечения будут включаться такие препараты, как:
- Нестероидные противовоспалительные средства, которые помогают снять воспаление, боль и при необходимости снизить высокую температуру.
- Глюкокортикостероиды в малых дозах, которые также помогают уменьшить воспаление и отек в пораженных тканях.
- Производные 8-оксихинолина, которые обладают антибактериальной, противогрибковой и противопаразитарной активностью.
- Антибиотики широкого спектра действия, которые назначают в том случае, если патология вызвана бактериями, например, стрептококками или стафилококками.
Помимо этого при узловатой и бляшечной формах панникулита в схему могут включаться препараты-цитостатики, такие, например, как Метотрексат или Азатиоприн.
Наиболее трудно терапии поддается инфильтративная форма панникулита. В тяжелых случаях не помогают даже большие дозы глюкокортикостероидов и антибиотиков. Поэтому для лечения этой патологии в некоторых ситуациях врачи назначают препараты факторы некроза опухоли (ФНО).
В дополнении к основным препаратам схема лечения может включать и вспомогательные средства, например, гепатопротекторы или антиоксиданты. Также может назначаться физиотерапия: фонофорез, магнитотерапия или ультразвук.
Читаем
-
Кетаминовая психотерапия быстро снимает симптомы, но с краткосрочным эффектом. Исследователи считают, что кетамин улучшает нейропластичность и может стирать воспоминания. Придет ли такой метод лечения в нашу страну?
-
Повреждение головного мозга может влиять на многие вещи: память, мироощущение и даже на личность. Иногда даже члены семьи считая своего родственника ленивым или трудным в общении не знают, что это вызвано нарушением мозга.
-
Крипторхизм — неопущение яичек в мошонку — относится к наиболее частым аномалиям полового развития, ведущим к бесплодию и импотенции у мужчин. Яичко — мужская половая железа — выполняет в организме две важные функции.
-
Ортодонтическое лечение не только улучшает внешний вид и самооценку; она также может улучшить здоровье ваших зубов, десен и челюстей. Вы можете выбрать один из типов брекетов и приобрести идеальную улыбку.
-
Малоподвижный образ жизни, сидячая работа, возрастные изменения приводят к угасанию двигательной и защитной функции околосуставных тканей. Резкие движения, вывихи могут стать причиной растяжения или разрыва связок стопы.
Виды кожных новообразований
Среди наиболее распространенных сегодня разновидностей новообразований можно выделить следующие.
Доброкачественные:
- себорейная папиллома (бородавка) — уплощенное новообразование желто-бурого или коричневого цвета на закрытых участках тела;
- дерматофиброма — узловое новообразование, чаще всего встречается в районе голени у женщин;
- ангиома — врожденная опухоль в виде округлых пятен или бугров сине-багрового цвета (как правило, появляются на голове или лице);
- невусы — небольшие папулы или пигментные пятна, проявляются в детстве — к старости исчезают, у людей со светлой кожей невусы — самые распространенные новообразования кожи. Невусы опасны тем, что могут перерасти в злокачественные;
- липома (жировик) — опухолевидное подвижное безболезненное новообразование, чаще встречается на спине, плечах и наружной поверхности бедер;
- атерома — эпителиальная киста, может перерасти в липосаркому;
- гемангиома — сосудистая опухоль, чаще бывает у детей.
Пограничные:
- кератома — небольшое шелушащееся пятно коричневого цвета, чаще возникает у людей после 50 лет;
- ксеродерма — наследственное заболевание, развивающееся с раннего детства до старости; при наличии этого новообразования следует избегать ультрафиолета;
- кожный рог — новообразование, возвышающее над кожей, образуется в основном у пожилых людей.
Злокачественные:
- меланома — перерожденное пигментное пятно или скопление пятен на конечностях, шее или голове, чаще ей подвержены женщины после сорока;
- саркома Капоши — многочисленные фиолетовые папулы, локализующиеся в области нижних конечностей, ей больше подвержены мужчины;
- эпителиома — опухоль в виде узелка с серо-желтой коркой и кровоточивостью.
Возможные осложнения и профилактика
Так как точный механизм развития заболевания до сих пор неизвестен, то как таковой специфической профилактики панникулита не существует. Исключение – вторичная форма, при которой врачи советуют не допускать обострения первичной патологии, провоцирующей развитие панникулита.
Что же касается прогноза и осложнений, то в первую очередь это будет зависеть от конкретной формы заболевания и того, когда был поставлен диагноз и начато лечение. Панникулит, лечение которого начато на ранних стадиях, проходит гораздо быстрее и реже проявляется осложнениями.
Наиболее неблагоприятным и тяжелым по течению является острая форма панникулита, которая часто может осложняться сепсисом. Подострая и хроническая формы, как правило, в большинстве случаев со временем проходят без осложнений.
Важность адаптированной тренировки
Мышечную боль можно предотвратить. «Только рационально построенная и адаптивная тренировка предотвращает перегрузку мышц», говорит эксперт. «Лошади должны тренироваться медленно, но непрерывно. Так достигается согласованность белковых веществ и происходит обучение моторным навыкам». При этом время играет важную роль.
Тело должно иметь возможность выучивать каждое новое движение сначала медленно. Подумайте, например, про боковые движения: никакая неквалифицированная лошадь сразу не сможет двигаться свободно и эластично. Сначала движение должно прочувствоваться. Первые успехи, даже самые маленькие, должны вознаграждаться.
Воспаление подкожной клетчатки на ногах
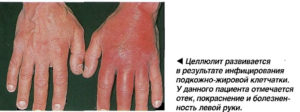
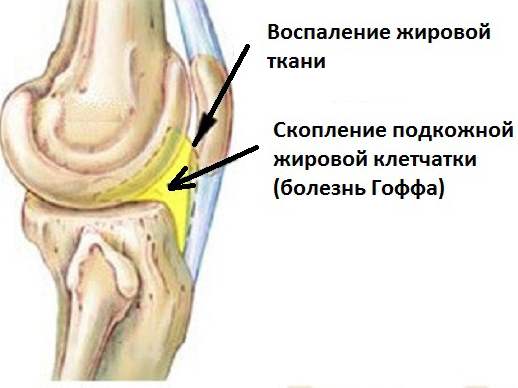
При панникулите наблюдается воспаление подкожно-жировой клетчатки. Оно локализуется в жировых дольках или междольковых перегородках и приводит к их некрозу и заращению соединительной тканью.
Это дерматологическое заболевание имеет прогрессирующее течение и приводит к образованию узлов, инфильтратов или бляшек.
А при его висцеральной форме происходит поражение жировых тканей внутренних тканей и органов: поджелудочной железы, почек, печени, забрюшинного пространства и сальника.
В этой статье мы ознакомим вас с предположительными причинами, разновидностями, основными проявлениями, способами диагностики и лечения панникулита. Эта информация поможет вовремя принять решение о необходимости лечения у специалиста, и вы сможете задать ему интересующие вас вопросы.
Панникулит сопровождается усилением перекисного окисления жиров.
В половине случаев наблюдается идиопатическая форма болезни (или панникулит Вебера-Крисчена, первичный панникулит) и чаще она выявляется у женщин 20-40 лет (как правило, с лишним весом).
В остальных случаях заболевание является вторичным и развивается на фоне различных провоцирующих факторов или болезней – иммунологических расстройств, дерматологических и системных недугов, приема некоторых лекарств, воздействия холода и пр.
Причины
Впервые это заболевание было описано в 1925 году Вебером, но упоминания о его симптомах встречаются и в описаниях, датированных 1892 годом. Несмотря на развитие современной медицины и проведение большого количества исследований по изучению панникулита, ученые так и не смогли составить точного представления о механизмах развития этого недуга.
Известно, что заболевание провоцируется различными бактериями (чаще стрептококками и стафилококками), которые проникают в подкожно-жировую клетчатку через различные микротравмы и повреждения кожных покровов. В большинстве случаев поражение тканей клетчатки происходит в области ног, но может возникать и на других частях тела.
Предрасполагающими факторами к его развитию могут стать различные заболевания и состояния:
- кожные заболевания – микозы, дерматиты, экзема, опоясывающий лишай и ветрянка, стопа атлета и др.;
- травмы – любые, даже самые незначительные, повреждения (укусы насекомых, царапины, ссадины, раны, ожоги, обморожения и т. п.) увеличивают риск проникновения инфекции;
- лимфогенные отеки – отечные ткани склонны к растрескиванию, и этот факт увеличивает шанс инфицирования подкожно-жировой клетчатки;
- заболевания, вызывающие ослабление иммунной системы – СПИД, лейкемия, раковые опухоли, сахарный диабет и др.;
- ранее перенесенный панникулит;
- употребление наркотиков внутривенно;
- ожирение.
Симптомы
К основным проявлениям спонтанного панникулита относят следующие симптомы:
- появление под кожей расположенных на разной глубине узлов;
- покраснение и отек в области поражения;
- повышение температуры и ощущение напряженности и боли в области поражения;
- красные точки, сыпь или волдыри на коже.
Чаще поражения кожных покровов появляются на ногах. В более редких случаях повреждения проявляются на руках, лице или туловище.
Кроме очагов поражения подкожно-жировой клетчатки при панникулите у больных часто появляются признаки общего недомогания, возникающего при острых инфекционных заболеваниях:
- лихорадка;
- слабость;
- головная боль;
- дискомфортные ощущения и боли в мышцах и суставах и т. п.
После исчезновения узлов на коже образуются участки атрофии, представляющие собой округлые очаги запавшей кожи.
При висцеральной форме заболевания происходит поражение всех жировых клеток. При таком панникулите развиваются симптомы гепатита, нефрита и панкреатита, а в забрюшинном пространстве и на сальнике образуются характерные узлы.
Узловатый панникулит
Заболевание сопровождается образованием ограниченных от здоровых тканей узлов размером от нескольких миллиметров до 10 и более сантиметров (чаще от 3-4 мм до 5 см). Окраска кожи над ними может варьироваться от ярко-розовой до телесной.
Лечимся
-
Тракционная терапия — вытяжение мышечно-связочного аппарата позвоночника с помощью специальных устройств.
-
Прививка от рака шейки матки предназначена сформировать иммунитет от вируса папилломы человека (6,11,16,18 типов), который вызывает рак и другие клеточные нарушения у ещё не инфицированного человека.
-
БОС психофизиологической подготовки беременных к родам — это тренинг сердечно-сосудистой, дыхательной и нервной системы женщины.
-
Существуют китайские, японские, тайские, тибетские, гавайские, африканские массажные системы. Все они направлены на восстановление энергетики человека.
-
Физиотерапия — это метод лечения, в котором используются физические факторы: токи, магнитные поля, лазер, ультразвук и др.
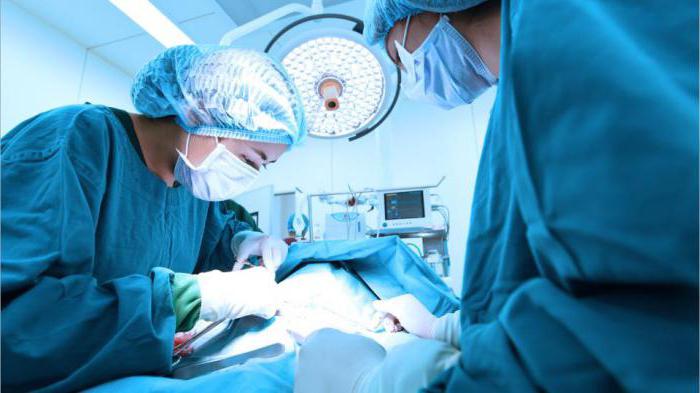
Хирургическое лечение
На поздних стадиях больному назначают операцию. Вмешательство направлено на реконструкцию ЛС и уменьшение объемов конечности, для чего проводится иссечение подкожной клетчатки и липосакция.
- Лимфовенозные анастомозы — ЛС окрашиваются метиленовым синим. Затем выделяется подкожная вена или ее ветвь с сохранившимися клапанами. Специальной атравматической нитью под контролем микроскопа выполняется сшивание сосудов. Вена снизу пережимается, чтобы создать нулевое давление и улучшить присасывающий эффект.
- Туннелирование — с помощью спиралевидных дренажей или полимерных протезов создаются каналы, по которым лимфатическая жидкость беспрепятственно возвращается в здоровые ткани удаляется из организма.
Методика диагностики и лечения кожных новообразований
Никакие новообразования на коже, даже обычные родинки, нельзя удалять самостоятельно. При изменении формы новообразований, покраснении, образовании корки, зуде, кровоточивости, усилении пигментации или хронической травматизации необходимо немедленно обратиться к врачу. Только своевременно проведенная диагностика новообразований кожи позволит установить, доброкачественным или злокачественным является образование, а врач удалит новообразование кожи, а затем обязательное гистологическое исследование.
Удаление доброкачественных новообразований кожи производится:
- хирургическим путем (самый радикальный метод), применяется в основном для крупных новообразований;
- криодеструкцией (жидким азотом), может потребовать повторной процедуры и обжечь соседние ткани;
- электрокоагуляцией (с помощью специального радиочастотного прибора);
- лазером, являющимся современным, эффективным и наиболее распространенным на сегодняшний день способом.
Ганглий
Приём ведёт:
Антипенко Вячеслав Владимирович
Приём ведёт:
Антипенко Вячеслав Владимирович —
Хирург
Причина боли – микротрещины в мышцах
Мышцы состоят из множества отдельных мышечных волокон, так называемых миофибрилл. Они состоят из двух разных структур белка – актина и миозина, которые связываются между собой структурой, похожей по форме на букву Z (Z-диски – прим. пер.). «При перегрузке в области Z структур могут возникать так называемые микротрещины».
Мышцы могут работать эффективно только если они могут полностью расслабляться. Пример: У лошади, на которой ездят верхом постоянно в сборе, нет шанса достаточно растягивать мускулатуру шеи и спины. Во время верховой езды всадник определяет длину работающей мышцы шеи, её растяжение и сокращение, а через это – влияет на снабжение мускулатуры кровью и питательными веществами. Человек дополнительно контролирует снабжение мышц питательными веществами.
Как правило, затронута в работе бывает не только одна мышца, а все мышечные группы, которые сотрудничают между собой. «Наибольшее усилие получают мышечные волокна, которую несут статичную нагрузку. Если же мышца постоянно находится в движении, ритмично сокращается и расслабляется снова и снова, то она может работать долго и выносливо», – говорит Vera Barfrieder.
Подъём в гору требует больших усилий, чем прогулка с горы. Это действительно так, но последнее скорее ведёт к мышечной боли, так как мышца должна противостоять постоянной нагрузке, которая возникает из-за движения и силы тяжести, и вырабатывать максимальную силу в течение короткого промежутка времени.
здесь так же могут возникать трещины в мышечном волокне. Нехарактерные движения являются опасными, так как каждое мышечное движение требует согласованности мышечных волокон и направляющих их моторных нервов. Если эта координация недостаточно налажена, то напряжение может быть очень велико, приводя к большому количеству микротрещин.
Вероятно, вам это знакомо: выводя лошадь из денника, вы замечаете, что что-то не так. Она передвигается жестко, с трудом ставит одно копыто перед другим и лучше бы вообще остановилась. При этом накануне была очень хорошая тренировка и вот наконец-то новое занятие. Если необычный процесс движения в целом указывает на перегрузку интенсивной тренировкой, то в теле лошади происходит следующее:

«В момент повреждения ткани боль не чувствуется, так как кончики болевых нервов лежат вне мышечного волокна, – в соединительной ткани. Но из-за микротрещин возникает воспаление. Поврежденные структуры в клетке должны быть удалены и утилизированы». При этом нервы, отвечающие за боль, возбуждаются непосредственно продуктами, которые выделяются при возникновении трещин.
«Из-за этого возникает давление, сужаются кровеносные сосуды и ухудшается кровоснабжение», – говорит наш эксперт. «Боли ведут к рефлекторному напряжению мышц, чтобы предотвратить повторное движение и боль, связанную с ним. В результате мышцы попадают в порочный круг напряжения». При сильной мышечной боли опухоли можно ощутить на ощупь или по повышенной температуре (место опухоли греется).
Наблюдайте ход мышечной боли. Симптомы могут сохраняться до шести дней. Проконсультируйтесь с экспертом, чтобы узнать наверняка и принять необходимые меры.
Не удивляйтесь, если лошадь неохотно будет выходить из денника. Является ли спокойствие верным лекарством? Нет, так как легкое, равномерное движение (такое как гуляние или контролируемое движение на корде) помогают выздоровлению. «Все стимулирующие кровоснабжение мероприятия помогают мускулатуре, так как кровь и лимфа выводят возникшие из-за появления микротрещин продукты и снабжают мышцы всем необходимым для излечения», – объясняет физиотерапевт лошадей.
Солнечная ванная, отдых под солярием или теплые полотенца так же помогут лошади улучшить её самочувствие. «Ни при каких обстоятельствах лошадь не должна выполнять те задачи, которые явились причиной мышечной».
Симптомы
Интенсивность симптомов зависит от объема опухоли жировой клетчатки, его типа, индивидуальных особенностей пациента. Основные признаки:
- припухлость под кожей;
- след, не проходящий некоторое время после нажатия пальцем на отечную область.
Симптомы варьируются в зависимости от сопутствующих заболеваний. Виды первичных патологий и признаки опухоли жировой клетчатки:
- Сердечно-сосудистые нарушения. Свободная жидкость скапливается на нижних конечностях, особенно заметно ее появление к вечеру. Первый признак опухоли – длительное присутствие следов от одежды и обуви. Болевой синдром отсутствует.
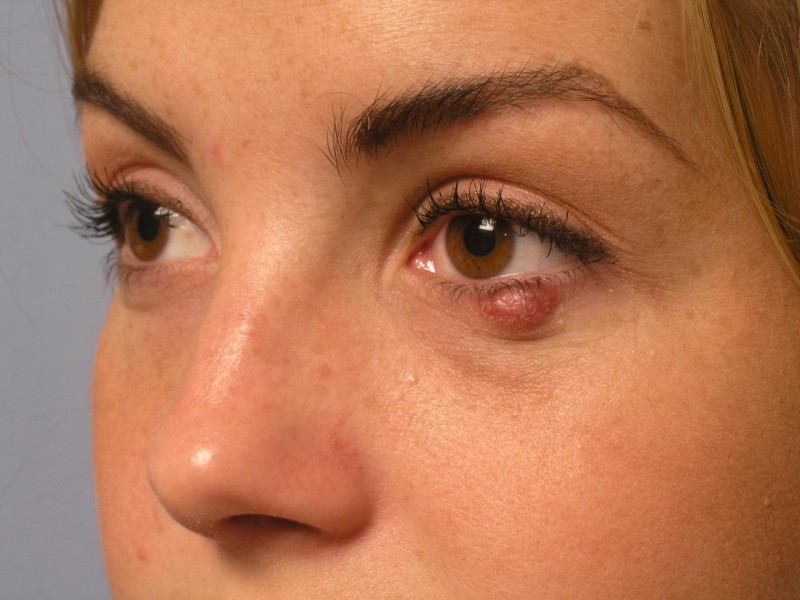
- Болезни мочевыводящих органов. Отек жировой клетчатки под глазами и на лице, который ярче всего выражен в утреннее время.
- Патологии вен. Отечность плотная, присутствуют вблизи пораженных сосудов. Сопровождается ноющей болью, усталостью в ногах.
- Аллергия. Скопление жидкости под кожей на лице, языке, гортани.
При распространенном отеке подкожной клетчатки всего тела опухоль на лице наиболее заметна в утреннее время, к вечеру она перемещается к конечностям. Местный тип болезни не обладает способностью смены локализации.
Отек головы, лица, шеи
Данный вид заболевания возникает быстро, а его исчезновение происходит достаточно медленно. Опухоль жировой клетчатки на лице является заметным косметическим дефектом, создающим нездоровый внешний вид. Причины развития:
- простудные заболевания с воспалением пазух носа;
- травмы головы;
- болезни почек;
- воспаления в ротовой полости.
Патология способна самостоятельно исчезать к середине дня. Ее появление повторяется на следующее утро. Объем свободной жидкости в жировой клетчатке постепенно уменьшается и полностью исчезает по мере устранения основной патологии.
Наиболее опасной считается отечность шеи.  Она способна мгновенно развиваться при аллергических реакциях. При склонности к ее возникновению необходимо носить с собой средства для первой помощи. Отек подкожной клетчатки шеи при наличии тонзиллита встречается при дифтерии, способен развиваться при эндокринных нарушениях, опухолях горла, воспалении слюнных желез. Он может быть следствием онкологических процессов в данной области.
Она способна мгновенно развиваться при аллергических реакциях. При склонности к ее возникновению необходимо носить с собой средства для первой помощи. Отек подкожной клетчатки шеи при наличии тонзиллита встречается при дифтерии, способен развиваться при эндокринных нарушениях, опухолях горла, воспалении слюнных желез. Он может быть следствием онкологических процессов в данной области.
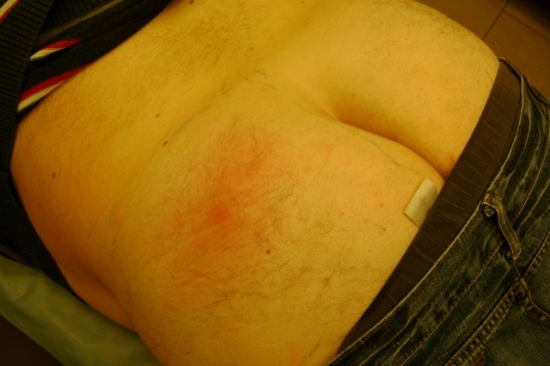
Отек на конечностях
Подкожная опухоль на руках и ногах может быть следствием местных заболеваний или нарушений функциональности систем организма. Причины его возникновения:
- крупные опухоли;
- болезни кровеносных сосудов;
- заболевания сердца;
- нарушение кровоснабжения и лимфооттока.
При объемных новообразованиях и других механических препятствиях для нормального кровотока чаще встречаются односторонний тип патологии. Такой вид не изменяется в течение дня и постепенно увеличивается.
Генерализованные
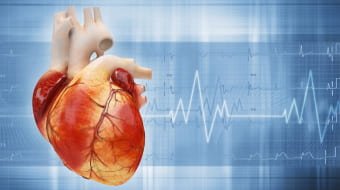 Скопление жидкости по всему телу является признаком заболеваний сердца. Такие опухоли могут сочетаться с более объемными отеками подкожно-жировой клетчатки поясничной области и нижней части живота у лежачих больных. Данная патология вероятна и при наличии онкологического процесса на последних стадиях.
Скопление жидкости по всему телу является признаком заболеваний сердца. Такие опухоли могут сочетаться с более объемными отеками подкожно-жировой клетчатки поясничной области и нижней части живота у лежачих больных. Данная патология вероятна и при наличии онкологического процесса на последних стадиях.
Классификация
Заболевание классифицируется по нескольким критериям. Два основных типа – местный и общий отеки. Виды по причине их возникновения:
- Гипопротеинемический. Сбой обмена веществ. Низкая концентрация альбуминов.
- Гидростатический. Повышение капиллярного давления.
- Мембраногенный. Высокая проницаемость капилляров из-за их травматизации.
По стадии формирования патология разделяется на предотек жировой клетчатки и выраженный отек. Первый вид является начальной стадией развития, а второй – явно выраженной опухолью.
Классификация подкожной отечности жировой клетчатки по виду жидкости:
- Слизь. Признак микседемы. Включает в себя органические кислоты, коллоиды межуточной ткани, воду.
- Экссудат. Содержит элементы крови, белок.
- Транссудат. Схож с экссудатом, но содержит меньшую концентрацию белка.
Опухоль жировой клетчатки способна развиваться с различной скоростью. Типы по быстроте возникновения симптомов:
- Хронический. Длительное образование скопления жидкости – до нескольких недель.
- Острый. Формирование за несколько часов.
- Молниеносный. Развитие опухоли от нескольких минут до одного часа. Обычно является следствием аллергической реакции, травмы.
Точный вид заболевания можно определить только по результатам комплексной диагностики. Назначением обследований и последующего лечения занимается врач-флеболог.