Саркома юинга
Содержание:
Течение болезни Саркома Юинга
При гистологическом исследовании саркома Юинга и все опухоли семейства PNET представляются в виде бесструктурных агрегатов мелких опухолевых клеток, разделенных фиброзными прослойками. Клетки имеют правильную форму, содержат округлые или овальные ядра. Заключенная в клеточных ядрах дисперсия хроматина имеет характерный «зеркальный» вид. В некоторых ядрах видны фигуры митоза.
Патоморфологические особенности саркомы Юинга и PNET, выявляемые при гистологическом исследовании, являются недостаточными для установления окончательного диагноза. Наибольшие сложности возникают при проведении дифференциального диагноза с другими мелкоклеточными злокачественными опухолями детей (нейробластомой, рабдомиосаркомой, неходжкинской лимфомой и др.). У подростков и взрослых сходная патоморфологическая картина характерна для некоторых мягкотканных сарком, таких как рабдомиосаркома, синовиальная саркома, лейомиосаркома.
Поскольку эти опухоли, несмотря на различный гистогенез, лишены специфических морфологических признаков, позволяющих установить точный диагноз, то для дифференциальной диагностики необходимо проведение ряда дополнительных исследований, к которым относятся световая (электронная) микроскопия, иммуногистохимический и цитогенетический анализ (FISH и PCR). Ранее предпринимались попытки использования гистохимических методов исследования (реакции на липиды, коллаген, гликоген и др.). Так, гликоген может быть определен практически в 90% случаев саркомы Юинга путем использования Шифф-реакции. К сожалению, специфичность этих методик оказалась недостаточной.
Как уже упоминалось выше, все PNET, в отличие от саркомы Юинга, характеризуются наличием отчетливой нейроэктодермальной дифференцировки.
Иммуногистохимическое (с помощью моно- и поликлональных антител) исследование опухолевой ткани позволяет в этом случае выявить экспрессию синаптофизина и нейронспецифической энолазы. В педиатрической практике весьма важным является проведение дифференциального диагноза PNET и нейробластомы. В обоих случаях определяется положительная реакция на нейронспецифическую энолазу, однако для нейробластомы характерно повышение уровня катехоламинов.
При световой микроскопии примитивные нейроэктодермальные опухоли демонстрируют формирование псевдорозеток Homer-Wright, что также отличает их от саркомы Юинга.
Несмотря на различия в нейроэктодермальной дифференцировке, клетки саркомы Юинга и PNET одинаково часто экспрессируют на своих мембранах продукт онкогена MIC-2, известный как гликопротеин р30/32 или СD 99. Выявление его экспрессии иммуногистохимическим методом служит убедительным подтверждением клинико-рентгенологического диагноза саркомы Юинга.
Проводимое в последние годы активное и целенаправленное изучение саркомы Юинга и PNET позволило выявить множество опухолеспецифических генетических повреждений, являющихся промоторами неконтролируемой клональной пролиферации. Разнообразные дефекты генома обусловливают клиническую гетерогенность злокачественных новообразований изучаемой группы и являются значимыми прогностическими факторами. Быстрая идентификация этих нарушений осуществляется с помощью флуоресцентной in situ гибридизации (FISH), одного из новейших методов молекулярно-генетического анализа, позволяющего выявлять амплификацию генов.
Практически 95% клеток саркомы Юинга и PNET имеют характерные изменения хромосом в виде транслокаций между EWS-геном на хромосоме 22 и FLI1-геном на хромосоме 11. Хромосомные транслокации активируют транскрипцию, приводящую к синтезу химерной РНК и нарушению регулирования роста и дифференцировки клеток.
Менее часто регистрируемыми цитогенетическими аномалиями у больных саркомой Юинга и PNET являются трисомия хромосом 8 и 12, транслокация между хромосомами 1 и 16, а также делеция короткого плеча хромосомы 1. Частота и клиническая значимость этих повреждений генетического аппарата требует дальнейшего углубленного изучения.
Результаты ряда молекулярно-генетических исследований позволяют предположить, что одним из ключевых моментов туморогенеза является повреждение гена, кодирующего синтез рецептора трансформирующего фактора роста-β II типа (TGF-β), который относится к белкам-супрессорам.
Помимо FISH, для идентификации генетических дефектов успешно применяется методика полимеразной цепной реакции (PCR), характеризующаяся уникально высокой чувствительностью, в том числе при необходимости исследования минимальных объемов опухолевой ткани (например, образца крови или костного мозга).
Прогноз
Чтобы дать прогноз об успехе лечения, нужно учесть ряд факторов: когда был поставлен диагноз, распространились ли метастазы, где именно расположена опухоль.
Болезнь излечима в первой стадии. Если опухоль удаётся вырезать до появления дополнительных очагов патологии, процент выздоровления находится на уровне 70%. Получить такой результат удаётся с помощью медикаментов, которые пациент принимает во время химиотерапии. Сегодня используются препараты с небольшим побочным влиянием на организм. За счёт этого терапия эффективна и риск повторного развития патологии минимален.
Если уже запущен процесс метастазирования, прогноз зависит от того, какие участки поражены раком. Отрицательной для пациента является ситуация, когда вторичные очаги возникли в лёгких или лимфоузлах и операция невозможна. Нередко метастазы расположены в костной ткани либо костном мозге. В этом случае выживаемость составляет 30%.
К сожалению, принять профилактические меры, чтобы избежать данного заболевания, невозможно, потому что причины развития саркомы неизвестны и по сей день.
Пациентам с диагнозом саркома Юинга следует помнить, что это не является приговором
Важно вовремя получить необходимое лечение и соблюдать клинические рекомендации врачей
Лечение и прогнозы
Метод лечения больного саркомой определяется решением врачей на основании данных обследований и анализов. Применяются следующие виды лечения:
- хирургический;
- полихимиотерапия;
- лучевая терапия;
- пересадка костного мозга;
- введение стволовых клеток.
Оперативное лечение
Хирургический метод используется редко. Быстрое распространение опухоли не позволяет полностью иссечь поражённые раковыми клетками ткани. При давлении на спинной мозг применяют хирургическое вмешательство, которое временно облегчает состояние больного, но не излечивает.
Медикаментозное лечение
Химиотерапия назначается после оперативного вмешательства, если оно проводилось. Используется и как самостоятельный вид лечения. При химиотерапии лечение заключается во введении в организм лекарственного препарата в определённой дозировке.
Часто применяется полихимиотерапия. Лечение проводится с применением нескольких лекарственных препаратов. Этопозид, циклофосфан, доксорубицин – часто применяемые лекарства. Они действуют на поражённый очаг таким образом: нарушают синтез ДНК, клетки перестают делиться, опухолевый процесс удаётся приостановить. Лечение тяжело переносится больными.
Подобрать лекарственные средства, правильно назначить дозировку и схему применения препаратов – такая задача стоит перед опытным специалистом. Схема лечения составляется индивидуально и по ходу лечения может корректироваться.
Брахитерапия предполагает размещение капсулы около очага поражения. Этот метод используют при глубоком расположении опухоли. Капсула содержит радиоактивное вещество, действующее губительно на злокачественное образование.
Лучевая терапия
Воздействуя ионизирующими лучами на очаг, добиваются неплохих результатов. Лучевая терапия назначается при глубоком метастазировании в ткани. Используется в повышенных дозах с дальнейшей пересадкой костного мозга и введением стволовых клеток.
Прогноз неутешительный: применяемый комбинированный метод лечения помогает в 60-70% случаев добиться ремиссии. При применении химиотерапии с последующей трансплантацией костного мозга выживаемость составляет 30%. Правильный подбор лечения позволяет 50% больных прожить 7 лет.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Источник
Лечение саркомы юинга в израиле
Число людей, приезжающих в Израиль для получения высококвалифицированной медицинской помощи, ежегодно растет. Правительство активно финансирует отрасль здравоохранения, благодаря чему удается непрерывно повышать уровень врачебной подготовки, закупать инновационное диагностическое оборудование, а также разрабатывать собственные методики лечения заболеваний.
В список диагностических мероприятий входит применение компьютерной, магнитно-резонансной, позитронно-эмиссионной томографии, а также всевозможные виды ультразвукового и рентгенографического исследования. Использование высокоточных томографических аппаратов имеет и лечебное назначение. Во многих госпиталях и больницах применяются методы трехмерной визуализации, позволяющие установить локализацию, размеры новообразований и на основании полученных данных разработать оптимальную тактику лучевого облучения.
Особое значение для онкологических больных имеет подбор химиотерапии. В израильских клиниках выбор противоопухолевых препаратов основывается на многих факторах, ключевым из которых является гистологический тип опухоли. Благодаря биопсии и последующему патанатомическому изучению определяются биологические особенности новообразования, и формируется тактика фармакологического лечения.
Возникновение болезни Саркома Юинга
Для костных сарком характерен быстрый рост и раннее метастазирование. Саркома Юинга является второй по частоте среди злокачественных опухолей костей у детей — составляет 10-15 %. Эта опухоль редко встречается у детей моложе 5 лет и у взрослых старше 30 лет. Пик заболеваемости приходится на 10-15 лет.
Причина появления злокачественных опухолей костей пока не известна, однако доказано, что в 40 % возникновение костной саркомы провоцирует травма.
Существует некоторая связь между возникновением саркомы Юинга и наличием скелетных аномалий (энхондрома, аневризмальная костная киста и т.д.) и аномалиями мочеполовой системы (гипоспадии, редупликация почечной системы). В отличие от остеосаркомы, ионизирующая иррадиация не ассоциируется с возникновением саркомы Юинга.
Цитогенетический анализ показывает в 85% случаев хромосомную транслокацию t(11,22) (q24, q12) в большинстве клеток, выделенных из этой опухоли. Аналогичные изменения выявляются в другой мелкоклеточной опухоли — PNET (примитивной нейроэктодермальной опухоли). И хотя саркома Юинга не имеет анатомической связи со структурами ЦНС или автономной симпатической нервной системы, эти цитогенетические изменения доказывают нейроэктодермальную природу опухоли. Кроме того, в большинстве случаев в клетках опухоли выявляется экспрессия РАХ3 протеина, который в норме определяется в период эмбрионального развития нейроэктодермальной ткани. При саркоме Юинга часто можно определить и другой опухолевый маркер — NSE (сывороточная нейрон-специфичная энолаза).
Саркома Юинга состоит из мелких круглых клеток со скудной цитоплазмой, круглым ядром, содержащим нежный хроматин и слабо просматривающиеся базофильные нуклеолы. В отличие от остеосаркомы, она не продуцирует остеоид.
Идея эндотелиальной природы опухоли Юинга превалировала до 1980 года. Исследования, проведенные в последние годы, показали нейрогенную природу опухоли Юинга. Хотя чаще саркома Юинга является недифференцированной опухолью костей, имеются данные о поражении мягких тканей (экстраоссальная саркома Юинга). В специальной литературе появился термин «семейство опухолей типа саркомы Юинга».
Факторы риска развития саркомы Юинга
В настоящее время известно несколько факторов риска, связанных с возникновением саркомы Юинга.
Пол. Саркома Юинга несколько чаще встречается среди мальчиков по сравнению с девочками.
Возраст. В 64% случаев саркома Юинга встречается в возрасте от 10 до 20 лет.
Раса. Наиболее часто саркома Юинга наблюдается у белого населения.
Диагностика опухоли
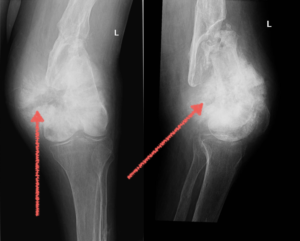
В начале болезни симптомы заставляют пациентов обращаться к травматологам. Первым исследованием, на котором удается заподозрить саркому, становится рентген. Для саркомы Юинга характерным признаком является сочетание деструктивного и реактивного процесса в костеобразовании.
На рентгене станут заметными игольчатые и пластинчатые образования, если в патологический процесс вовлечена надкостница. На рентгене выделяется изменение мягких тканей, область превышает размер опухоли. Опухолевый компонент характеризуется однородностью, нет патологического костеобразования, хрящевых включений.
Как только на рентгене будут выявлены признаки саркомы Юинга, пациента отправляют в онкологическое отделение, где назначают обширное обследование, выявляют метастазы и первичный очаг болезни. В ходе исследования проводят компьютерную томографию или МРТ мягких тканей и костей, пораженных опухолью. Во время исследования удается определить размеры опухоли, степень распространения, связь с окружающими тканями и сосудисто-нервным пучком.
Компьютерная томография и рентген легких позволяют выявить наличие метастазов в легочной ткани. Чтобы определить, есть ли метастазы в костях, внутреннем органе, костном мозге, назначают УЗИ, остеосцинтиграфию, позитронно-эмиссионную томографию. Ряд дополнительных исследований позволяет оценить характер новообразования. Для биопсии материал берут из мягкой ткани компоненты опухоли или костной ткани.
Чтобы выявить характер патологического процесса может быть назначено молекулярно-генетическое исследование (ПЦР для обнаружения микрометастазов, флуоресцентная гибридизация, чтобы подтвердить диагноз), иммуногистохимическое исследование.
Причины
Следующие неблагоприятные факторы провоцируют появление болезни:
- Погрешности в еде;
- Воздействие вредных веществ;
- Повышенное количество ультрафиолетовых лучей;
- Травмы в позвоночном столбе;
- Вредные привычки;
- Рак какого-либо органа;
- Генетическая предрасположенность;
- Наследственность;
- Гормональные расстройства;
- Стрессы.
Причины возникновения болезни выявить сложно. Она может развиться из-за воздействия веществ канцерогенного характера, вирусов и т.д. Повреждения, травмы, ушибы в области позвоночника приводят к развитию ракового процесса.
Исследователи предполагают, что травма ведёт к росту раковых клеток организма человека, но опухолевый процесс не вызывает. Высказываются другие сведения о влиянии наследственности, предрасположенной к возникновению онкологии. Не последнюю роль играют имеющиеся заболевания в позвоночнике.
Симптомы саркомы Юинга
Местом локализации новообразования может быть практически любая кость, а также мягкие ткани конечностей, головы и туловища. Частота поражаемости:
- Длинные трубчатые кости нижних конечностей – до 45- 50% случаев;
- В области тазового пояса – 18-20%;
- Длинные трубчатые кости верхних конечностей– в 12-16 % случаев;
- Ребра, позвонки, ключицы, лопатки, кости черепа, кистей рук и стоп – редкие локализации.
Болевой синдром
Является наиболее частым, в значительном количестве случаев – первым симптомом при саркоме Юинга. Боль локализуется в области опухоли с нарушением функции пораженной конечности. Периодически возникающая, непостоянная (волнообразная) боль может иметь разнообразный характер: острая, ноющая, режущая, тупая, сильно либо умеренно выраженная по интенсивности. От момента появления болей до установления диагноза в среднем проходит от 6 до 12 мес.
Первоначально боль имеет слабую интенсивность и может периодически самопроизвольно затихать, по мере прогрессирования опухоли боли становятся постоянными, интенсивными, нарушающими обычную активность и сон больного.
Воспалительная реакция
В ткани опухоли часто образуются участки геморрагий и некрозов, вызывающих местное повышение температуры, отечность, гиперемию – т. е. проявляет себя как неспецифический острый воспалительный процесс, сходный с таковым при остеомиелите. Большинство пациентов имеют симптомы интоксикации с подъемом температуры тела до 38-39 градусов, слабости, потери массы тела.
Внешний вид
Для саркомы Юинга характерна ранняя инвазия в окружающие мягкие ткани, мягкотканная часть новообразования более объемная, чем костная. При осмотре опухоль может определяться в виде деформации пораженного участка, болезненная при пальпации и быстро увеличивающаяся в размерах. Кожа над опухолью гиперемирована, отечна, с выраженным сосудистым рисунком.
Цикличность течения
Течение заболевания может быть цикличным: периодически полное затухание всех симптомов и их последующее возобновление. По мере прогрессирования опухолевого процесса продолжительность ремиссии сокращается. Такие проявления цикличности более характерны для сарком, локализованных в плоских костях. Длительность заболевания при этом может составлять несколько лет, — такое клиническое течение обозначается как торпидное.
Цикличность в течении заболевания, особенно если положительная динамика имеет место на фоне проводимой противовоспалительной терапии, может быть расценено как положительный результат лечения и повлечь за собой диагностическую ошибку.
Другие проявления
В целом симптомы варьируют в зависимости от локализации первичной опухоли, и могут иметь другие проявления:
- Хромота — при поражении костей нижних конечностей;
- Радикулопатия, компрессионный синдром с параплегией, нарушение функции тазовых органов – при поражении позвонков;
- Плевральный выпот, кровохарканье, симптомы дыхательной недостаточности – при поражении костей и мягких тканей грудной клетки с распространением в грудную полость и вовлечением в опухолевый процесс легких, плевры и средостения.
Диагностика
Больные люди практически никогда не подозревают у себя или у своих детей наличие онкологического процесса при появлении первых симптомов, поэтому об изначальном походе к врачу онкологу не идет и речи. Первый, к кому обращаются люди при возникновении болей в костях – травматолог. Этот доктор отправляет пациента на рентген, так как сначала может возникнуть подозрение на наличие какой-либо травмы.
Рентгенография в травматологии при саркоме позволяет врачу увидеть, что кортикальный слой кости имеет нечеткие очертания, кортикальная пластинка расслоена, имеет волокнистую структуру. При вовлечении в патологический процесс надкостницы на рентгеновском снимке будут видны маленькие образования в виде иголочек и пластин. Также на снимке различается изменение в мягких тканях и их увеличение по сравнению с первичным костным образованием.
Сама опухоль имеет однородную структуру, в ней присутствуют хрящевые включения, на раннем этапе развития нет кальциноза или патологических костных наростов. При выявлении характерных рентгенологических проявлений онкологии диагностика саркомы продолжается в онкологическом диспансере. Онколог определяет, является ли кость первичным местом локализации опухоли, а также выявляет наличие или отсутствие метастазов.

Всех больных, у которых есть подозрение на саркому, обследуют самым тщательным образом. Исследованиям подлежат кости, мягкие ткани, кровь, разные органы и системы организма. Магнитно-резонансная или компьютерная томография позволяет выявить наличие метастатических клеток саркомы даже в отдаленных от первичной области локализации частях тела. Благодаря данным методам обследования можно определить не только размер новообразования и наличие метастазов, но и то, какую связь имеет опухоль с окружающими ее тканями, сосудами и нервными окончаниями.
Пациентам проводится рентгенография грудной клетки, так как метастазы при саркоме Юинга часто распространяются на легкие. Для обнаружения метастазов в других костях, в органах и костном мозге проводится ультразвуковое исследование, иногда с применением контрастного вещества, позитронно-эмиссионная томография и остеосцинтиграфия. Для уточнения диагноза обязательно проведение биопсии материала, взятого из опухоли или костной ткани, которая расположена недалеко от костномозгового канала.
Так как данный онкологический процесс может поражать и костный мозг, докторами из крыльев подвздошной кости берется костный мозг и делается билатеральная трепанобиопсия. Для определения характера патологического процесса, проводится иммуногистохимическое и молекулярно-генетическое исследование. Выявление метастазов происходит благодаря цепной реакции, а сама постановка точного и окончательного диагноза происходит на основании флуоресцентной гибридизации и остальных исследований.
Классификация
В медицине выделяют несколько классификаций опухоли Юинга в зависимости от типа, форму и локализации. Саркомой данного типа считается атипичное образование Юинга, опухоль Аскина и периферическое нейроэктодермальное новообразование костной и мягкой ткани злокачественного типа.
Стадии в упрощенном варианте
Выделяют всего две стадии заболевания. К первой относится локализованная опухоль, имеющая один очаг патологического процесса. Он может располагаться в костной ткани, затрагивать сухожилия и мышцы, которые расположены вблизи с областью поражения.
Ко второй стадии в данном случае относят метастатическую форму, когда патологические очаги наблюдаются и в других органах.
Локализованная стадия имеет три подстадии:
- Поражение внешней оболочке кости.
- Распространение патологического процесса по внешней и внутренней части костей.
- Поражение всех окружающих тканей.
Метастатическую стадию разделяют на мелко и крупно метастатический тип.
Развернутые стадии
Саркома Юинга при диагностировании для полного точного описания распространения патологического процесса используется 4 стадии.
По теме
Онкодерматология
Прогноз при раке кожи на различных стадиях
- Наталья Геннадьевна Буцык
- 6 декабря 2020 г.
Первая характеризуется наличием небольшого узла, расположенного на костной ткани. При второй стадии новообразования поражает более глубокие слои костей.
На третьей стадии возникают метастатические поражения в окружающих тканях и органах. 4 стадия характеризуется распространением метастазов в легкие, печень, головной мозг и другие отдаленные органы.
Саркома позвоночника фото опухоли, симптомы, выживаемость
Понимание причин и механизма возникновения заболевания позволяет заподозрить его на ранней стадии и повысить вероятность благоприятного исхода.
Статистика по количеству выявленных опухолей растет год от года, что вызывает необходимость более внимательного отношения к собственному здоровью.
Саркома представляет собой злокачественную опухоль, произрастающую из соединительной ткани. Опухоль позвоночника встречается крайне редко, трудно дифференцируется и быстро прогрессирует.
При этом клинические проявления заболевания многообразны, что еще больше усугубляет вопросы диагностики.
Отличительные признаки этого вида патологии зависят от локализации стадии процесса, типа опухоли, скорости ее прогрессирования, возраста больного, других хронических заболеваний.
Все признаки онкологической патологии можно разделить на общие и специфичные. Общие симптомы онкологии – появление слабости, утомляемости, резкое снижение веса, периодическое повышение температуры.
Признаки злокачественного процесса позвоночника также можно обобщить, но каждый тип опухоли будет иметь свои особенности. Речь идет о том, что проявления остеосаркомы отличаются от ангиосаркомы.
Симптомы саркомы позвоночника будут такими:
- Боль является общим признаком любого злокачественного процесса и появляется тогда, когда опухоль сдавливает окружающие органы, ткани, сосуды и нервные структуры. Чаще возникает в ночное время, в покое не исчезает.
- Онемение конечностей, ощущение мурашек, жжение по ходу нерва.
- По мере прогрессирования процесса может возникать паралич или парез (полное или частичное прекращение проведения нервного импульса в соответствующем участке).
- Временное выпадение некоторых рефлексов.
- На поздних стадиях начинается недержание кала и мочи.
Боль увеличивается по мере роста опухоли, вначале носит временный характер, затем становится постоянной. Когда происходят парезы и параличи, они затрагивают участок позвоночника ниже участка с опухолью.
Прогрессирование болезни вызывает таким симптомы, как нарушение походки, потеря равновесия.
Решение о методе лечения происходит после консилиума невролога, онколога и хирурга. В отношении конкретного больного может применяться один или несколько методов терапии.
Вот возможные способы воздействия на опухоль:
- Хирургический метод применяется редко, поскольку опухоль быстро распространяется на близлежащие ткани, и полное иссечение популяции раковых клеток проблематично.
- Химиотерапия, то есть введение препаратов, губительно действующих на опухоль, назначается как после операции, так и самостоятельно.
- Наиболее эффективной считается лучевая терапия – воздействие ионизирующего излучения на очаг опухоли.
Если доктор считает целесообразным применение химиотерапии, то назначается один или несколько разных препаратов в минимальной дозировке. Далее доза корректируется и происходит подбор оптимального сочетания лекарственных средств.
Если очаг опухоли располагается глубоко, то вблизи нее размещают капсулу с радиоактивным веществом, уничтожающим опухоль. Этот метод называется брахитерапией.
с медицинской конференции, посвященной лечению опухолей позвоночника, в том числе саркомы:
Прогноз при онкологии – понятие условное и зависит от многих факторов. Имеет значение как стадия диагностируемого образования, так и другие факторы (скорость распространения процесса, своевременность терапии и объем оказания помощи, возраст пациента).
Комбинированная терапия повышает выживаемость на 70%, но конкретные прогнозы доктора обычно не делают. Чем выше стадия опухоли, тем неблагоприятнее прогноз.
шов после операции
, пожалуйста, выделите фрагмент текста и нажмите Ctrl Enter.
Классификация по tnm и код мкб-10
Саркому Юинга у детей и взрослых классифицируют по стандартному онкологическому принципу, на основании размера опухоли (T), наличия поражения регионарных лимфоузлов (N), присутствия или отсутствия отдаленных метастаз (M), степени злокачественности (G). Установление стадии проводят на клинических данных, информации, полученной при проведении инструментальных методов исследования, а также после гистологической верификации.
Классификация саркомы Юинга костей:
| Стадия | T | N | M | G |
|---|---|---|---|---|
| IA | Т1 – меньше 8 см | N0 – нет поражения регионарных л/у | М0 – нет отдаленных метастаз | Низкая |
| IB | Т2 – больше 8 см | |||
| IIA | Т1 | Высокая | ||
| IIB | Т2 | |||
| III | Т3 – опухоль прорастает в окружающие ткани | Любая | ||
| IVA | Любая Т | М1а – метастазы только в легкие | ||
| IVB | N1 – есть поражение регионарных л/у | Любая М | ||
| Любая N |
Классификация саркомы Юинга мягких тканей:
| Стадия | T | N | M | G |
|---|---|---|---|---|
| IA | T1a – опухоль меньше 5 см, расположена поверхностно | N0 | M0 | Низкая |
| T1b – до 5 см, глубоко | ||||
| IB | T2a – от 5 см, поверхностно | |||
| T2b – больше 5 см, глубоко | ||||
| IIa | T1a | Высокая | ||
| T1b | ||||
| IIB | T2a | |||
| III | T2b | |||
| Любая Т | N1 | Любая | ||
| IV | Произвольная N |
В МКБ-10 саркома Юинга классифицируется под кодом С 41.9