Фасции, фиброзные и синовиальные влагалища верхней конечности
Содержание:
- Патология
- Срединные мышцы
- Анатомия и гистология
- Cимптомы заболевания
- Мышцы живота — Полулунная линия
- Прямая мышца живота
- Сухожильные перемычки
- Пирамидальная мышца
- Наружная косая мышца живота
- Паховая связка
- Лакунарная связка
- Загнутая связка
- Поверхностное паховое кольцо
- Латеральная ножка
- Внутренняя косая мышца живота
- Мышца, поднимающая яичко
- Поперечная мышца живота
- Паховый серп (соединительное сухожилие)
- Связка, подвешивающая половой член/клитор
- Пращевидная связка полового члена
- Поясничный треугольник
- Паховый канал
- Квадратная мышца поясницы
- Патология
- Диагностика
- Функции ткани
- Методы исследования
Патология
Представление о дисфункции можно разделить на 4 стадии:
- Асимптоматическая стадия. Оценка пациента может выявить лежащие в основе нарушения, которые могут привести к развитию дисфункции. Например, полностью компенсированный варус заднего отдела стопы, или ожирение.
- Стадия начальных симптомов. Тендинит (воспаление сухожильного влагалища в области удерживателя сгибателей). Легкая слабость б/б мышц.
- Стадия выраженной дисфункции. Характеризуется повреждением внутри сухожилия, удлинением без повреждения, даже отрывом сухожилия от ладьи.
- Выраженная пронация среднего отдела и отведение переднего отдела.
Другая классификация:
- Острая фаза. Продолжается 2 недели после возникновения, в течение которой патология сухожилия может не диагностироваться. Типично: диффузный отек, мягкость с медиальной стороны голеностопного сустава. Может быть болезненность и усталость мышц нижней конечности.
- Подострая фаза. Продолжается от 2 недель до 6 месяцев. Отмечается боль и отек вдоль сухожилия, от задней части медиальной лодыжки до внутреннего продольного свода. Это может быть симптомом также тарзального туннельного синдрома вследствие компрессии местного нерва. Пассивные движения в подтаранном и среднеплюсневом суставах обычно не вызывают боли, но походка меняется, отсутствует толчок, отведен передний отдел, отсутствует супинация при отрыве пятки и пальцев.
- Хроническая фаза. Наступает примерно через 6 месяцев. У пациентов односторонняя ригидная плоская стопа. В запущенном случае боль может переместиться с медиальной на латеральную часть тарзального синуса. Латеральная боль возникает из-за прогрессирующей вальгусной деформации заднего отдела стопы, которая ведет к пяточно-малоберцовой осевой нагрузке, периостальному воспалению, перонеальному тендиниту и подтаранному тендиниту.
Срединные мышцы
Итак, мы приступаем к последней группе мышц стопы, осталось совсем чуть-чуть. Это было совсем не сложно, не так ли? Снаружи — короткие сгибатели и межкостные мышцы, внутри — мышцы большого пальца и мизинца. Теперь давайте узнаем, что находится между мышцами большого пальца и мизинца.
Короткий сгибатель пальцев (musculus flexor digitorum brevis)
Это также довольно простая мышца. Она крупная, поверхностная и располагается сразу под подошвенным апоневрозом. У нас уже был короткий сгибатель большого пальца и был короткий сгибатель мизинца. Как же можно обойтись в такой ситуации без короткого сгибателя остальных пальцев?
Давайте используем хорошо знакомый нам планшет и выделим на нём короткий сгибатель пальцев:
Начало: передняя часть подошвенной поверхности пяточного бугра, подошвенный апоневроз;
Прикрепление: средние фаланги 2-5 пальцев. Каждое сухожилие мышцы разделяется на две ножки, которые обхватывают соответствующий палец с латеральной и медиальной сторон. Между этими ножками проходят сухожилия длинного сгибателя пальцев стопы;
Функция: сгибание 2-5 пальцев стопы
Квадратная мышца подошвы (musculus quadratus plantae)
Если мы удалим короткий сгибатель пальцев, который мы только что изучили, мы увидим квадратную мышцу подошвы. Эта мышца лежит под ним вторым слоем. На самом деле, она не особо квадратная, скорее, она похожа на четырёхугольник.
Посмотрите на планшет, на котором мы видим точно такую же картину, как и на предыдущих, только с одним отличием — здесь также удалён и короткий сгибатель пальцев (предыдущая мышца). Здесь мы видим квадратную мышцу стопы, которая, в целом, довольно похожа на короткий сгибатель. Однако, как видите, перед ней проходит сухожилие длинного сгибателя — это хороший ориентир, если, конечно, он не удалён. Я выделил голубым саму квадратную мышцу подошвы, а жёлтым — сухожилие длинного сгибателя пальцев:
Посмотрите на этот же планшет без выделений:
Начало: нижняя и медиальная поверхность задней части пяточной кости (две различных головки);
Прикрепление: наружный край сухожилия длинного сгибателя пальцев (обратите внимание, мышца прикрепляется не к кости, а к сухожилию другой мышцы);
Функция: сгибание дистальных фаланг пальцев стопы в синергии с длинным сгибателем пальцев.
Червеобразные мышцы (musculi lumbricales)
Если вы внимательно смотрели на предыдущий планшет, вы могли заметить довольно необычную вещь. Брюшко длинного сгибателя пальцев располагается, как вы помните, на голени, а сухожилие — на стопе. Мы прослеживаем, как мышца переходит в длинное, крепкое сухожилие, затем это сухожилие распадается на четыре более тонких сухожилия и..между ними снова появляются мышечные волокна. Это довольно странно, не так ли?
На самом деле, всё правильно, потому что мы видим червеобразные мышцы — небольшие мышечные пучки, которые начинаются от сухожилий длинного сгибателя пальцев, а вплетаются в тыльные фасции 2-5 пальцев.
Кстати, эти тонкие, нежные мышцы довольно часто повреждаются во время препаровки, поэтому качественные препараты, на которых они видны — довольно редкая вещь. Повторяю иллюстрацию мышц стопы без моих стрелок, чтобы вы могли самостоятельно сориентироваться и найти червеобразные мышцы:
Начало: сухожилие длинного сгибателя пальцев (индивидуальное для каждой мышцы);
Прикрепление: тыльная фасция 2-5 пальцев стопы (червеобразные мышцы огибают плюснефаланговые суставы и переходят на тыльную сторону стопы);
Функция:сгибание проксимальный фаланг и разгибание дистальных фаланг 2-5 пальцев стопы.
Подошвенные межкостные мышцы (musculi interossei plantares)
Как вы помните, в предыдущей статье мы разбирали мышцы тыла стопы. И там вы видели межкостные мышцы, которые лежат между плюсневыми костями. На подошве такие мышцы также имеются — как вы понимаете, это самый глубокий слой подошвенных мышц.
В атласе Синельникова есть иллюстрация этого слоя, но меня до сих пор очень смущают подписи, в которых подошвенные межкостные мышцы перемежаются с тыльными. К сожалению, сейчас кафедра нормальной анатомии моего университета закрыта на карантин (как и весь мир), поэтому мне не с кем проконсультироваться. Я просто прикреплю эту иллюстрацию из атласа Синельникова:
Зато нам на помощь спешит атлас Грея. Не зря он считается мировой классикой анатомии. В этом атласе есть отличный рисунок, на котором мы можем рассмотреть подошвенные межкостные мышцы:
Начало: медиальная сторона 3-5 плюсневых костей;
Прикрепление: основание проксимальных фаланг пальцев;
Функция: сгибание проксимальных и разгибание остальных фаланг 3-5 пальцев стопы. Приведение 3-5 пальцев стопы ко второму пальцу.
Давайте завершим нашу табличку, в которой мы рассматривали мышцы стопы:
Анатомия и гистология
Рис. 2. Органы женского таза (сагиттально-срединный распил): 1 — uterus; 2 — vagina; 3 — rectum; 4 — fossa vestibuli vaginae; 5 — ostium vaginae; 6 — urethra; 7 — vesica urinaria.
Влагалище располагается под углом к вертикальной линии, открытым кпереди (рис. 2). Оно охватывает шейку матки и заканчивается в области преддверия В. (vestibulum vaginae) ямкой преддверия В. (fossa vestibuli vaginae). У девственниц дно преддверия и его нижний конец ограничены девственной плевой (см.). Направляясь из полости таза к преддверию, В. проходит через моче-половую диафрагму (diaphragma urogenitale). Между стенками В. и влагалищной частью шейки матки образуются углубления — передний и задний своды влагалища (fornix vaginae ant. et fornix vaginae post.). Задний свод наиболее глубокий. В. имеет две стенки: переднюю (paries ant.) и заднюю (paries post.), которые соприкасаются между собой, вследствие чего просвет его имеет на поперечном срезе вид щели. Длина В. у взрослой женщины колеблется от 7 до 9 см] задняя стенка на 1,5—2 см длиннее передней; ширина В.— 2—3 см.
Стенка Влагалища состоит из трех слоев — слизистой, мышечной и адвентициальной оболочек (tunica mucosa, tunica muscularis et tunica adventitia).
Рис. 3. Матка (в разрезе) и влагалище (часть стенки удалена); 1 — crus clitoridis; 2 — ostium urethrae externum; 3 — ostium vaginae; 4 — labium minus pudendi; 5 — glandulae vestibulares majores; 6 — bulbus vestibuli; 7 — columna rugarum anterior; 8 — rugae vaginales; 9 — canalis cervicis uteri.
Слизистая оболочка, выстилающая В. изнутри, собрана в многочисленные поперечные складки (rugae vaginales), более выраженные в нижних отделах (рис. 3). Они образуют вдоль В. (за исключением его верхнего отдела) два продольных столба: задний (columna rugarum post.) и передний (columna rugarum ant.). Нижняя часть переднего столба вдается в просвет В. и образует мочеиспускательный киль В. (carina Urethralis vaginae). В этом месте к наружной поверхности В. примыкает мочеиспускательный канал.
Влагалище выстлано многослойным неороговевающим плоским эпителием, претерпевающим ритмические изменения в последовательных стадиях менструального цикла и во время беременности. Железы отсутствуют в слизистой оболочке. Подслизистой оболочки во В. нет, и собственно мышечный слой слизистой оболочки непосредственно переходит в мышечную оболочку. Мышечная оболочка В. образована в основном продольно идущими пучками гладких мышечных клеток, но между последними всегда имеется большее или меньшее количество циркулярно ориентированных пучков. Адвентициальная оболочка В. образована рыхлой волокнистой соединительной тканью, связывающей его с соседними органами.
Кровоснабжение В. осуществляется маточной артерией (a. uterina), а также ветвями нижней мочепузырной артерии (a. vesicalis inf.), средней прямокишечной артерии (а. rectalis media) и внутренней половой артерии (a. pudenda interna). В адвентиции В. и вокруг него имеются многочисленные вены, формирующие влагалищное венозное сплетение; между этим сплетением и аналогичными сплетениями других органов малого таза и наружных половых органов имеются анастомозы. Оттекает венозная кровь от В. в систему внутренней подвздошной вены (v. iliaca interna).
Лимфатические сосуды идут от верхней и средней трети влагалища во внутренние подвздошные (nodi lymphatici iliaci interni) и крестцовые лимф, узлы (nodi lymphatici sacrales), а от нижней трети и преддверия — в глубокие и поверхностные паховые лимф, узлы (nodi lymphatici inguinales superficiales et nodi lymphatici inguinales profundi). Сосуды эти берут начало из сетей, образованных капиллярами, к-рыми богато снабжена стенка В.
Иннервируется В. вегетативной нервной системой: симпатическая иннервация осуществляется ветвями нижнего подчревного сплетения (plexus hypogastrica inf.), а парасимпатическая — внутренностными тазовыми нервами (nn. splanchnici pelvini). Чувствительная иннервация В. происходит за счет ветвей крестцовых спинномозговых нервов (nn. spinales sacrales).
Cимптомы заболевания
Для тендинита и тендовагинита характерны следующие симптомы:
- Боль при активных движениях, которые совершаются с участием пораженного сухожилия. Аналогичные пассивные движения при этом безболезненны (в отличие от артритов).
- Болезненность при пальпации вдоль пораженного сухожилия.
- На начальных стадиях развития тендинита боль возникает только после физической нагрузки, поэтому ее длительно принимают за простое переутомление. В последующем боли могут беспокоить практически постоянно.
- П окраснение кожи, отечность и локальное повышение температуры над зоной пораженного сухожилия. На начальных этапах эти симптомы могут уменьшаться после отдыха.
- Шумы при движении. К ним относятся потрескивание, похрустывание (крепитация), которые слышны на расстоянии или с помощью фонендоскопа.
- Острые инфекционные тендовагиниты обычно сопровождаются симптомами интоксикации (слабость, повышение температуры), резкой отечностью и покраснением, которые располагается вдоль сухожильного влагалища (а не в точке прикрепления сухожилия к кости, в отличие от тендинитов), лимфоаденопатией.
- При туберкулезном тендовагините по ходу расширения влагалищ сухожилий прощупываются плотные образования – рисовые тела.
Диагностика тендинита и тендовагинита
Диагностика начинается с осмотра, выявления болезненности при активных движениях и пальпации, отека в месте сухожилия. Лабораторные анализы не выявляют никаких изменений, за исключением тех случаев, когда тендинит связан с ревматоидным или инфекционным процессом.
Рентгенография пораженного сухожилия часто не выявляет никаких изменений. Они могут возникать на поздних стадиях, когда в пораженном участке уже появились кальцинаты. Если процесс начался в результате артрита или бурсита, то можно выявить соответствующие изменения. Пяточные шпоры обнаруживаются при тендинитах и тендобурситах ахиллового сухожилия или сухожилия подошвенной мышцы. При тендините собственной связки надколенника возможны признаки асептического некроза бугристости большеберцовой кости (болезни Осгуда-Шлаттера).
Часто приходится прибегать к магнитно-резонансной томографии и компьютерной томографии. Она выявляет участки дегенеративных изменений, разрывы сухожилия, требующие хирургического вмешательства. Для выявления стенозирующего тендосиновита эти методы мало информативны.
Ультразвуковое исследование сухожилия относится к дополнительным методам, с его помощью можно выявить сокращение сухожилия или изменение его структуры.
Тендинит предплечья
При тендините мышц-сгибателей и пронаторов предплечья (медиальный эпикондилит) поражаются круглый пронатор, лучевой и локтевые сгибатели запястья и длинной ладонной мышцы. Заболевание возникает в результате хронического раздражения медиального надмыщелка с реактивным воспалением места прикрепления мышц-сгибателей. Основная причина тендинита предплечья – чрезмерная вальгусная деформация. Часто встречается при некоторых видах спорта (гольф – «локоть игрока в гольф», теннис, бейсбол, настольный теннис, сквош, гимнастика).
Симптомы тендинита предплечья:
- боль по внутреннему краю локтя, которая может отдавать вверх вдоль плеча или вниз вдоль внешней части предплечья;
- болезненность при пальпации в зоне над медиальной части надмыщелка плечевой кости и сгибании кисти вниз;
- слабость в области кисти (вплоть до того, что возникают трудности при поднятии чашки, рукопожатии);
- часто возникает неврит локтевого нерва.
Тендинит запястья
Наиболее частые причины тендинита мышц-разгибателей запястья (латеральный эпикондилит) – занятия некоторыми видами спорта (теннис – «локоть теннисиста», бадминтон, гольф, настольный теннис и другие). В основе патогенеза – повторяющаяся травма мышц-разгибателей, особенно, короткого лучевого разгибателя кисти. В ответ на хроническое раздражение развивается фиброз. В процесс могут вовлекаться и другие мышечные группы: общий разгибатель пальцев, длинный лучевой разгибатель и локтевой разгибатель кисти.
Симптомы тендинита запястья:
- боль по наружному краю локтя, которая может отдавать вверх вдоль плеча или вниз вдоль внешней части предплечья;
- болезненность при пальпации в зоне над латеральным надмыщелком плечевой кости и на внешнем участке локтя при разгибании согнутого среднего пальца с преодолением сопротивления;
- слабость в области кисти (вплоть до того, что возникают трудности при поднятии чашки, рукопожатии).
Рентгенография пораженного сустава обычно не выявляет никаких изменений. Для уточнения характера и локализации поражения используют магнитно-резонансную томографию.
Мышцы живота — Полулунная линия
1.
Прямая мышца живота
, m.rectus abdominis. Н: хрящи 5- 7-го ребер. П: лобковые кость и симфиз. Ф: сгибает туловище, опускает ребра, поднимает таз. Инн. : 7- 12-й межреберные нервы. Рис. А, Рис.Д.
3.
Сухожильные перемычки
, intersectiones tendineae. Три — четыре поперечные сухожильные полосы в составе прямой мышцы живота. Сращены с передней стенкой ее влагалища. Рис. А.
4.
Пирамидальная мышца
, m. pyramidalis. Направляется от лобковых кости и симфиза к белой линии внутри передней пластинки влагалища прямой мышцы живота. Инн.: подреберный нерв. Рис. А.
9.
Наружная косая мышца живота
, m.obliquus externus abdominis. Н: наружная поверхность 5- 12-го ребер. П: подвздошный гребень, влагалище прямой мышцы, белая линия живота. Ф: опускает грудную клетку, вращает туловище, сгибает и наклоняет позвоночник в сторону. Инн.: 5 — 12-й межреберные нервы. Рис. А, Рис. Б, Рис. Г.
10.
Паховая связка
, lig. inguinale (arcus inguinalis). Нижний край апоневроза наружной косой мышцы живота. Идет от верхней передней подвздошной ости к лобковому бугорку. Рис. Г, Рис.Д.
11.
Лакунарная связка
, lig. lacunare. Начинается от медиальной части паховой связки, заворачивается книзу в направлении лобковой кости. Рис. Г.
12.
Загнутая связка
, lig. reflexum. Дугообразные волокна, отходящие вверх от медиального конца паховой связки. Формирует медиальную стенку поверхностного пахового кольца. Рис. Г.
14.
Поверхностное паховое кольцо
, anulus (annulus) inguinalis superficialis. Наружное отверстие пахового канала. Ограничено двумя ножками. Рис. А, Рис. Г.
15.
Латеральная ножка
, crus laterale. Волокна апоневроза наружной косой мышцы живота, которые прикрепляются к лобковому бугорку. Рис. Г.
17.
Внутренняя косая мышца живота
, m. obliquus internus abdominis. Н: поясничногрудная фасция, гребень подвздошной кости и паховая связка. П: 10- 12-е ребра, влагалище прямой мышцы живота. Ф: опускает ребра, наклоняет туловище вперед и в сторону. Инн.: 8- 12-й межреберные, подвздошно-подчревный и подвздошно-паховый нервы. Рис. А, Рис. Б.
19.
Мышца, поднимающая яичко
, m. crеmaster. Является производным внутренней косой мышцы живота. Ф: окружает семенной канатик и тянет яичко вверх. Рис. А.
20.
Поперечная мышца живота
, m. transversus abdominis. Н: внутренняя поверхность 7- 12-го ребер, пояснично-грудная фасция, гребень подвздошной кости, паховая связка. П: влагалище прямой мышцы живота. Инн.: 7-12 межреберные, подвздошно-подчревный и бедренно-половой нервы.Рис. А.
21.
Паховый серп (соединительное сухожилие)
, falx inguinalis (tendo conjunctivus). Дугообразные волокна, переходящие из апоневроза поперечной мышцы живота в гребенчатую связку. Рис. А, Рис.Д.
22.
Связка, подвешивающая половой член/клитор
, lig. suspensorium penis/clitoridis. Направляется от лобкового симфиза к глубокой фасции полового члена (клитора). Рис. А.
26.
Пращевидная связка полового члена
, lig. fundiforme penis. Эластичный тяж, который берет начало от поперечной фасции и белой линии живота. Образует петлю вокруг полового члена. Рис. А.
27.
Поясничный треугольник
, trigonum lumbale. Слабое место задней стенки брюшной полости. Ограничен широчайшей мышцей спины, наружной косой мышцей живота и подвздошным гребнем. Рис. Б.
28.
Паховый канал
, canalis inguinalis. Стенки канала формируются паховой связкой, апоневрозом наружной косой мышцы живота, внутренней косой и поперечной мышцами живота, а также межъямочной связкой. Содержит семенной канатик (круглую связку матки). Рис.Д.
31.
Квадратная мышца поясницы
, m. quadratus lumborum. Н: подвздошный гребень и поперечные отростки нижних поясничных позвонков. П: 12-е ребро и поперечные отростки верхних поясничных позвонков. Ф: опускает ребра, наклоняет туловище в сторону. Инн.: cм. 20. Рис. В.
33.
Патология
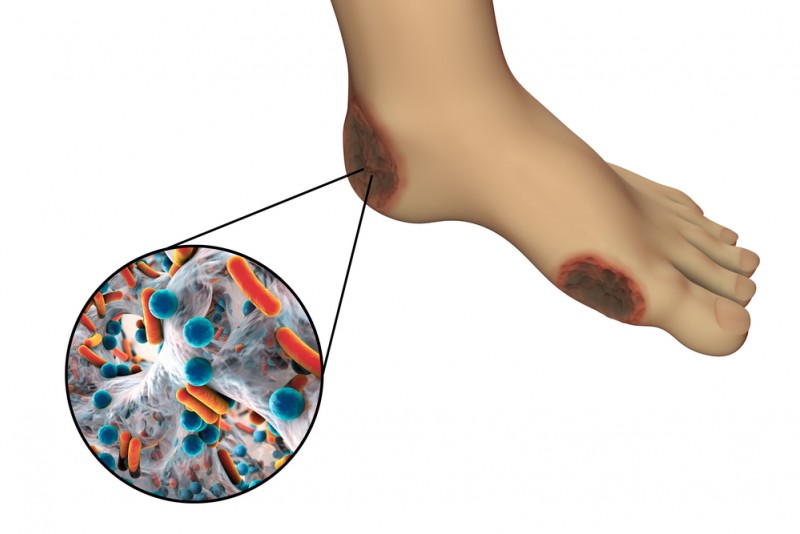
При травме Синовиального влагалища сухожилия может произойти изолированное кровоизлияние в полость С. в. с., проявляющееся припухлостью по его ходу, возникающей непосредственно после повреждения. Результаты пункции подтверждают диагноз. Лечение включает полный покой поврежденной конечности, тугое бинтование с последующим массажем, в дальнейшем тепловые процедуры. В результате надрывов или растяжений (чаще повторных) может образоваться отверстие в фиброзной части С. в. с. и грыжевидное выпячивание его синовиальной части (см. Ганглий).
Воспалительные заболевания С. в. с. бывают инфекционные и асептические, неспецифические и специфические, острые и хронические (см. Тендовагинит).
Из опухолей синовиальных влагалищ сухожилий встречаются доброкачественные и злокачественные синовиомы (см.).
Библиография: Воробьев В. П. Анатомия человека, т. 1, М., 1932; Григорян А. В., Гостищев В. К. и Костиков Б. А. Гнойные заболевания кисти, М., 1978; Казанцев А. И. Синовиальные влагалища и пути распространения инфекции на стопе, Юбилейный сб., посвящен. В. М. Мыш, с. 353, Новосибирск, 1947; Многотомное руководство по хирургии, под ред. Б. В. Петровского, т. 2, кн. 1, с. 364, М., 1960; Павлова В. Н. Синовиальная среда суставов, М., 1980; Синельников Р. Д. Атлас анатомии человека, т. 1, М., 1978.
Диагностика
Дифференциальную диагностику с ушибом мягких тканей стопы и переломом трубчатых или губчатых костей (например – клиновидной) проводят при первичном осмотре больного, обратившегося с жалобами боль в стопе при ходьбе или в состоянии покоя. Опухоль может развиваться стремительно и достигать таких размеров, что препятствует ношению обуви привычного размера. В некоторых случаях больной вообще не может наступить на ногу, столь сильна боль. Для исключения возможности перелома пациенту назначают осмотр у травматолога.
Обязательно делают рентгенограмму конечности, по возможности – УЗИ, лигаментографию (рентгенограмму с введением контрастного вещества), назначают общий анализ крови, чтобы выявить наличие гнойной инфекции. При сильно увеличенной суставной сумке возможна пункция с целью забора синовиальной жидкости и высева из неё микроорганизмов для определения их чувствительности к антибиотикам. Больную конечность обездвиживают путем наложения лубков. Назначают постельный режим и минимум движений поврежденной конечностью.
При гнойном воспалении нельзя располагать конечность выше уровня тела. Это способствует распространению инфекции под действием гравитации по сухожильным чехлам (влагалищам).

Отечность стопы при асептическом тендовагините
Функции ткани
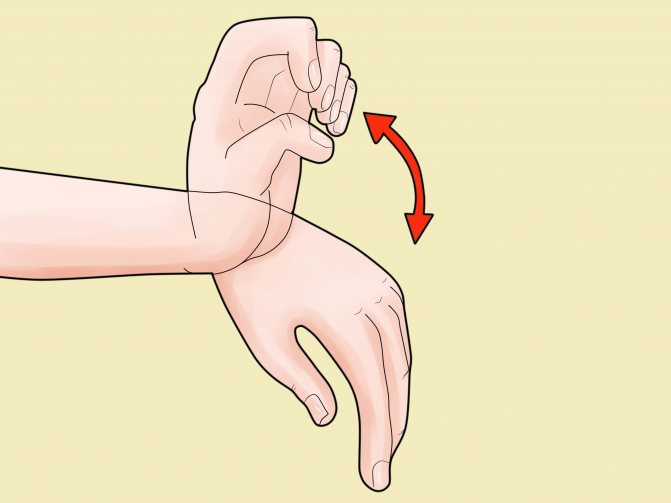
С помощью такой ткани человек может легко осуществлять движения кистью. Синовиальное влагалище по сравнению с сумкой имеет большую длину и двойную стенку. При этом практически полностью охватывает сухожилие мускула. Функции его таковы:
- Укрепление положение мускула и удерживает в необходимом положении.
- Смягчают трение при движении.
- Улучшают работу мышц и кости при соприкосновении друг с другом и кожей.
При этом синовиальные влагалища могут заменять собой сумки, находятся на сгибах суставов и фаланг, улучшают их движение. По действию напоминают мышцы, чем интенсивнее их «качать» с помощью правильной еды и гимнастики — тем дольше они прослужат. От их наполнения зависит насколько хорошо будут двигаться суставы в старости. Их воспаление может быть масштабным.
Методы исследования
Рис. 15. Первая степень — присутствие клеток эпителия и палочек Дедерлейна.
Рис. 16. Вторая степень—уменьшение количества палочек Дедерлейна, появление лейкоцитов.
Рис. 17. Третья степень —мало палочек Дедерлейна, увеличение количества лейкоцитов и микрофлоры.
Рис. 18. Четвертая степень— палочки Дедерлейна отсутствуют, много лейкоцитов и микробов.
Методы исследования Влагалища: при помощи зеркал, кольпоскопия (см.), внутреннее пальцевое исследование, комбинированное прямокишечновлагалищное исследование с использованием лабораторных методов (важными показателями состояния В. являются степень чистоты, Цитологическая картина влагалищного содержимого), при необходимости следует прибегнуть к гистологическому исследованию материала. Для осмотра В. у девственниц можно использовать вагиноскоп с осветительной системой, кольпоскоп системы А. Г. Кана, торакоскоп с прямой оптикой. Рентгенологическое обследование женщин при аномалиях В. позволяет видеть размеры, положение В., выявить аномалии развития других органов. Для суждения о функциональном состоянии В. можно использовать динамическую рентгенокольпографию.
Флора влагалища. Во В. здоровых женщин обычно присутствуют палочки Дедерлейна, которые могут быть неодинакового видового состава. У женщин вне беременности чаще встречаются Lactobacillus fermenti и Lactobacillus plantarum, у беременных — Lactobacillus acidophilus.
В соответствии с характером клеточного содержимого и микрофлоры В. различается четыре степени его чистоты (цветн. рис. 15—18). При первой степени чистоты в нем присутствуют только клетки эпителия и палочки Дедерлейна; реакция влагалищного содержимого кислая (pH 4,0—4,5). При второй степени чистоты палочек Дедерлейна во В. содержится меньше, в небольшом количестве появляются лейкоциты, грамположительные диплококки; в мазке по-прежнему много клеток эпителия, реакция содержимого В. кислая (pH 5,0—5,5). Третья степень чистоты характеризуется наличием малого количества палочек Дедерлейна, значительным увеличением в мазке лейкоцитов, а также разнообразной микрофлорой; реакция содержимого В. слабокислая или слабощелочная (pH 6,0—7,2). При четвертой степени чистоты палочки Дедерлейна во В. отсутствуют, вместо них в большом количестве обнаруживаются различные микробы: стрептококки, стафилококки, кишечная палочка; нередко возможны влагалищные трихомонады. Из клеточных элементов преобладают лейкоциты. Реакция влагалищного содержимого щелочная (pH свыше 7,2). Первая и вторая степени чистоты считаются признаком здорового состояния В., а третья и четвертая свидетельствуют о воспалительном процессе.