Что такое разложение костной ткани
Содержание:
- Содержание статьи
- Остеопороз
- Как происходит диагностика на приеме у врача?
- Артропатии инфекционного и вирусного характера
- Основные заболевания
- Диагностика заболеваний костно-мышечной системы
- Что такое эозинофильная гранулема?
- Чем еще лечиться?
- Что «отражается» в плече?
- Симптомы остеопороза
- Распространенные болезни, связанные с костями человека
- Лечебная тактика
- Сбросьте лишний вес и высокие каблуки
- Повреждения и поражения крупных суставов
- Развитие скелета
Содержание статьи
Наиболее подвержены остеопорозу женщины в период менопаузы, пожилые люди, однако он может возникать и у молодых. Согласно статистике, после 55-ти лет это заболевание диагностируется у каждой второй женщины и у каждого пятого мужчины. Кроме того, современные исследования показывают, что пик формирования костной массы приходится на возраст 20-25 лет, а затем прочность костей постепенно снижается. Скорость этого процесса различается в индивидуальном порядке. Остеопороз может возникать даже у детей – согласно данным РАМН, снижение плотности костей диагностируется у каждого третьего ребенка. Это связано с ускоренными темпам роста, частыми травмами, малой мышечной массой.
Остеопороз находится на четвертом месте после онкологии, сахарного диабета и заболеваний сердечно-сосудистой системы. По данным ВОЗ, этому заболеванию сегодня подвержены более 70-ти млн жителей Америки, Европы и Японии. В России же хрупкости костей подвержен каждый пятый.
Это заболевание очень коварно, потому что не имеет выраженных и характерных симптомов до тех пор, пока у человека не начинаются переломы от даже не очень значительного воздействия. При этом средства, избавляющего от такого недуга, на сегодняшний день нет. Главная задача – остановить его прогрессирование и не допустить осложнений. Чем раньше начнется лечение остеопороза, тем больше шанс избежать губительных последствий.
Обсудить варианты лечения остеопороза вы можете на консультации с нашим специалситом. Адрес нашей клиники: Санкт-Петербург, ул. Большая Разночинная, 27 м. Чкаловская
Остеопороз
Еще одно дегенеративное заболевание, которое возникает вследствие нарушения метаболических и обменных процессов в организме, зачастую связанных с возрастными изменениями в биохимических процессах организма. Развитие остеопороза напрямую связано с обменом ионов микроэлемента – кальция витамина Д из группы жирорастворимых витаминов. Остеопороз развивается при недостаточной концентрации ионов кальция в остеокластах костной ткани, что приводит к снижению упругости костей и повышенной их хрупкости. Несмотря на то, что в большинстве случаев остеопороз развивается в старческом возрасте, заболевание может возникнуть в любом возрастном промежутке из-за патологии со стороны эндокринной системы. Так остеопороз может развиться в результате нарушения функционирования гормонов паращитовидных желёз, которые вырабатывают паратгормон – гормон, оказывающий непосредственное влияние на обмен кальция в организме. В клинической картине остеопороза преобладает симптом боли в костях и мышцах всего тела, так как из-за нарушения ионного баланса в организме у больных зачастую возникает судорожный синдром.
Как происходит диагностика на приеме у врача?
Опрос
Во время приема врач задаст вам несколько вопросов, связанных с болями в костях.
Примерные вопросы:
- Где находится ваша боль?
- Когда ваша боль в костях появилась впервые?
- Были ли у вас травмы недавно?
- Ваша боль постоянна или она приходит и уходит?
- Что-нибудь делает вашу боль хуже или лучше?
- Боль будит вас ночью?
- Вы испытываете другие симптомы (например, лихорадка, потеря веса или мышечная слабость)?
Физическое обследование
Во время физического осмотра врач осмотрит вас и постарается определить местоположение вашей боли, чтобы проверить чувствительность, увидеть опухоль, изменение цвета кожи, повышение локальной температуры, деформацию.
Врач должен проверить окружающие мышцы и суставы и оценить вашу способность выдерживать вес и двигать пораженной костью.
Анализы крови
Для многих диагнозов боли в костях необходимы анализы крови. Например, чтобы подтвердить диагноз болезни Педжета, ваш врач назначит уровень щелочной фосфатазы в крови (который будет повышен из-за высокой скорости обмена костной ткани).
При подозрении на диагноз рака кости онколог назначит несколько анализов крови, особенно если рак метастатический и первичное место рака неизвестно.
Чаще всего анализы крови при болях в костях включают:
- Полный анализ крови
- Основной метаболический анализ
- Один или несколько опухолевых маркеров (например, простат-специфический антиген (ПСА ), карциноэмбриональный антиген (СЕА) и т. Д.)
Наконец, для диагностики множественной миеломы врач назначит электрофорез белков крови и мочи. Эти тесты ищут аномальный белок, вырабатываемый плазматическими клетками, называемый моноклональным (М) белком.
Биопсия
Чтобы исключить диагноз рак кости, инфекцию или болезнь Педжета, может потребоваться биопсия кости. Биопсия влечет за собой удаление небольшого кусочка пораженной кости и отправку его в лабораторию для исследования под микроскопом.
Для диагностики рака костного мозга, такого как лейкемия или множественная миелома, ваш врач выполнит аспирацию костного мозга и биопсию.
МРТ и рентген
Различные диагностические тесты могут быть назначены для выяснения причины боли в костях.
Эти тесты могут включать в себя:
- Рентген
- Компьютерную томографию (КТ)
- Комбинированную позитронно-эмиссионную томографию (ПЭТ) / КТ
- Магнитно-резонансную томографию (МРТ)
Дифференциальные диагнозы
В некоторых случаях бывает сложно отличить боль в костях от боли в суставах или мышцах по множеству разных причин. Хорошей новостью является то, что наряду с обследованием, проводимым медицинским работником, диагностические тесты (часто рентген или МРТ) могут окончательно определить, является ли кость или мягкие ткани причиной вашей боли.
Артропатии инфекционного и вирусного характера
Патологические изменения в области соединительной ткани чаще всего сопровождаются сильным воспалительным процессом, в результате которого поражается область суставов. Хрящи начинают деформироваться. В результате человек испытывает сильную боль в процессе движения.
Согласно постановлению статьи номер 64, в первую очередь, учитывают заболевания ревматического характера. Они изменяют состав и структуру хрящевой ткани. Основным источником патологической реакции выступают инфекции и аутоиммунные изменения.
Выделяют ряд заболеваний, которые позволяют получить возможность освобождения от службы. К ним относятся:
- Артрит;
- Гонит, коксит;
- Васкулит;
- Болезнь Бехтерева.
Основные заболевания
Все костные болезни можно сгруппировать в такие группы:
- воспалительно-инфекционного характера;
- посттравматические;
- врожденные;
- метаболические.
Наиболее распространены первые две группы.
Воспалительно-инфекционные заболевания вызваны инфекцией. Она может попасть в костную структуру через кровь или непосредственно во время травмы. Наиболее тяжелым заболеванием из этой группы является остеомиелит.
Посттравматические болезни чаще возникают вследствие трещин и переломов костей. Вероятность повреждения костной структуры возрастает при недостатке питательных веществ, в результате чего она истончается и становится менее прочной.
Открытые травмы могут стать вратами для проникновения инфекций, а закрытые приводят к нарушению обменных процессов и воспалению.
Метаболические болезни вызваны дефицитом витамина D и кальция. Распространенными является остеопороз и остеомаляция. Из-за неполноценного питания костной ткани и нарушения микроциркуляции возникает некроз костной ткани.
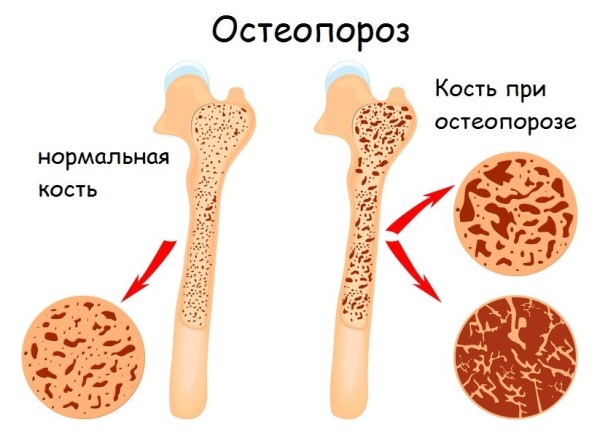
Встречаются такие костные болезни:
- Остеохондроз – дистрофия костных и хрящевых тканей.
- Кифоз, сколиоз или лордоз — искривление позвоночного столба.
- Артрит – воспаление суставов, которое приводит к разрушению костной ткани.
- Артроз – разрушение суставных сочленений и костей.
- Остеоартроз – дегенеративно-дистрофические изменения, которые чаще затрагивают бедренную, тазобедренную кость, голени.
- Ревматоидный артрит – ревматическое поражение.
- Болезнь Педжета (остреодистрофия) – Данное заболевание развивается при нарушении восстановления костных тканей, в результате чего деформируются мелкие и крупные кости. Другое название — деформирующий остеит.
- Туберкулез костей – воспалительно-дистрофический процесс после перенесенного туберкулеза легких.
- Остеомиелит – это гнойно-некротическое заболевание. Оно является наиболее опасным, сопровождается большим количеством осложнений, приводит к инвалидности и даже смерти пациента. Остеомиелит вызван инфекцией, которая проникает в костные структуры из отдаленных инфицированных очагов через кровь, в результате травмы или оперативного вмешательства.
- Остеопороз – снижение плотности и повышение ломкости кости. Это хроническое обменное заболевание, возникающее на фоне других патологических процессов.
- Синостоз – это сращение нескольких костей друг с другом. Он бывает физиологическим и патологическим.
Наибольшую опасность несет миеломная болезнь. Раковые клетки проникают в костные структуры с током крови. Чаще болезнь встречается у людей в возрасте после 40 лет.
Любое заболевание костей может спровоцировать осложнения. Например, остеохондроз без лечения приводит к радикулиту, миозиту, сколиозу и спондилезу.
Диагностика заболеваний костно-мышечной системы
Лабораторная диагностика системных поражений соединительной ткани направлена главным образом на определение активности в ней воспалительного и деструктивного процессов. Активность патологического процесса при этих системных заболеваниях приводит к изменениям содержания и качественного состава белков сыворотки крови.
Определение гликопротеидов. Гликопротеиды (гликопротеины) — биополимеры, состоящие из белкового и углеводного компонентов. Гликопротеиды входят в состав клеточной оболочки, циркулируют в крови как транспортные молекулы (трансферрин, церулоплазмин), к гликопротеидам относятся некоторые гормоны, ферменты, а также иммуноглобулины.
Показательным (хотя далеко не специфичным) для активной фазы ревматического процесса является определение содержания белка серомукоида в крови, в состав которого входят несколько мукопротеидов. Общее содержание серомукоида определяют по белковому компоненту (биуретовый метод), у здоровых оно составляет 0,75 г/л.
Определенное диагностическое значение имеет выявление в крови больных с ревматическими заболеваниями медьсодержащего гликопротеида крови — церулоплазмина. Церулоплазмин — транспортный белок, связывающий в крови медь и относящийся к ?2-глобулинам. Определяют церулоплазмин в депротеинизированной сыворотке с помощью парафенилдиамина. В норме его содержание составляет 0,2—0,05 г/л, в активную фазу воспалительного процесса уровень его в сыворотке крови увеличивается.
Определение содержания гексоз. Наиболее точным считается метод, в котором используют цветную реакцию с орцином или резорцином с последующей колориметрией цветного раствора и расчетом по калибровочной кривой. Особенно резко увеличивается концентрация гексоз при максимальной активности воспалительного процесса.
Определение содержания фруктозы. Для этого применяется реакция, при которой к продукту взаимодействия гликопротеида с серной кислотой прибавляют гидрохлорид цистеина (метод Дише). Нормальное содержание фруктозы 0,09 г/л.
Определение содержания сиаловых кислот. В период максимальной активности воспалительного процесса у больных с ревматическими заболеваниями в крови нарастает содержание сиаловых кислот, которые чаще всего определяют методом (реакцией) Гесса. Нормальное содержание сиаловых кислот 0,6 г/л. Определение содержания фибриногена.
При максимальной активности воспалительного процесса у больных с ревматическими заболеваниями может возрастать содержание фибриногена в крови, которое у здоровых людей обычно не превышает 4,0 г/л.
Определение С-реактивного белка. При ревматических заболеваниях в сыворотке крови больных появляется С-реактивный белок, который в крови у здоровых людей отсутствует.
Также используют определение ревматоидного фактора.
Рентгенологическое исследование позволяет обнаружить кальцификаты в мягких тканях, появляющиеся, в частности, при системной склеродермии, но наиболее ценные данные оно дает для диагностики поражений костно-суставного аппарата. Как правило, производят рентгенограммы костей и суставов.
Биопсия имеет большое значение в диагностике ревматологических заболеваний. Биопсия показана при подозрении на опухолевую природу заболеваний, при системных миопатиях, для определения характера поражения мышц, особенно при коллагеновых заболеваниях.
Что такое эозинофильная гранулема?
На следующий год, тоже летом, к нам приехала женщина с пятилетней девочкой Катей. Ребенка выписали из больницы с диагнозом эозинофильная гранулема.
До сих пор точно не известны причины этого редкого заболевания. Но нередко оно тоже вызвано какой-то инфекцией внутри организма, которая подтачивает кости. В костной ткани образуются инфильтраты — гранулемы, узелки из перерожденных клеток. Чаще всего болезнь поражает кости позвоночника или черепа, как в случае с той девочкой.
Под чепчиком было пять новообразований, похожих на груши, мягких на ощупь. Голова не болела, но девочка прихрамывала. Она спросила у моей бабушки: «Я буду ходить ровно и доживу до свадьбы?»
Мама ее рассказала такую историю. В 2 года Катя сломала правую ногу. Бедренная кость не срасталась, несмотря на усилия докторов. Тогда известный в те времена детский хирург решил рискнуть: взял кость умершего ребенка, убрал некроз и вставил ее Катеньке. После той операции пошли бесконечные переломы. И на костях черепа начали образовываться гранулемы.
Врачи сделали все, что смогли, и мать забрала Катю из больницы. Потом ей дали наш адрес.
Бабушка пошла в огород, нарвала клубники, залила ее диким медом и стала угощать Катю с мамой. Потом отправила домой и сказала, что утром сама к ним приедет. Попросила, чтобы к тому времени приготовили как можно больше молочной сыворотки.
Когда они ушли, бабушка Елена велела мне найти медицинскую энциклопедию довоенного 1940 года выпуска. Там было описание Катиной болезни. Я даже запомнила автора — Н.И. Таратынов.
Чем еще лечиться?
План лечения Кати бабушка Елена предложила такой.
- В обед съедать стакан супа, приготовленного с утра, из желудков крупного рогатого скота. Когда желудок сварится до мягкости, его надо нарезать, как лапшу, зажарить с луком, добавить 1 дольку чеснока и 1 ч. л. томатной пасты, залить водой и довести до кипения. Получится очень вкусный обед. Сначала ребенок может воротить мордашку, но потом привыкнет.
- Держать больную в ванне с глиной, разведенной молочной сывороткой, по 2 часа 2 раза в день. Использованную глину каждый раз выбрасывать.
- К осени корни живокости с медом можно заменить настоем. Смешать по 1 ч. л. наземной части живокости и хвоща полевого, залить 1 стаканом кипятка и настоять ночь в термосе. Процедить и давать ребенку 4 раза в день по четверти стакана.
Кроме того, бабушка Елена давала больной пить понемногу настой полыни горькой с медом на тот случай, если болезнь вызвана каким-нибудь паразитом. Она наблюдала за Катенькой до конца сентября. Новообразования на голове уменьшились наполовину, и ребенок перестал хромать. А к новому году голова стала чистой, выросли волосы. Но живокость с медом ей давали еще 2 года.
Мы с бабушкой были на Катиной свадьбе! Замуж она вышла очень рано, едва исполнилось 18 лет. Окончила педагогическое училище и работала в школе учительницей младших классов.
Помогли народные рецепты!
Что «отражается» в плече?
Локализация болевого синдрома чаще всего соответствует пораженному суставу, но может быть «отраженной». Например, при поражении тазобедренного сустава боль не исключена в колене, пояснице или паховой области.
Плоскостопие вызывает болевой синдром в голеностопном и даже тазобедренном суставах. Иногда суставная боль связана с заболеванием внутренних органов, например, при стенокардии, инфаркте миокарда она локализуется в области плеча.
Важно правильно оценивать характер боли. Острое начало характерно для подагрического и инфекционного артритов, хроническое течение — для остеоартрита, ревматоидного артрита, спондилоартрита (болезни Бехтерева)
Прежде чем начинать лечение болезненного припухшего сустава домашними средствами, необходимо понять причину боли. Если она возникла после травмы, не лишней будет консультация у хирурга, травматолога — надо выяснить, нет ли перелома кости, разрыва сухожилия, других повреждений.
Если же после травмы повышается температура, а сустав на ощупь горячий, тут обращение к врачу должно быть незамедлительным, так как это может быть причиной нагноения и сепсиса и потребует срочной госпитализации.
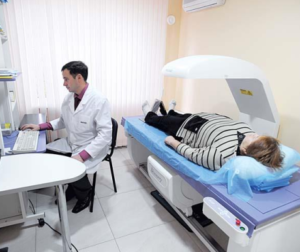
Падение особенно опасно для пожилых людей, поскольку с возрастом меняется структура костей, они становятся хрупкими, снижается их минеральная плотность. Это определяет специальное исследование — денситометрия.
Такое состояние характерно для остеопороза. После 50 лет практически всем — и женщинам, и мужчинам — надо хотя бы раз в год проходить это обследование, при необходимости принимать витамин D и препараты кальция.
Могут также возникать не травматические переломы позвонков, которые отзываются резкими болями и практически не купируются болеутоляющими средствами. Наконец, внезапные боли в позвоночнике у пожилых людей порой связаны не только с остеопорозом, но и с онкологическими заболеваниями. В этом случае обследование обязательно.
Симптомы остеопороза
Часто данное заболевание маскируется под остеохондроз или артроз. Остеопороз костей опасен тем, что длительное время может протекать без каких-либо клинических симптомов. Так, эта патология может диагностироваться уже при частых переломах, возникающих при минимальных травмах.
Как определить остеопороз на ранних стадиях его развития?
Больных должны насторожить изменения осанки, боли в костях, возникающие при изменении погоды, разрушение зубов, хрупкие ногти. Часто при скрытой форме остеопороза возникают признаки пародонтоза, уменьшается рост вследствие снижения высоты позвонков. Остеопороз таза может проявляться такими первичными симптомами, как судороги в ногах, что в большинстве случаев появляются ночью. Также возникает боль в ногах и пояснице при длительных статических позах, например, при длительной сидячей работе.
Распространенные болезни, связанные с костями человека
Многих пациентов интересует вопрос, какие бывают заболевания костей у человека? Из распространенных можно выделить:
-
Артриты. Вызывают воспаление суставов. Болезнь может локализоваться в одном месте или поражать несколько сочленений. К основным симптомам относят: болевые ощущения (на начальных стадиях проявляются при физической нагрузке), скованность движения, повышение температуры в месте поражения, опухлость.
-
Артроз. Приводит к разрушению хрящевых и костных тканей в суставе. Болезнь чаще поражает пациентов преклонного возраста и спортсменов. При неправильном лечении может привести к инвалидности. При развитии артроза пациенты могут жаловаться на хруст внутри сустава, боли при сгибании и разгибании в пораженном участке, ограниченную подвижность.
-
Остеохондроз. Сопровождается постепенным разрушением межпозвоночных дисков, которое затем переходит на костную ткань. В зависимости от зоны поражения боль может проявляться не только в спине, например, при остеохондрозе шейного отдела, часто наблюдаются головокружения, шум в ушах и головная боль.
-
Остеопороз. Относится к заболеваниям костной ткани, чаще поражает женщин. Вызывает нарушение в структуре костей, что в свою очередь влияет на их прочность. На ранних стадиях пациенты жалуются на болевые ощущения между лопатками, боли в конечностях, пояснице, слабость в мышцах. На поздних стадиях наблюдается уменьшение роста, частые переломы, сколиоз.
-
Сколиоз. Искривление позвоночника в бок, которое сопровождается асимметричностью тела. В большинстве случаев врач определяет сколиоз визуально.
-
Спондилолистез. При развитии заболевания происходит смещение одного из позвонков вперед или назад. Поэтому при спондилолистезе могут отмечаться онемение или покалывание в конечностях, проблемы с подвижностью ног, при сдавливании нерва – затруднения с дефекацией и мочеиспусканиями.
-
Подагра. Хроническое заболевание, вызванное нарушениями в обменных процессах и неспособность почек выводить из организма мочевую кислоту. В результате избыточные соли и мочевая кислота откладываются суставах, что приводит к болевым ощущениям. Обычно подагра проявляется после сорока лет, мужчины более подвержены заболеванию, чем женщины.
-
Опухоли — редкое заболевание костей. В большинстве случаев поражает людей в молодом возрасте. Развитие опухоли может спровоцировать ранее перенесенная травма. Основным симптомом является постоянная ноющая боль внутри кости, которая наблюдается постоянно (в состоянии покоя и при нагрузках).
Лечебная тактика
Важный вопрос, что делать если ломит кости? Первым делом незамедлительно обратитесь к лечащему врачу за консультацией или одному из следующих специалистов: ревматолог. травматолог ортопед, хирург, онколог. Практически все заболевания симптомом которых является ломота в костях относятся к профилю заболеваний входящих в компетенцию данных специалистов. Своевременное обращение за консультацией и квалифицированной помощью поможет Вам избежать развития серьёзных осложнений и других последствий основного заболевания спровоцировавшего болевой синдром в костях. В зависимости от причин и локализации болевого синдрома лечение будет сильно различаться.
- Ломит кости рук – скорее всего причина данного недуга артроз – лечение данного заболевания входит в компетенцию специалиста травматолога. Лечение заключается в назначении системных глюкокортикостероидов и других противовоспалительных препаратов, а также проведение консервативных мероприятий по улучшению трофики костной и фиброзной тканей путём витаминотерапии, применения хондропротекторов и курсовых физиопроцедур.
- Ломит кости ног – одна из самых частых причин ревматизм или тот же артроз. При артрозе лечение будет аналогично вышеописанному, а при ревматизме лечением будет заниматься специалист ревматолог.
- Боли в рёбрах или черепе, а также боли с высокой интенсивностью – частый симптом онкологических заболеваний протекающих с поражением костной ткани. В данном случае необходимо исключить или подтвердить наличие онкологического процесса. Лечением новообразований занимаются специалисты – онкологи совместно с травматологами.
Подводя итог важно еще раз отметить, что занятие самолечением крайне не рекомендуется, так как симптом боли и ломоты в костях может быть признаком серьёзного поражения организма, требующего незамедлительного и сложного лечения. Провести правильную диагностику и установить клинический диагноз, после чего будет проведено максимально эффективное лечение может только высококвалифицированный специалист, так что внимательно относитесь к своему организму и будьте здоровы. . Клинический институт мозга
Рейтинг: 4/5 —
71 голосов
Клинический институт мозга
Рейтинг: 4/5 —
71 голосов
Сбросьте лишний вес и высокие каблуки
Боль в суставах на фоне ревматических (аутоиммунных) заболеваний является одним из первых признаков болезни. При ревматоидном артрите прежде всего припухают суставы запястья (между кистью и предплечьем) и мелкие суставы кисти, кроме первого пальца, мизинца и дистальных (близких к ногтевой пластинке).
Характерна также боль, возникающая при сжатии кисти или стопы. В последующем присоединяются и другие суставы, кроме позвоночных. Остеоартрит, как правило, поражает крупные суставы — коленные, тазобедренные, а также первый палец кисти и суставы позвоночника.
Реактивный артрит, который развивается после перенесенной кишечной или мочеполовой инфекции, затрагивает область лодыжки, стопы, ахиллового сухожилия, то есть нижние конечности.
При болезни Бехтерева страдает позвоночник, начиная с поясничного отдела, с последующим вовлечением грудного и шейного отделов, а также суставов — коленных, тазобедренных, и стопы.
Другая патология — воспаление синовиальной сумки, бурсит. Его основной признак — припухлость в области плеча, локтя, колена, лодыжки с покраснением кожи, горячей на ощупь. Наиболее часто бурсит развивается в области локтевого сустава, Под коленом (киста Бейкера), в надпяточной области (ахиллобурсит).
Чаще страдают им спортсмены, а также кровельщики, паркетчики, плиточники, другие специалисты, для работы которых характерно перенапряжение определенных суставов, длительное нахождение в одном положении, выполнение однотипных движений. Механическое перенапряжение вызывают также избыточный вес, узкая обувь и высокие каблуки.
Длительно не леченый недуг может привести к серьезным осложнениям, в частности, разрыву сухожилий, образованию контрактуры (неподвижности) сустава, а при попадании инфекций — образованию свища, сепсису.
Для предупреждения бурсита используйте различные приспособления, которые уменьшают травматизацию, например, специальные ортезы для локтевого, коленного суставов, первого пальца стопы. Работая на даче, в огороде, подкладывайте под колени мягкие прокладки, пользуйтесь небольшими скамеечками, делайте перерывы для отдыха.
В домашних условиях снять воспаление помогут компресс из листьев каланхоэ или алоэ, медицинская желчь, хвойные ванны.
Повреждения и поражения крупных суставов
Регулярные физические нагрузки могут привести к вывиху суставной капсулы. Несвоевременное лечение пораженного отдела может привести к более серьезным последствиям. Чаще всего это атрофия мышечного корсета в пораженной области.
Выделяют следующие заболевания, которые могут появиться после вывиха сустава. К ним относится:
- Остеомиелит;
- Деформирующий артроз;
- Гиперостоз;
- Стойкая контрактура пораженного сустава.
Главным подпунктом при умеренном нарушении функции суставной капсулы является ярко выраженная нестабильность в области плечевого или коленного сустава. В свою очередь, вывих плеча разделяется на несколько видов:
- Одноплоскостной. Он может появиться после физической нагрузки в результате неравномерного распределения тяжести;
- Многоплоскостной. В этом случае повреждение плечевого отдела может проявиться в нескольких местах. Подобные симптомы чаще всего встречаются среди профессиональных спортсменов. В некоторых случаях ожирение может спровоцировать подвывих плечевого сустава.
Спровоцировать вывих может любое резкое движение, генетическая предрасположенность или проблемы с хрящевой ткани.
Для прохождения медицинской комиссии понадобятся:
- Рентгеновские снимки;
- Лабораторная диагностика;
- Результаты медицинских анализов за последний месяц.
Данная документация повлияет на вынесение решения медицинской комиссии. В редких случаях призывника отправляют в резервные ряды. Если у молодого человека за последние два года не наблюдается каких-либо изменений в районе коленного и плечевого отдела, то вероятнее всего он будет вынужден пройти службу в военных войсках.
Если будущий призывник на протяжении года обращается в травмпункт более чем 5 раз, то ему присваивается категория годности группы «Б». Для этого достаточно представить соответствующие медицинские справки, которые будут свидетельствовать о проблемах в области хрящевой ткани.
Повреждение коленного сустава
Особое внимание необходимо уделить коленному суставу. Заболевание делится на 2 степени:
- Первая категория предусматривает тщательное исследование суставной капсулы. В этом случае изучают разницу между берцовой и бедренной поверхностью. Если у пациента констатируют сильное повреждение и разрыв крестообразной связки, то ему присваивают вторую степень;
- Во второй категории у больного наблюдают серьезную патологию, которая сопровождается тяжелыми последствиями. Расстояние между большой берцовой и бедренной костью достигает более 10 мм. Крестообразные связки коленного сустава травмированы.
Медицинской комиссии рекомендуется предоставить результаты рентгеновского обследования. Снимки должны быть выполнены в боковой проекции. Такой вид диагностики показывает результативные исследования и позволяет предоставить наиболее подробную картину течения заболевания.
Вывихи
Вывихи могут носить рецидивирующий характер. Подобное явление свидетельствует о недостаточном сокращении физической активности. У некоторых пациентов достаточно не равномерно распределить нагрузку, что повлияет на растяжение хрящевой ткани.
Спровоцировать заболевание суставной капсулы может быстрый рост костей, наличие острого артрита, предрасположенность к полиомиелиту и полиартриту.
Вывих в области надколенника встречается очень редко. Основным фактором, провоцирующим данную патологию, выступает неправильно анатомическое строение коленей. Растяжение крестообразных связок сопровождается сильной болью. Воспалённый очаг хорошо виден на рентгеновском снимке.
При наличии подобных заболеваний молодой человек не способен полноценно выполнить военное указание. Нестабильное положение суставов делает его недееспособным. В результате призывнику должны вручить военный билет и присвоить категорию группа «В».
Развитие скелета
В эмбриональном периоде у всех Позвоночных первым зачатком внутреннего скелета является спинная струна (chorda dorsalis), или хорда, происходящая из мезодермы.
Скелет человека в процессе развития последовательно проходит 3 стадии:
- соединительнотканная (перепончатая) — на 3—4 неделе внутриутробного развития — скелет включает в себя хорду и соединительную ткань.
- хрящевая — на 5—7 неделе внутриутробного развития — скелет включает в себя хорду и хрящевой скелет.
- костная — с 8 недели внутриутробного развития — скелет представлен остатками хорды (в виде студенистого ядра межпозвоночных дисков) и непосредственно костным скелетом.
Эти все стадии проходят все («вторичные») кости скелета, кроме костей свода черепа, большинства костей лица и части ключицы, которые развиваются без стадии хряща и, соответственно, называются «первичными» или «покровными» костями скелета. Покровные кости можно рассматривать как производные наружного скелета, сместившегося вглубь мезодермы и присоединившегося к внутреннему скелету в качестве его дополнения.
У новорождённого ребёнка в скелете почти 270 костей, что намного больше, чем у взрослого. Такое различие возникло из-за того, что детский скелет содержит большое количество мелких косточек, которые срастаются в крупные кости только к определённому возрасту. Это, например, кости черепа, таза и позвоночника. Крестцовые позвонки, например, срастаются в единую кость (крестец) только в возрасте 18—25 лет. И остаётся 205—207 костей, в зависимости от особенностей организма.