Остеоартроз
Содержание:
- Целесообразность хирургической коррекции
- Профилактика
- Народная медицина
- Причины развития остеоартроза
- Принципы диагностики
- Что происходит с суставами при остеоартрозе
- Прогноз при остеоартрозе
- Как вылечить деформирующий остеоартроз
- Стадии остеоартроза на рентгене и какие показания к диагностике
- Диагностика: методы обследования
- Динамика развития заболевания и методы лечения
- Что такое остеоартроз
- Стадии и степени остеоартроза колена
Целесообразность хирургической коррекции
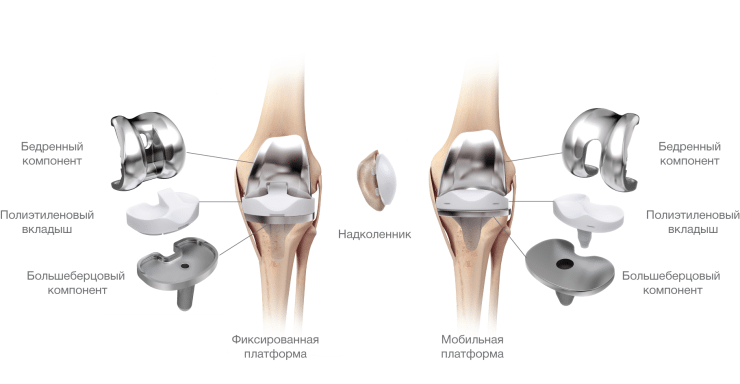
Запущенные случаи остеоартрита коленного сустава на третьей стадии требуют проведения оперативных вмешательств, поскольку хрящевая ткань уже подверглась необратимым изменениям. Главный метод хирургической коррекции — проведение эндопротезирования, то есть замены сустава на искусственный. Важный момент — правильная реабилитация пациента после операции. Реабилитационные мероприятия и комплекс упражнений для восстановления назначаются лечащим врачом и проводятся под его строгим контролем.
Если поставлен диагноз “остеоартрит”, симптомы и лечение будут всегда тесно взаимосвязаны. Чем раньше начата терапия, тем меньшего комплекса мер она требует и выше шанс быстро восстановить функциональность коленного сустава
Важно соблюдать все врачебные рекомендации, включая применение комплекса медикаментов, лечебную гимнастику, массаж, физиотерапию и диету. К народным способам лечения рекомендуется прибегать только после одобрения их специалистом
Профилактика
В идеале не стоит доводить свой организм до такой степени, чтобы потом судорожно не думать как лечить его. Профилактика деформирующего артроза не представляет никаких сложностей и требует соблюдения ряда крайне простых рекомендаций.
Устанавливайте умеренные нагрузки (плавание, лыжный спорт, бег и прочее)
Особенно это важно, если у вас малоактивная работа.
Следите за своим весом. Каждый лишний килограмм обеспечивает дополнительную нагрузку вашим суставам.
Не переохлаждайтесь.
Не злоупотребляйте высокими каблуками, используйте специальные супинаторы профилакторного воздействия.
Лечите плоскостопие, если эта патология у вас имеется.
Включите в ежедневную зарядку комплекс упражнений, направленных на значительное укрепление мышц и поддержание их тонуса, растяжение, а также поддержку связок.
Употребдяйте в пищу умеренное количество белков и углеводов
Старайтесь обогатить рацион клетчаткой.
Не допускайте травм и перенапряжения суставов.
В дополнение можно в качестве предотвращающей меры принимать хондропротекторы. Курс такой терапии должен составлять от 3 до 4 месяцев.
2018, Голуб Олег Васильевич. Все права защищены.
Народная медицина
ВСе средства, которые предлагает народная медицина, рекомендуется применять только после консультации врача. Самолечение может усугубить течение патологии.
При остеоартрите полезно употреблять отвары на основе таких лекарственных растений, как:
- брусника (листья);
- земляника (листья);
- портулак (трава);
- одуванчик (трава);
- лук (шелуха);
- сбор из крапивы, календулы, полевого хвоща, ягод бузины и можжевельника и коры крушины;
- имбирь (корень).
Чаще для устранения симптомов заболевания народная медицина рекомендует наружные средства: мази, компрессы, аппликации. В качестве примера можно привести следующие рецептуры:
- смесь порошка горчицы, растопленного парафина и крупной соли для растирания коленных суставов;
- компресс на основе горчичного порошка, меда и подсолнечного масла;
- компресс на основе настоя корня хрена;
- компресс на основе яблочного уксуса и меда;
- мазь, приготовленная из растительного масла и настоя чистотела;
- ванночки с добавлением морской соли и растительных отваров.
Причины развития остеоартроза

Основной фактор риска развития остеоартроза — пожилой возраст, однако при чрезмерных нагрузках на суставы и их частых травмах, болезнь может развиться у молодых.
Перечень вероятных причин остеоартроза благодаря научным исследованиям постоянно пополняется, и несмотря на это точные причины его развития ученые пока назвать не могут. Если раньше было принято считать, что истончение хряща объясняется только естественным износом суставных поверхностей в течение всей жизни, то теперь ученые признают, что этому процессу может способствовать целый ряд внешних и внутренних факторов.
- Возраст – один из основных факторов риска развития остеоартроза. С возрастом накапливаются последствия микротравм и физических нагрузок на сустав, ухудшается питание хряща, снижается его эластичность. Постепенно хрящ теряет способность противостоять нагрузке и легко травмируется.
- Травматизация сустава – риск развития остеоартроза увеличивается после каждой перенесенной травмы: после ушибов, вывихов, подвывихов, переломов. Однако чаще всего болезнь становится следствием регулярных микротравм. Такие микротравмы бывают у спортсменов и представителей некоторых видов профессий: паркетчики (вынужденная рабочая поза с давлением на коленные суставы), шахтеры и другие рабочие, подвергающиеся воздействию сильной вибрации (вибрация в сочетании с физическими нагрузками приводит к микротравматизации суставов, ухудшению в них кровообращения).
- Ожирение – при наличии лишнего веса суставы испытывают дополнительную нагрузку, если этот фактор воздействует длительное время, то суставной хрящ изнашивается быстрее.
- Наследственная предрасположенность – играет не главную роль в развитии остеоартроза, однако некоторые его виды носят наследственный характер.
- Другие факторы: злоупотребление алкоголем, нарушения питания, интоксикации тяжелыми металлами, нитратами, перенесенные вирусные и бактериальные инфекции, сопутствующая эндокринная патология, врожденные пороки развития суставов, нарушения осанки.
Принципы диагностики
Диагноз выставляют на основе анамнестических данных, клинических признаков поражения, как минимум, трех групп суставов, результатов лабораторных и инструментальных методов исследования.
Таблица 1. Основные признаки деформирующего остеоартроза
| Клинические симптомы | Боль | Вначале появляется при активных движениях, ходьбе, выполнении привычной работы. На более поздних стадиях болезни сохраняется постоянно и доставляет человеку массу страданий. Типичны «стартовые боли», возникающие в начале движения |
| Чувство скованности | Проявляется трудностями при сгибании/разгибании суставов. Появляется вместе с болью после тяжелой физической нагрузке. Может возникать по утрам и сохраняться не более 30 минут | |
| Трудности при выполнении привычных действий | Больным становится тяжело ходить, делать работу по дому, выполнять свои профессиональные обязанности | |
| Деформация суставов | На поздних стадиях поврежденные суставы деформируются. По краям суставных щелей образуются плотные утолщения, болезненные при пальпации. В области межфаланговых суставов кистей появляются узелки Бушара и Гебердена | |
| Результаты визуализирующих методов исследования | Рентгенография | На начальных стадиях рентгенологическое исследование малоинформативно. Позже на снимках можно увидеть сужение суставной щели, костные разрастания – остеофиты. Для тяжелого артроза характерно появление остеосклероза и деформации костей |
| МРТ | Позволяет выявить характерные симптомы остеоартроза на начальных стадиях. На МРТ четко визуализируются мелкие дефекты хрящевой ткани, скопившаяся в случае синовита жидкость в суставной полости | |
| Артроскопия | Дает возможность рассмотреть изменения сочленений изнутри. Диагностическая артроскопия может превращаться в лечебную. Это происходит тогда, когда врачам нужно удалить из суставной полости фрагменты разрушенных хрящей |
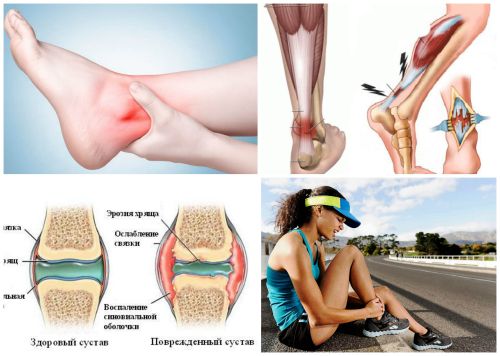
Что происходит с суставами при остеоартрозе
В норме хрящи, покрывающие суставные поверхности, эластичные, они активно обновляются, выдерживают большие нагрузки. Это достигается тем, что молекулы хряща насыщены водой. С возрастом все меняется, снижается эластичность, организм теряет жидкость, «усыхает».
Уменьшается количество смазки внутри сустава, меньше обновляется хрящ. При интенсивных нагрузках, травмах случаются микропереломы, надрывы связок, на хряще образуются эрозии. Нагрузку может давать и лишний вес, который усиливает давление на суставы. Переохлаждение, артриты в прошлом дают повреждение костной и хрящевой ткани. Остеопороз (вымывание кальция из костей) также усиливает явления артроза.
Любое нарушение целостности костной и хрящевой ткани вызывает воспалительный процесс, а воспаление способствует разрастанию костной ткани, но уже неправильному. Это хорошо заметно на фалангах пальцев пожилых людей — становятся видны «косточки», по научному, узелки Гебердена. Крупные суставы тоже часто деформируются, подвижность в них уменьшается, задействуются и окружающие ткани, сухожилия и даже мышцы. И вот такой пораженный сустав уже не может функционировать нормально, утром очень трудно «расходится», вечером усиливается боль, отёк. При обострении появляются признаки артрита – т.е. активного воспаления.
Диагноз очевиден. Деформирующий остеоартроз отличается от ревматоидного артрита, артритов при аутоиммунных заболеваниях или реактивных артритов тем, что изменения в крови минимальны. Тут нет аутоиммунного компонента. Основные тесты, которые мы используем для выявления воспаления в общем анализе крови – это скорость оседания эритроцитов (СОЭ), количество лейкоцитов. В биохимическом анализе крови назначают такие тесты как С-реактивный белок, ревматоидный фактор, при остеоартрозе они почти не отличаются от нормы.
Обязательно назначается рентгенологическое исследование сустава, чтобы выявить стадию заболевания. Потому что изменения в суставе могут не соответствовать симптомам заболевания. Тяжелые изменения в суставе могут протекать почти без боли, в то же время пациент может жаловаться на сильные боли, хотя в самом суставе изменения минимальны. Чтобы выявить нарушения связочного аппарата, воспаление синовии – суставной оболочки, назначают УЗИ сустава. КТ или МРТ назначают для уточнения изменений. А также когда требуется хирургическое вмешательство.
Поражаться могут разные суставы, как крупные – тазобедренные, коленные, плечевые, локтевые, так и мелкие суставы – кистей и стоп. Зависит от того, какой сустав был перегружен. Если лишний вес – больше страдают суставы ног, тазобедренные, позвоночник. Если нагрузка на кисти рук при работе, поражаются фаланги пальцев и лучезапястный сустав.
Прогноз при остеоартрозе
Заболевание имеет хроническое течение. При своевременном выявлении патологических симптомов и лечении остеоартроза можно приостановить прогрессирование недуга.
Скорость ухудшения имеет индивидуальные особенности. У ряда пациентов прогрессирование развивается медленно, возникновение артроза 3 степени происходит при длительном течении. В других случаях имеет место лавинообразное ухудшение состояния и превращение человека в тяжелого инвалида происходит через несколько лет от появления первых признаков.
Среди последствий выделяют нарушение подвижности в суставе (анкилоз), замещение окружающих мышц и связок соединительной тканью с невозможностью сгибания (контрактура), атрофию групп мышц.
Как вылечить деформирующий остеоартроз
Основные цели лечения деформирующего остеоартроза — устранение всех симптомов, предупреждение распространения деструктивно-дегенеративного процесса на здоровые хрящи, кости, связки. К терапии практикуется комплексный подход. Пациентам назначается прием препаратов, массаж, электрофорез с анестетиками, ЛФК. Для ортопедической коррекции им показано ношение мягких, полужестких, а в некоторых случаях — жестких ортезов.
Медикаментозная терапия
При острых болях внутримышечно вводятся нестероидные противовоспалительные средства (НПВС) — Мелоксикам, Вольтарен, Кеторолак. Если применение инъекционных растворов оказалось малоэффективным, пациентам назначаются медикаментозные блокады с глюкокортикостероидами (Дипроспан, Триамцинолон, Метилпреднизолон) и анестетиками (Новокаин, Лидокаин). Умеренные боли устраняются приемом таблеток НПВС. Это Целекоксиб, Найз, Эторикоксиб, Кеторол, Ибупрофен. В терапии деформирующего остеоартроза используются и такие препараты:
- миорелаксанты — Сирдалуд, Мидокалм, Баклосан, Толперизон;
- средства для улучшения кровообращения — Пентоксифиллин, Эуфиллин, Ксантинола Никотинат;
- препараты с витаминами группы B — Комбилипен, Мильгамма, Нейромультивит.
В лечебные схемы включаются хондропротекторы Артра, Терафлекс, Структум, Хондроксид, Алфлутоп. При остеоартрозе 1 степени тяжести они частично восстанавливают хрящевые ткани, в остальных случаях — замедляют дегенеративные изменения всех суставных структур.
Местное
Мази, гели, бальзамы, в том числе БАД, применяются для устранения слабовыраженных болей. Они обычно возникают в период ремиссии после переохлаждения, повышенных физических нагрузок, во время гриппа ил ОРВИ. Наружные обезболивающие средства также могут быть назначены в подостром периоде для снижения доз системных препаратов, нередко токсично воздействующих на внутренние органы.
| Мази для лечения деформирующего остеоартроза | Наименования лекарственных средств | Терапевтическое действие |
| НПВС | Вольтарен, Ортофен, Фастум, Быструмгель, Долгит, Диклофенак, Артрозилен, Индометацин | Обезболивающее, противовоспалительное |
| Средства с согревающим действием | Капсикам, Випросал, Капсикам, Наятокс, Апизартрон, Скипидарная мазь, Эфкамон | Улучшающее кровообращение, анальгетическое |
| Хондропротекторы | Хондроитин-Акос, Хондроксид, Терафлекс | Стимулирующее частичное восстановление хрящей |
| БАД | Бальзамы Дикуля и Софья, Артроцин, Артро-Актив, Акулий жир, Хонда | Улучшающее общее состояние суставов |
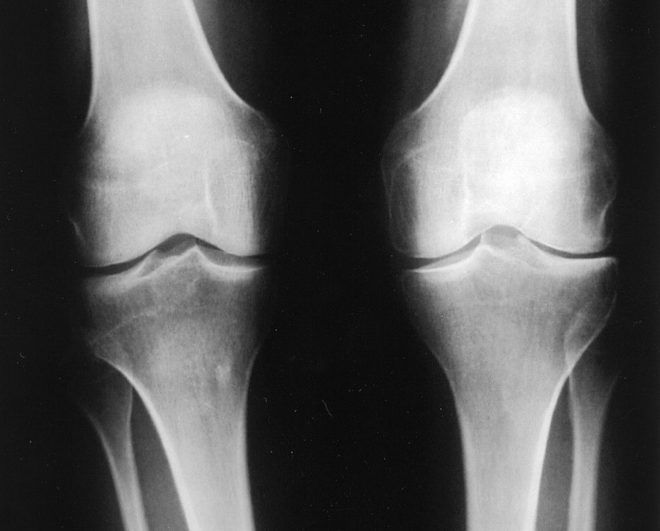
Стадии остеоартроза на рентгене и какие показания к диагностике
Развитие остеоартроза начинается с дегенеративно-дистрофических процессов в суставном хряще.
Нарушаются функции межклеточного вещества – матрикса, он не может связывать и удерживать жидкость, ее излишек впитывают коллагеновые волокна. В результате начинается их разволокнение.
Хрящевая ткань размягчается, слоится, в ней образуются трещины, продукты распада оседают на поверхности, делая ее шероховатой.
Хрящ пересыхает и теряет эластичность, не может в полной мере амортизировать нагрузку, которая возникает при движении костей в суставе.
Одновременно активизируются процессы регенерации, но вместо функциональной хрящевой ткани разрастается грануляционная, и происходит это преимущественно по краям.
Со временем эта ткань трансформируется в костную, на краях костных площадок образуются небольшие заострения – начальные остеофиты.
Для этой стадии артроза характерны слабо выраженные и кратковременные проявления:
- периодические умеренные боли, преимущественно стартовые, в сочетании со стартовой тугоподвижностью. Это связано со скоплением на поверхности хрящей омертвевших фрагментов. В процессе движения поверхности очищаются от них, восстанавливается нормальная подвижность, исчезает боль;
- продолжительная интенсивная нагрузка тоже приводит к появлению болей, но они проходят после отдыха;
- ощущается повышенная утомляемость.
Диагностика: методы обследования
Для остеоартроза коленного сустава, как и других сочленений, патогномических лабораторных признаков не существует. У большинства пациентов анализы крови и мочи показывают нормальные результаты. Поэтому лабораторные методы исследования клинической ценности не представляют. Общепринятым способом для выявления гонартроза в настоящее время является рентгенография коленных суставов. Рентген обязательно изначально делается на двух суставах с целью анатомо-физиологического сравнения двух однотипных костных соединений. Выделяют 3 главных рентгенографических признака, по которым можно утверждать о наличии данного диагноза, – это:
- остеофиты по периферии суставных поверхностей;
- сужение суставной щели (в норме ее ширина составляет 6-8 мм, параметры зависят от многих факторов, в числе которых рост, возраст, пол, др.);
- субхондральный остеосклероз.
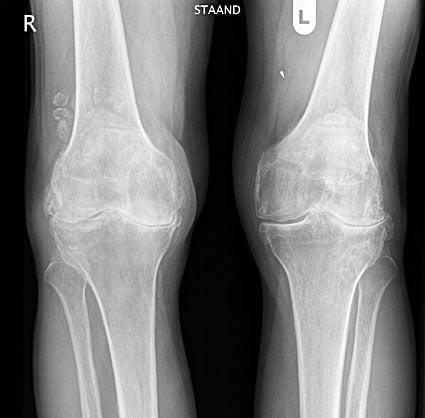
Двухстороннее отсутствие суставных щелей.
Однако указанные признаки в самый-самый начальный период развития остеоартроза на рентгене еще могут отсутствовать
Если врач не видит по данным рентгена отклонений, при этом пациент пришел с жалобами на периодическую боль или, к примеру, на рецидивирующую отечность по непонятным причинам, важно провести дообследование. Дообследование также целесообразно включать в диагностический процесс и при установленном диагнозе рентгенологически с целью получения развернутой информации о состоянии коленных структур, в частности мягких тканей и внутрисуставной жидкости
Лучшими вспомогательными методами в отношении ОА на любой из стадий, а также для дифференцирования данной патологии от других, признаны магниторезонансная томография (МРТ) и артроскопия. Что касается компьютерной томографии: она уступает возможностям этих двух процедур, так как недостаточно четко визуализирует мягкие ткани. Ультрасонография (УЗИ) из всех способов является самым слабым диагностическим инструментом.

МРТ.
МРТ показывает даже мельчайшие поверхностные поражения хряща на суставных концах, а ведь именно с этой хрящевой стуктуры начинают возникать первые дистрофические изменения. Кроме того, по данным МРТ можно дать объективную оценку состоянию синовиальной оболочки, капсулы, окружающих мышц, сухожилий, связок, нервно-сосудистых образований, продуцируемой синовии. Магниторезонансные томографы обнаруживают кисты и другие новообразования, в том числе костные дефекты.
Не худшими возможностями обладает артроскопическая диагностика, однако она предполагает малоинвазивное вмешательство с введением внутрь коленного сустава визуализирующей оптической системы. С помощью артроскопии, кроме высококачественного исследования изнутри всех структурных элементов сочленения, параллельно еще можно сделать пункцию внутрисуставного выпота, очистить полость от так называемого артрозного «мусора».

Вид через артроскоп.
Помимо инструментальных методов, в структуру диагностики обязательно входит проведение в ходе первичного осмотра специальных тестов. Доктором выполняется пальпация места поражения, оценка объема движений в различных положениях обследуемого участка конечности, определение нарушения чувствительности. После установления диагноза аналогичного плана тест-осмотр и рентгенография будут периодически проводиться для наблюдения за состоянием коленного отдела и оценки эффективности проводимой терапии.
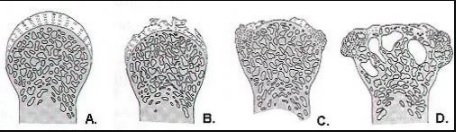
Динамика развития заболевания и методы лечения
Динамика развития заболевания хорошо просматривается на рентгеновских снимках каждой степени:
- 1 степень – суставная щель сужена на 1/3, остеофитов нет;
- 2 степень – сужение суставной щели превышает 50%, видны костные наросты и частичная деформация;
- 3 степень – деформация приобретает тяжелый вид, суставной щели не наблюдается.
Учитывая, что разрушительный процесс проходит в медленном темпе, врачи используют рентген, чтобы заметить мельчайшие изменения в суставах. Если у вас появились беспричинные боли в суставах рук или ног, немедленно пройдите обследование. Вовремя назначенное лечение позволит купировать негативное действие остеоартроза.
Как лечат остеоартроз 1 степени?
Сегодня остеоартроз суставов 1 степени успешно вылечивается консервативными методами. Тактика лечения предусматривает снижение нагрузки на пораженный сустав и проведение ряда лечебных мероприятий, направленных на купирование прогресса заболевания
Очень важно для пациента снизить массу тела. Практика показывает, что при остеоартрозе 1 степени лечение гарантировано дает положительный результат, если больной сбалансирует питание и потеряет хотя бы 5 кг веса
В медикаментозном плане используются лекарства, снимающие воспаление и болевой синдром. Врач прописывает прием нестероидных препаратов, таких, как Диклофенак, Кетопрофен, Ибупрофен. Средства могут приниматься в виде таблеток и мазей. Для восстановления хрящевой ткани предназначен прием хондропротекторов (Хондроитин, Глюкозамин). Обязательны на 1 стадии массаж, физиотерапия и ЛФК.
Лечение остеоартроза 2 степени
Поскольку остеоартроз суставов 2 степени характеризуется усилением болевого синдрома и деформации сустава, в ее лечение активно прибегают к селективным НПВС (Нимесулид, Мелоксикам, Целекоксиб). Средства отличаются малым количеством побочных эффектов, но прием ведется под контролем врача и в строго отмеренной дозировке. Наружно используются противовоспалительные мази и гели.
Основу комплексной терапии составляет прием хондропротекторов, стимулирующих восстановление хрящевой ткани. Под воздействием Хондроитина или Глюкозамина начинает вырабатываться синовиальная жидкость, препятствующая трению пораженных костных поверхностей. Для снятия мышечного спазма при остеоартрозе 2 степени в лечение добавляются миорелаксанты (Сирдалуд, Баклофен, Мидокалм). Если убрать мышечный спазм, уйдет и болевой синдром. В период обострения недуга врач может прописать противовоспалительные гормональные средства (Гидрокортизон, Преднизолон, Дипроспан), которые вводятся в суставную полость путем инъекций.
Методы лечения 3 степени
Для остеоартроза 3 степени лечение осложнено сильными негативными изменениями в хрящевой ткани и суставах. Деформация достигает серьезных форм, и справиться с болезнью эффективными для 1 и 2 стадии средствами сложно. Продолжается прием противовоспалительных и обезболивающих препаратов. Однако наибольшая нагрузка в борьбе с недугом ложится на физиотерапевтические процедуры и вытяжку костей с целью расширить межсуставную щель.Подробнее о методах лечения рассказано здесь:
Резко ограничивается нагрузка на больную конечность. Например, если остеоартроз затронул ногу, пациенту необходимо ходить с тростью. В зависимости от тяжести изменений, пациенту может быть предложено хирургическое вмешательство. Внутрисуставно вводятся Триамцинолон, Дипроспан, Гидрокортизон. В качестве эффективного хондропротектора применяется гиалуроновая кислота, которую вводят внутрь суставной полости. Обязательно соблюдение особой диеты, исключив из питания жирную, соленую, богатую углеводами пищу.
Для поддержания физического и психологического комфорта, пациенту назначаются различные физиопроцедуры, способные снять воспаление, улучшить кровообращение в области сустава и убрать отечность, мешающую нормальной работе конечности.
Что такое остеоартроз
Согласно статистическим данным, это заболевание, поражающее сустав, является третьим на планете по своей распространенности. Опережают его лишь патологии сердца и сосудистой системы, а также вирусные инфекции. При этом остеоартроз может встречаться не только у пожилых людей, но и у весьма молодых. Страдают им ⅘ всего населения.
В медицинской практике у данного недуга встречается несколько синонимов. Наиболее распространенными являются остеоартрит (ОА) и деформирующий артроз. Под каждым из этих терминов подразумевается дегенеративное изменение хрящей в совокупности с разрастанием костной ткани.
Основной признак заболевания — это болезненность движений в совокупности с появлением характерного скрипа и чувством скованности.
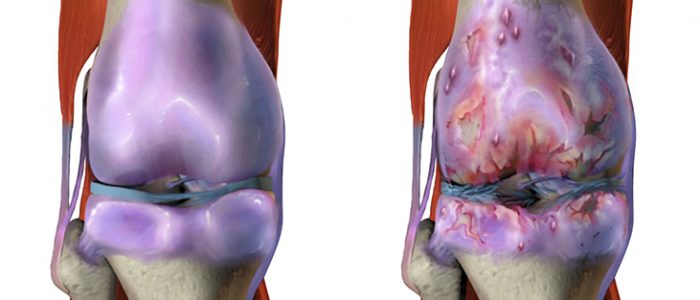
Классификация заболевания включает в себя различные очаги поражения. Остеоартроз может развиваться на различных суставах. Каждая такая болезнь имеет свой код МКБ. Так, деформирующий артроз сустава тазобедренной кости будет носить название «Коксартроз» и его код – М16, а артроз коленного сустава принято называть «Гонартроз» с кодом М17.
Стадии и степени остеоартроза колена
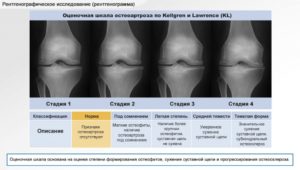
Классификация стадий ОА колена в ортопедии предлагается в двух вариантах: по Н.С. Косинской (3 стадии) и по Келлгрену-Лоренсу (4 стадии). В отечественной практике одинаково часто обращаются и к первому, и ко второму классификатору поражений костно-суставного аппарата. Обе классификации сориентированы на определении следующих признаков:
- снижение высоты и неровность межсуставной щели;
- деформация сочленовных поверхностей;
- присутствие дефектов с выраженными контурами;
- утолщение подхрящевых участков кости по причине остеосклероза;
- образование субхондральных кист (на рентгене выглядят в виде светлых пятен в районе бедренных и большеберцовых мыщелков, в пределах коленной чашечки).

Слева — направо показана динамика разрушений.
Мы предлагаем ознакомиться со стадированием гонартроза, рекомендованным Косинской.
| Стадия | Рентгеновские признаки, клиника проявлений |
| I (легкая) |
Изменения малозаметны, могут восприниматься за норму. Щель в прямой проекции может быть нормальной или слегка суженной. Обнаружить незначительное ее сужение возможно при сопоставлении правого и левого сустава. Однозначно скажет о зародившемся функциональном и морфологическом неблагополучии хряща, легкий остеофитоз. Он является компенсаторной реакцией в ответ на изменение эластичных качеств хряща. Остеофитоз на этой стадии слабо выражен, характеризуется наличием крошечных остеофитов в единичном количестве по краю суставных костей. Однако краевых наростов в начальной стадии может и не быть вовсе. Клинически 1 стадия протекает относительно легко с неинтенсивной кратковременной болью по поводу долгого физического переутомления и минимальными нарушениями функций колена, что многими людьми не воспринимается за что-то серьезное. |
| II (средняя тяжесть) |
Размеры суставной щели колена, по сравнению с нормой, резко уменьшены в 2-3 раза. Такое сильное сокращение щели говорит об уже отягощенной морфологии суставного хряща, выраженности его повреждений. Преимущественно сужение щели характеризуется неравномерностью, в соответствии с тяжестью дегенеративного процесса. Эпицентры максимального сужения концентрируется в суставной зоне, на которую приходится наивысшая доля нагрузки. Такой зоной чаще становится медиальная (внутренняя) часть сустава. На 2 стадии также обнаруживаются по краям суставных поверхностей крупные остеофиты, выявляется склероз замыкательной пластины, иногда определяется кистозная перестройка субхондральной кости. Рентген-снимки фиксируют небольшое нарушение конгруэнтности, умеренной выраженности деформацию костных эпифизов, образующих коленный сустав. Проявляется резко выраженным усугублением функций коленного аппарата с явным ограничением движений, которые на первоначальной фазе иногда и немного были затруднительными. Дополнительно присоединяется относительно умеренная ограниченность всех других видов физиологических движений, хруст, прихрамывание. Боль выраженная, нередко наблюдается небольшая локальная отечность, есть мышечная гипотрофия вблизи сустава. |
| III (тяжелая степень) |
Щелевидный просвет между поверхностями сустава полностью исчезает или прослеживается, но с очень большим трудом. На финальной стадии обнаруживается много острых и массивных остеофитов, которые тотально окружают сочленяющиеся поверхности, сливаясь со смежной костью. Рентгенографическая картинка показывает грубейшие деформации сочленения колена (внушительную расширенность и уплощенность поверхностей), значительное поражение остеосклерозом эпифизов коленообразующих костей, наличие СХ кист. Сустав выразительно отклонен от вертикальной оси конечности (по вальгусу или варусу). Клиническая картина проявлений отличается видимым утолщением колена и вынужденным его положением. Локомоторный и опорный потенциал сустава снижен до критичного уровня, при этом в нем уже не проявляется крепитация. Мышцы атрофированы по всей ноге, особенно сильно поражается четырехглавая мышца. Конечность окончательно выведена из строя, самостоятельно передвигаться невозможно, прогрессирует хромота. Болевой синдром достигает пика, становится крайне мучительным, беспокоящим постоянно, независимо от времени суток и физической активности. Третья стадия инвалидизирует человека. |