Синдром позвоночной артерии
Содержание:
Механизм развития патологии
Унковертебральные суставы расположены между боковой поверхностью тела верхнего позвонка и крючковидными отростками нижнего позвонка.
Они прилегают к фиброзному кольцу межпозвоночного диска и межпозвоночному отверстию, формируются к 20 годам и могут быть только в шейном отделе. В детском возрасте унковертебральные суставы не выявляются, и, по мнению многих авторов, они являются компенсаторными образованиями, возникающими ближе к 18–20 годам (это связано с естественным развитием скелета человека).
Врачи считают, что они нужны, чтобы не допускать смещения тел позвонков в боковых направлениях при увеличении объема активных движений.
В основе патологических изменений – быстрое старение и разрушение хрящевой ткани сустава, вызванное нарушениями обмена веществ, болезнями, травмами и другими факторами.
В результате:
- хрящевая ткань разрыхляется, покрывается трещинами, давление на костную ткань усиливается;
- небольшая щель между крючковидными отростками и телом верхнего позвонка сужается;
- костная ткань уплотняется;
- по краям сустава хрящ разрастается и окостеневает, образуя остеофиты (костные шипы), которые раздражают мягкие ткани.
Вследствие разрастания крючковидных отростков межпозвоночные отверстия и каналы поперечных отростков деформируются – происходит сдавливание сосудов и нервов, проходящих через них.
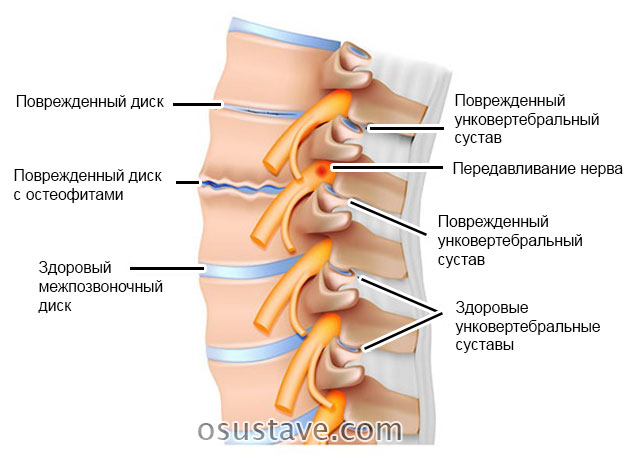 Передавливание нервов в результате унковертебрального артроза. Нажмите на фото для увеличения
Передавливание нервов в результате унковертебрального артроза. Нажмите на фото для увеличения
Диагностика
Цepвикoбpaхиaлгия является симптомом, который характеризует заболевания разной природы. Для выявления этой патологии больному придется пройти комплексное обследование.
На осмотре у терапевта могут быть выявлены сутулость, нарушение осанки, асимметрия плеч или деформация шеи. Прощупывание и простукивание пораженной области определяют у пациента болезненность зоны и напряжение мышц. В этом случае врач оценивает подвижность шеи и пораженной руки, определяет степень сохранения или поражения рефлексов, изменения чувствительности.
В ряде случаев для диагностики вертеброгенной цервикобрахиалгии больному предложат пройти:
- Рентген-исследование;
- Компьютерную томографию;
- Магнитно-резонансную томографию.
Постановка диагноза часто осложняется тем, что симптомы и их серьезность имеют индивидуальный характер.
При осмотре у врача, пациенты жалуются на то, что шея, плечи и руки визуально выглядят здоровыми, но справа или слева больно прикасаться. Шея может не поворачиваться в одну из сторон, и также у пациентов наблюдается плохая осанка, круглые плечи и наклоненная «заклинившая» голова или шея. Поднятие руки усиливает симптомы. Врач может заметить асимметрию грудной клетки и ключицы.

Многих пациентов пугает диагноз «цервикобрахиалгия», они интересуются, что это и как ее лечить. Кроме того, данное заболевание часто протекает с мышечно-тоническим синдромом, характеризующимся мышечным спазмом, повреждением нервных окончаний и является следствием дегенеративных болезней.
Перед тем как начать медикаментозное лечение, врач направит пациента на следующие обследования:
- Рентген шеи в разных проекциях, который исключит или подтвердит объективные причины симптомов.
- Электромиография покажет и исключит нарушения работы нервов.
- МРТ или компьютерная томография поможет обнаружить повреждения позвоночника и его патологии (настоящие или предыдущие).
- Ангиография или флебография оценит работу сосудов и наличие тромбов.
На основании всех обследований может быть поставлен диагноз «острая цервикобрахиалгия с миофасциальным синдромом».
Диагностика и лечение вертеброгенной цервикобрахиалгии начинается с визита к врачу-терапевту. Он проведет первичный осмотр больного, выслушает жалобы и поможет установить вероятную причину развития неприятного синдрома. Возможно, потребуется дополнительная консультация у специалистов другого профиля – хирурга или невролога.
В качестве мер для уточнения предварительно поставленного диагноза назначаются такие методики обследования организма, как рентгенография позвоночника, компьютерная и магнитно-резонансная томография, УЗИ сосудистой системы в области шеи и конечностей, лабораторные анализы.
В современной медицине существует несколько вариантов избавления от вертеброгенной цервикобрахиалгии.
Медикаментозное
Консервативная терапия направлена на снятие болевых ощущений и мышечных спазмов для облегчения состояния больного. Назначаются препараты из группы анальгетиков (Спазмолгон, Анальгин и др.), противовоспалительные средства (Диклофенак и др.), миорелаксанты (Мидокалм и др.), новокаиновые блокады.
На усмотрение врача могут быть выписаны лекарства для улучшения циркуляции крови. Для выведения лишней жидкости и предотвращения застоя в тканях нелишним будет курсовый прием мочегонных средств и препаратов, улучшающих метаболизм.
Добиться уменьшения проявления вертеброгенной цервикобрахиалгии можно с помощью специальных гимнастических упражнений, которые помогают приостановить развитие остеохондроза, укрепляют шейные мышцы и способствуют улучшению кровообращения в головном мозге.
Операция является единственно верным и быстрым способом избавления от недуга при обнаружении межпозвоночной грыжи, доброкачественных или злокачественных новообразований, атрофии мышц в области шеи. В таких ситуациях у больного наблюдается крайне негативная неврологическая симптоматика, которая не поддается устранению, кроме как руками хирурга.
Народные средства
Лечение народными средствами нельзя назвать самостоятельным способом избавления цервикобрахиалгии. К «бабушкиным рецептам» прибегают в качестве вспомогательной терапии и только после одобрения врача.
Самыми популярными средствами из народа считаются растирания настоянным корнем барбариса (для снятия болевых ощущений), горчичные и солевые ванны (для расслабления мышц и стимуляции кровотока).
Цервикалгия – лечение
Восстановительная терапия должна быть индивидуальной и комплексной, построенной с учетом патогенетических особенностей в конкретном случае. Лечение цервикалгии направлено и на устранение причин болевого синдрома, и на купирование признаков патологии. Можно применять медикаментозные средства, но основной упор делается на физиотерапевтические процедуры:
- импульсные токи;
- электрофорез с анестетиками;
- лазерное воздействие;
- криотерапия;
- фонофорез и ультразвук с анальгетиками;
- дарсонвализация;
- низкочастотное переменное электромагнитное поле;
- инфракрасное, ультрафиолетовое облучение;
- кинезиологическая, интерференсная и радиоволновая терапия;
- токи ультравысокой частоты;
- вытяжение (тракция) позвоночника;
- хай-топ;
- миостимуляция и другие методики.
Цервикалгия – лечение, препараты
Количество, тип, дозировка и длительность курса терапии медикаментами зависят от выраженности проблемы, насколько интенсивна боль в области шеи, ограничивает ли она подвижность. Назначаемые фармакологические средства:
- Противовоспалительные нестероидные препараты – Диклофенак, Ибупрофен и аналоги. Они быстро устраняют дискомфорт, рекомендуются короткими курсами из-за негативного влияния на работу желудочно-кишечного тракта. Если есть пищеварительные заболевания, терапия проводится под прикрытием ингибиторами протонной помпы – Эманера, Омез и другие.
- Миорелаксанты – Тизандин, Сирдалуд и синонимы. Данные медикаменты эффективны в случае мышечной напряженности и спазмов. Если внутренний прием не действуют, альтернативной являются целевые местные блокады новокаином или прокаином.
- Глюкокортикостероиды – Преднизолон, Бетаметазон. Назначаются в крайне редких ситуациях, когда базовый подход не работает. Гормональные таблетки и уколы используются короткими курсами до устойчивого улучшения.
Народные средства при цервикалгии
Традиционная медицина предлагает мягкие физиотерапевтические способы избавление от болевого синдрома. Только с помощью народных средств не исчезнет цервикалгия шейного отдела, лечение должно быть комплексным. Домашняя терапия просто облегчит патологию, но не устранит ее причин
Перед использованием любых рецептов важно проконсультироваться с невропатологом
Мазь от боли
Ингредиенты:
- свежий чеснок – 8 зубчиков;
- сырой корень имбиря – 20-30 г;
- сливочное масло – 20 г.
Приготовление и применение
- Натереть овощные составляющие.
- Смешать их с мягким сливочным маслом, включая выделившийся сок.
- Растирать полученной мазью шею 3-5 раз в сутки.
Компресс от боли
Ингредиенты:
- сырой картофель – 1 шт.;
- мед – 1 ст. ложка.
Приготовление и применение
- Мелко натереть корнеплод.
- Смешать сок и мякоть с медом.
- Положить толстым слоем полученную массу на пораженный участок.
- Накрыть компресс полиэтиленом, укутать шарфом.
- Снять через 2 часа.
Массаж при цервикалгии
Мануальная терапия назначается только после полного устранения болевого синдрома и любых воспалительных процессов. Массаж эффективен, когда цервикалгия шейного отдела почти исчезла, и необходимо восстановить функциональность позвоночника и окружающих его структур
Важно, чтобы процедуры выполнял опытный специалист, курсом из 8-10 сеансов. Самостоятельно делать массаж нельзя, включая использование домашних приборов, некорректное воздействие может привести к обострению патологии
https://youtube.com/watch?v=ugpj61KIHSc%250D
Упражнения при цервикалгии
Как и мануальная терапия, гимнастика показана уже на этапе выздоровления. Если присутствует острая боль, скованность, с ЛФК при вертеброгенной цервикалгии или спондилогенной форме патологии лучше повременить. Действенные упражнения для восстановления подвижности шеи и профилактики рецидивов (все – сидя на стуле, с прямой спиной, по 8-12 раз):
- Поворачивать голову влево, вправо. Выполнять медленно. В каждой позиции задерживаться на 3-4 секунды.
- Наклонять голову вперед, пытаясь достать подбородком груди. Можно усилить давление, сцепив руки в «замок» на затылке.
- Повернуть голову вправо, опустить подбородок вниз, по диагонали. Параллельно выпрямить левую руку и тянуть ее к полу. Повторить для противоположной стороны.
- Опустить подбородок к правому плечу. Медленно, не поднимая головы, «очертить» полукруг. По достижении левого плеча, повторить в другую сторону.
- Выдвинуть подбородок вперед и медленно «втянуть» его, как черепаха. Двигаться по прямой горизонтальной линии.
Причины
По международному классификатору заболеваний патология относится к заболеваниям костно-мышечной системы и соединительной ткани. Это разновидность дорсопатии, которая кодируется обозначением М 54.2 и относится непосредственно к дорсалгиям.
Основная причина появления боли в районе шеи – заболевания шейного отдела позвоночного столба. Обычно уже при проявлении вертебральной цервикалгии у пациентов диагностируется развитая степень дегенеративно-дистрофической патологии. Заболевание с одинаковой вероятность поражает как женщин, так и мужчин. Самой частой причиной появления вертебральной цервикалгии является остеохондроз, очаг которого расположен либо в шейном, либо в грудном отделе.
Среди других причин, способных вызвать заболевание, врачи отмечают:
- Появление остеофитов результате различных патологий.
- Протрузию диска.
- Новообразования шейного отдела позвоночника (доброкачественные или злокачественные).
- Стеноз позвоночных отверстий.
- Инфекционные процессы, протекающие в области шейного отдела.
- Межпозвоночные грыжи.
- Перелом позвоночника.
- Остеопороз, при котором снижена плотность костной ткани.
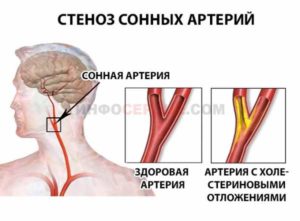
- Патологии сонной артерии.
- Вывих или подвывих, компрессия позвонков.
- Ревматоидный артрит.
- Заболевание Бехтерева.
- Защемление нервных окончаний.
- Артроз фасеточных суставов.
СПРАВКА! Эти патологии, в большинстве случаев, являются приобретенными. Но к развитию вертеброгенной цервикалгии могут привести и некоторые врожденные отклонения, например, аномалии строения позвонков в шейном отделе.
Причиной появления цервикалгии являются не только патологии, но и состояния организма, когда возникает болевой синдром. Сам по себе он не опасен, если вовремя устранить действие негативного фактора. Появляется боль в шее при:
- Переохлаждении организма.
- Частых стрессах.
- Выполнении работы, которая сопряжена с подъемом тяжестей.
- Неправильном положении шеи ночью, во время сна.
- Длительном пребывании в одной и той же позе.
- Неправильной осанке у человека.
- Избыточной массе тела.
- Злоупотреблении спиртным.
- Неправильном питании, недостатке воды в организме.
В большинстве случаев все эти факторы можно легко устранить и снять болезненность в шее. Однако при любом появлении дискомфорта нужно сначала посетить врача, а не ставить себе диагноз самостоятельно – это приведет к затягиванию лечения заболевания.
Распространенность вертеброгенной цервикалгии довольно широка. В той или иной степени ею страдает почти каждый житель, но не знает, что это такое, и списывает боль в шее на усталость.
Появление боли обусловлено тем, что оно сопряжено с поражением нервных окончаний, многие из которых связаны с иннервацией шейного отдела.
Поэтому даже патология в области грудины или грудного отдела позвоночника может спровоцировать боль в шее. Все это требует грамотного подхода к дифференциальной диагностике заболевания, которое и стало основной причиной цервикалгии.
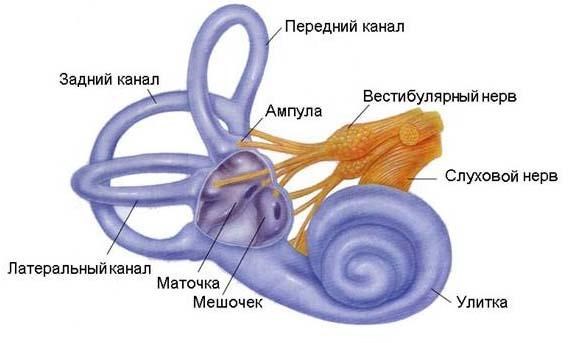
Как выявить патологию вертебральных артерий?
Ввиду особенностей строения шейного отдела эта область в большей степени страдает от развития остеохондроза. В верхней части позвоночника расположено семь позвонков, каждый их которых отличается по своему строению. Такие признаки связаны, прежде всего, со сложной амплитудой движения головы и плечевого пояса.
Помимо этого, через шейный отдел проходит спинной мозг, сосуды и артерии, берущие свое начало в головном мозге. Отдельные их виды переходят в область диафрагмы и органы пищеварения.
Также очень важными для организма считаются магистральные артерии, по которым поступают питательные вещества к различным органам. Несмотря на большое значение яремной артерии и сонной вены, они в меньшей степени вовлечены в патологический процесс. Позвоночная же вена проходит между позвонками и передавливается напряженными мышцами или смещенными дисками.
В норме по вертебральным артериям поступает в головной мозг 30% необходимого объема крови. Анатомия играет значительную роль в создании условий для сужения диаметра сосудов.
Важно, что до соседнего устья щитошейного ствола, тоже являющегося ветвью подключичной артерии, остается не более 1–1,5 см. Это создает дополнительный механизм «обкрадывания» (перераспределения крови) при гипоплазии или стенозе вертебральной артерии
Направляясь вверх, артерия на уровне шестого шейного позвонка (реже — пятого) входит в защищенный костный канал, образованный остистыми отростками позвонков.
Принято выделять отделы или сегменты позвоночной артерии:
- I — весь участок от VI до II шейного позвонков, где сосуд выходит из отверстия;
- II — вне канала под углом 450 отклоняется кзади и идет к поперечному отростку первого шейного позвонка (атланту);
- III — пройдя сквозь отверстие атланта на его задней стороне артерия образует петли, их роль — предупреждение нарушения кровотока при повороте головы;
- IV — направляясь в большое затылочное отверстие, артерия находится внутри плотной связки, при окостенении вместилища или костных выростах на затылочной кости создаются условия для травматизации стенок сосуда во время движений в шейном отделе;
- V — внутри затылочного отверстия (интракраниальный сегмент) вертебральная артерия проходит сквозь твердую мозговую оболочку и укладывается на поверхность продолговатого мозга.
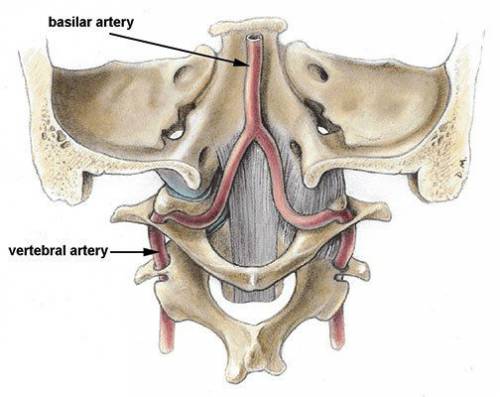
Слияние левой и правой артерий в единый ствол (базилярную артерию) обеспечивает участие в образовании виллизиева круга в основании мозга

20% случаев патологии вертебральных артерий приходится на аномалии развития:
- отхождение непосредственно от аорты;
- вхождение в костный позвоночный канал выше обычного (на уровне третьего-пятого шейных позвонков);
- смещение устья в сторону кнаружи.
Чаще поражения носят комбинированный характер и делятся на следующие варианты:
- до 34% приходится на совместное действие аномалий развития и экстравазальную компрессию мышцами;
- 39% составляют стенозы атеросклеротической и тромботической природы;
- максимальную часть — 57% — представляют сдавления различными смещениями позвонков в сочетании с атеросклерозом.
По наличию симптоматики, определению ее связи с движениями шеи подозрение о патологии вертебральных артерий возникает у врача общей практики или у терапевта. Вовремя направить к неврологу и на обследование — дело опыта.
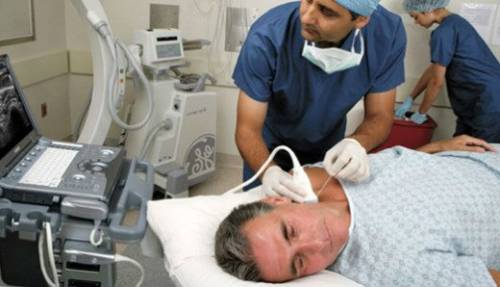
Дуплексное сканирование позволяет увидеть структуру сосуда, определить характер стеноза, степень повреждения стенок артерии
Основные методы:
- ультразвуковая допплерография — проводится оценка всех анатомических характеристик позвоночных артерий с обеих сторон, диаметра на протяжении, скорости волны кровотока, важна как способ определения резерва мозгового кровообращения;
- магниторезонансная томография головного мозга и сосудов шеи укажет на возникшие очаги с нарушенным кровоснабжением, образование кист, аневризм;
- по рентгенограмме шейного отдела позвоночника можно судить об участии патологических разрастаний костной ткани в защемлении вертебральных артерий;
- ангиография сосудов шеи проводится путем введения контрастного вещества в подключичную артерию. Методика информативна, но проводится только в специализированных отделениях.
Поясничные компрессионные синдромы
Верхнепоясничные компрессионные синдромы – относительно редкая локализация.
Компрессия корешка LII (диск LI-LII) проявляется болями и выпадением чувствительности по внутренним и передним поверхностям бедра, снижением коленных рефлексов.
Компрессия корешка LIV (диск LII-LIV) проявляется болями по передневнутренней поверхности бедра, снижением силы и последующей атрофией четырехглавой мышцы бедра, выпадением коленного рефлекса.
Компрессия корешка LV (диск LIV-LV) – частая локализация. Проявляется болями в пояснице с иррадиацией по наружной поверхности бедра, передненаружной поверхности голени, внутренней поверхности стопы и большого пальца. Отмечаются гипотония и гипотрофия большеберцовой мышцы и снижение силы тыльных сгибателей большого пальца.
Компрессия корешка SI (диск LV-SI) — наиболее частая локализация. Проявляется болями в ягодице с иррадиацией по наружному краю бедра, голени и стопы. Снижается сила трехглавой мышцы голени, нарушается чувствительность в зонах иррадиации боли, угасает ахиллов рефлекс.
Симптомы
Клиническая картина бывает разной и зависит локализации очага, причин его появления. Симптомами анокопчикового болевого синдрома являются боли в:
Они бывают тупыми, колющими, ноющими, могут отдавать в бедро, ягодицы. Неприятные ощущения иногда появляются резко и без видимых причин или долгое время напоминают о себе.
Синдром болевой дисфункции ВНЧС проявляется болями:
- В области лица, челюсти, висков, ушей.
- При ощупывании ноющих мышц.
- При открывании рта, когда появляются ограничения объема движений и девиация нижней челюсти.
- Во время употребления пищи.
Для диагностики заболевания проводится пальпация, обследование жевательных мышц, перкуссия сустава, оценка объема движения в суставе.
Для комплексного регионарного болевого синдрома, который объединяет вегетативно-трофические, двигательные и чувствительные расстройства, характерными являются следующие признаки:
- Спонтанная боль (симпатически поддерживаемая и симпатически независимая). Она бывает ноющей (поверхностная, от средней до высокой степени интенсивности) и жгучей (ноющего, ломящего, тянущего характера).
- Гипералгезия. Бывает первичной и вторичной. Первая локализуется в зоне иннервации поврежденного нерва или ткани, а вторая имеет более широкое распространение.
- Тепловая гипералгезия – один из основных симптомов, указывающих на воспаление.
- Механическая гипералгезия (динамическая и статическая).
- Вегетативно-трофические расстройства (отек, изменения окраски кожи, температуры, нарушения потоотделения, трофические изменения, двигательные нарушения).
Главная задача врача – не просто купировать гипер болевой синдром, а устранить причину его появления. Для этого необходимо пройти медицинское обследование и сдать необходимые анализы.
Стадии развития патологии
Привести к возникновению недуга могут болезни, поражающие сосудистую систему. Синдром чаще всего диагностируется у больных с аномально измененными сосудами: искривленными, извитыми, с уплотненными стенками, с закупоренными просветами или сдавленной структурой. Причиной деформации сосудов служат патологии мышечных и костных тканей.
В большинстве случаев к развитию синдрома приводит запущенный остеохондроз. Разрастание остеофитов (костных наростов) в шейных позвонках вызывает сдавливание артерии, проходящей сквозь поперечные позвоночные отверствия. В результате зажатия, сосуд искривляется, изменяется его структура, теряется форма, что в свою очередь становится причиной нарушения кровообращения и соответственно деятельности головного мозга.
К основным этилогическим факторам-возбудителям синдрома позвоночной артерии относят:
- сосудистые патологии, при течении которых ухудшается проходимость сосудов (атеросклероз, эмболия, разновидности артрита);
- деформация сосудов (перегибы, извитость, аномальные изменения структуры артерий);
- компрессия сосудов (грыжи, разрастание остеофитов, протрузия дисков, аномальные изменения костных волокон, рубцевание тканей, опухоли).
Специалисты утверждают, что основной причиной возникновения проблемы с мозговым кровообращением являются дегенеративно-дистрофические процессы, поражающие шейный отдел позвоночника. Кроме того, нарушение кровотока в вертебральных артериях нередко становится результатом аномальных изменений в атланте — одном из элементов кровеносной системы.
1. Функциональная.
На этой стадии развития недуга больного беспокоят следующие признаки:
- головные боли;
- расстройства со стороны вегетативной системы;
- кохлеовестибулярные нарушения;
- ухудшение зрительной функции.
2. Органическая.
Данная стадия заболевания развивается на фоне образования в головном мозге стойких очагов ишемии, которые формируются по причине продолжительных сосудистых нарушений. Течение болезни сопровождается транзиторными и гемоденамическими расстройствами:
- головокружениями;
- тошнотой;
- рвотой;
- дизартрией.
Синдром вертебральной артерии на органической стадии приводит к появлению синкопальных эпизодов (длительная потеря сознания), а также ишемических атак, после которых больной ощущает сильную слабость, головные боли, шум в ушах.
Доктора выделяют две стадии протекания вертебрального синдрома остеохондроза, а именно, функциональную и органическую. Первая представлена сочетанием трех групп признаков, а именно кохлеовестибулярного синдрома, головной боли, нарушения зрения.
Боль в голове может проявляться совершенно по-разному. Она может возникать внезапно в виде острых приступов с пульсацией или продолжаться в течение длительного времени, выражаясь в виде ноющих ощущений в области затылка и лба. Болевой синдром может усиливаться при движениях головой или при статических нагрузках.
Нарушение кохлевестибулярной системы также носит специфический характер. Это могут быть как незначительное покачивание и головокружение, так и системные нарушения, связанные с поражением вестибулярного анализатора. Наблюдается также потемнение в глазах и снижение слуха.
Классификация
Вертеброгенная цервикалгия классифицируется по нескольким признакам. В зависимости от возникновения патологического процесса выделяют позвонковую цервикалгию и дискогенную.
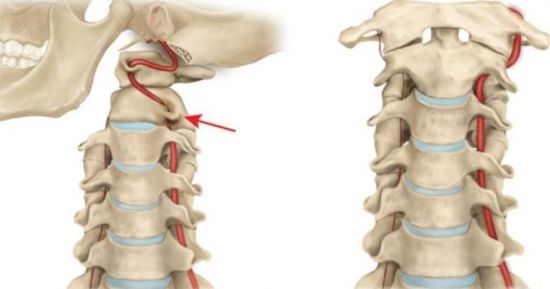
Защемление кровеносного сосуда, питающего головной мозг – это проявление цервикокраниалгии.
Позвонковая цервикалгия имеет второе название спондилогенная, что четко указывает на локацию происхождения болевого синдрома. В этом случае негативные ощущения в области шеи спровоцированы измененной костной тканью, которая раздражает нервные окончания и вызывает боль. В результате этого пациенты страдают выраженным мышечно-тоническим синдромом и другими проявлениями патологий.
Причиной такого проявления могут стать и патологические процессы в самих мышцах, что провоцируется инфекциями. У пациентов, наряду с вертеброгенной позвонковой цервикалгией, обнаруживают остеопороз, ранее перенесенные травматические повреждения, а также новообразования в шейном отделе позвоночника.
Дискогенная цервикалгия является следствием нарушения целостности межпозвонковых дисков. Здесь ключевую роль играют патологии дисков, которые вызывают изменение высоты хряща между позвонками шейного отдела. В свою очередь, утрачивается их эластичность, и это ведет к защемлению нервно-сосудистого пучка.
По характеру течения заболевания традиционно выделяется острая и хроническая вертебральная цервикалгия. Острая форма заболевания протекает выраженно, и не заметить симптомы нельзя. Болевой синдром выражен очень интенсивно, а также явно выражены и сопутствующие признаки. Обычно такая ситуация является следствием травмы или обострением дорсопатии. Длится острая форма в среднем около десяти дней.
Хроническая форма заболевания отмечается постоянным присутствием у человека. Болезненность может быть то сильнее, то слабее. Обычно о хроническом характере синдрома цервикалгии говорят в том случае, если болезненность сохраняется около трех месяцев.
ВАЖНО! Пусковым механизмом могут быть растущие опухоли, невылеченная до конца инфекция или слабо выраженный воспалительный процесс, остеопороз.
В зависимости о того, где преимущественно ощущаются боли, цервикалгия подразделяется на:
- Цервикокраниалгию.
- Цервикобрахиалгию.
- Цервикотораколюмбалгию.
- Цервикоторакалгию.
Цервикокраниалгия является формой патологии, при которой существенно страдают кровеносные сосуды головного мозга. Это грозит, а иногда и уже является, проявлением нарушений церебрального кровообращения, поэтому такие пациенты подлежат особому наблюдению.
Цервикобрахиалгия затрагивает сосуды верхних конечностей тела человека. В результате этого происходит расстройство иннервации конечностей, страдают двигательные способности. Пациенты могут ощущать парез верхних конечностей, спонтанные колющие боли в верхней части руки, в кисти. Появляются мучительные судороги.
Цервикоторакалгия – это болезненность в области шеи. Но характерным ее признаком является иррадирование в зону грудной клетки. Почувствовать боль пациенты могут между лопаток. Основная причина такого состояния – остеохондроз, грыжи, сужение межпозвонкового канала. Болезненность носит преимущественно тянущий и ноющий характер, но при движении, резком наклоне или повороте корпуса ощущаются прострелы.
Цервикотораколюмбалгия – патологическое состояние, при котором болезненность иррадирует по всей спине и ощущается даже в зоне поясницы. Болевой симптом может носить различный характер – от ноющей слабой боли до острых хватающих приступов. Обостряется под влиянием переохлаждения, пребывания в неудобной позе.
Подходы к лечению
Терапия при симптомах цервикалгии направлена на устранение основного заболевания и облегчение состояния пациента. С этой целью используют медикаментозные и немедикаментозные методы.
Применение лекарств
При цервикалгии применяют следующие группы лекарственных препаратов:
- нестероидные противовоспалительные средства (Кеторолак, Нимесулид и др.) в виде таблеток, мазей или гелей. НПВС устраняют болевые ощущения и снижают выраженность воспалительного процесса. При низкой эффективности врач может назначить глюкокортикостероиды — Дексаметазон и т.д.;
- при хроническом болевом синдроме используют антидепрессанты (Флуоксетин, Амитриптилин). Они устраняют боль и повышают уровень качества жизни пациента;
- миорелаксанты: Тизанидин, Баклофен, Толперизон и др. Устраняют повышенный тонус и спазм мышц в шейном и грудном отделе. Благодаря этому уменьшаются болевые ощущения;
- препараты, улучшающие кровообращение (Актовегин, Церебролизин);
- ноотропы: Фенотропил, Пирацетам и их аналоги. Улучшают состояние нервной ткани, в том числе спинномозговых корешков;
- хондропротекторы — Артра, Хондроитин сульфат и др. Тормозят дегенеративные процессы в межпозвоночных дисках и препятствуют прогрессированию остеохондроза.
Все лекарственные средства назначаются только лечащим врачом. Препараты имеют показания и противопоказания, которые следует учитывать перед подбором лечения. В противном случае оно может быть неэффективно и способно привести к побочным эффектам.
Немедикаментозные методы
При стабилизации состояния больного и отсутствия острых признаков заболевания терапию дополняют медикаментозными подходами: физиолечением, массажем и лечебной физкультурой. Применяют следующие физиотерапевтические процедуры: магнитотерапию, УВЧ, диадинамотерапию, лекарственный электрофорез, фонофорез и рефлексотерапию. Физиолечение проводится курсами по 7-10 сеансов.
Лечебный массаж и ЛФК позволяют нормализовать тонус мышц в области шеи, укрепить мышечный корсет и предупредить обострения болезни. Указанные методы используются под наблюдением врача. После того, как больной освоит технику выполнения лечебных упражнений, они могут выполняться в домашних условиях.
Всем больным с вертеброгенной цервикалгией показано использование ортопедической подушки и матраса для правильного распределения нагрузки на позвоночник во время сна. В острый период патологии применяется шейный воротник, фиксирующий шею в физиологическом положении. При остром болевом синдроме проводят уколы справа и слева от позвоночника с анестетиками: Новокаином или Лидокаином. Инъекции позволяют устранить боль на долгое время.
Хирургические вмешательства
Операции при цервикалгии проводят при следующих состояниях:
- аневризмы и расслоения позвоночной артерии;
- прогрессирование патологии на фоне неэффективной консервативной терапии;
- сдавление нервных корешков;
- поражение спинного мозга.
В зависимости от состояния пациента могут быть выполнены различные оперативные вмешательства: ламинэктомия, дискэктомия, декомпрессия позвоночного канала и фораминотомия. Ламинэктомия характеризуется удалением части позвонка, которая сдавливает нервные корешки. При этом может удаляться и часть межпозвонкового диска. При дискэктомии проводят полное удаление диска, после чего соседние позвонки плотно фиксируют друг с другом. Эта операция выполняется редко, так как приводит к инвалидности.
При выборе декомпрессии позвоночного канала устраняют образования, вызывающие его сдавление: опухоли, остеофиты и др. Фораминэктомия характеризуется удалением остеофитов, приводящих к повреждению нервных корешков или кровеносных сосудов. После операции больной нуждается в комплексной реабилитации для профилактики негативных последствий и инвалидности.
Методы лечения
Терапия вертеброгенного болевого синдрома подразумевает купирование воспалительного очага. Больному назначают постельный режим на 5-9 суток, применяют твердый матрас и облегчают положение с помощью подушек под шею. Если человек не имеет возможности снизить физическую активность, назначают ортопедические корсеты для снятия осевой нагрузки на спину.
Консервативные методы
Прибегать к медикаментозному лечению синдрома позвоночной артерии нужно, когда будут обнаружены все патологические звенья, повлекшие за собой развитие патологии. К базовым принципам консервативной терапии относят:
- разгрузку позвоночного столба;
- симптоматическое лечение;
- коррекция психологического состояния;
- укрепление спинальных мышц.
Прием лекарств, способствует снятию воспалительного процесса, расслаблению мышечных спазмов и нормализации тонуса нервной системы. Ниже приведены препараты, включающиеся в комплексное лечение.
- Нестероидные средства против воспаления применяются и для купирования боли. Широко назначают Диклофенак в виде внутримышечных уколов или таблеток с максимальной дозировкой в день по 150 мг. Иногда назначают Анальгин.
- Миорелаксанты применяют в инъекционном или таблетированном виде зависимо от домашнего или стационарного лечения. Показан Реланиум в растворе и Баклофен в таблетках.
- Трициклические антидепрессанты дополняют терапию при сильных болях. Применяют в малых дозировках Амитриптилин.
Среди антивоспалительных медикаментов используют селективные ингибиторы ЦОГ – медиаторов воспалительного процесса: Нимесулид, Пироксикам. При устойчивом болевом синдроме, делаются блокады кортикостероидами, понижающими иммунную функцию для блокировки воспаления.

ЛФК и физиотерапия
Чтобы устранить пережатие позвоночной артерии, следует укреплять ткани мышц, проводить физические нагрузки на позвоночник. В виде ЛФК доктор подбирает комплекс упражнении. Они помогают больному вернуться в привычный ритм жизни. Нагрузка должна быть умеренной. Комплекс занятий основывается на следующих упражнениях:
- круговые вращения головы, наклонов ею в разные стороны;
- поднятие плеч максимально высоко, пытаясь достать до ушей;
- повороты туловища в разные стороны;
- круговые вращения корпуса по часовой стрелке и обратно.
Если после проведения упражнений возникает боль, прекратить занятия, обратиться к доктору. Он сделает коррекцию схемы занятий, уменьшит их нагрузку.
Основной целью физиотерапевтических манипуляций является ускорения восстановления тканей и кровообращения. К эффективным методикам относят:
- магнитотерапию – происходит воздействие импульсного низкочастотного или постоянного поля на пораженный участок;
- электрофорез – на ткани влияет постоянный ток в тандеме с анальгетиками в виде мазей и кремов;
- фонофорез – манипуляция проводится за счет ультразвуковых волн в сочетании с Анальгином и Гидрокортизоном.
Помимо медикаментозной терапии и физиотерапевтических мероприятий, стоит носить воротник Шанца. Он поможет зафиксировать шею, компенсировать нагрузку на нее.

Оперативное вмешательство
Если лечение препаратами не пошло на пользу, боли не стихают в течение 3-4 месяцев, прибегают к оперативному вмешательству. К показаниям для хирургической манипуляции еще служит снижение чувствительности ног и нарушение работы органов малого таза. Тогда нужна срочная операция. В вертебрологических и нейрохирургических центрах вмешательства на артериях проводят малоинвазивными техниками, применяя эндоскоп. Делается небольшой разрез, меньше 2 сантиметров, это уменьшает травмирование организма, предотвращает повреждение рядом находящихся органов, сокращает период реабилитации. В ходе операции удаляют патологические костные разрастания, иссекают пережатую артерию в месте сужения и делают пластику. Результативность процедуры составляет 90%.