Симптомы и лечение грудного радикулита
Содержание:
- Причины
- Симптомы и признаки шейно-грудного, грудного и пояснично-грудного радикулита
- Диагностика
- Как диагностировать патологию
- Специфика выявления болезни
- Диагностика
- Наши врачи
- Лечение
- Профилактика
- Симптомы радикулита грудного отдела
- Народные средства в борьбе с радикулитом грудного отдела
- Основные методы лечения грудного радикулита
- Лечение
- Симптомы и лечение грудного радикулита
- Симптомокомплекс
- Диагностика
Причины
Этиофакторами выступают различные воздействия, приводящие к раздражению и воспалению грудных спинномозговых корешков. В зависимости от вида этиофактора грудной радикулит может иметь первичный и вторичный характер. Первичный радикулит возникает при переохлаждении или прямом воздействии на корешок инфекционных агентов (чаще при герпетической инфекции, гриппе, ветреной оспе и прочих ОРВИ). Если воспаление в корешке возникает в результате распространения воспалительного процесса на фоне болезни Бехтерева, туберкулеза позвоночника, спондилоартроза, то такое поражение корешка считается вторичным.
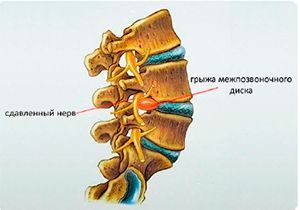
Вторичный радикулит развивается вследствие раздражения спинального корешка при различных патологических процессах, возникающих в непосредственной близости от него, например, при опухолевых поражениях позвонков (остеоме, остеобластоме, гемангиоме позвоночника) и околопозвоночных тканей (ганглионевроме), опухолях спинного мозга, остеофитных разрастаниях при остеохондрозе, межпозвоночной грыже грудного отдела. Вторичное поражение корешка может возникнуть при изменении взаимного расположения анатомических структур грудного отдела позвоночника. Например, при травмах позвоночника (подвывихе позвонка, переломе грудного отдела позвоночника), аномалиях развития и искривлениях позвоночника.
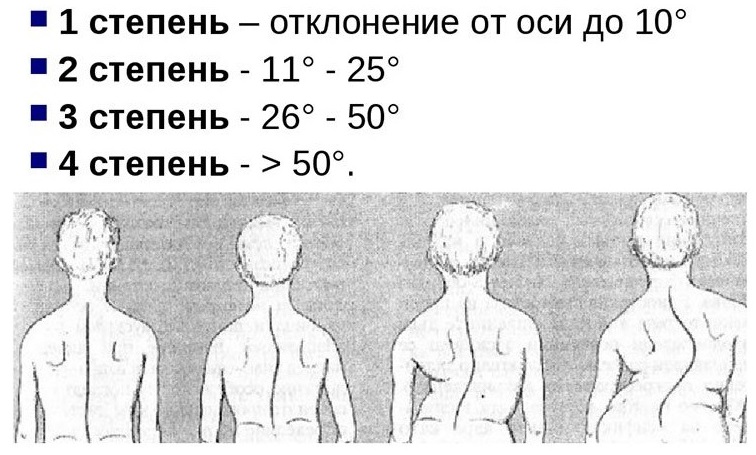
Провоцирующим триггером, вызывающим грудной радикулит, может выступать избыточная нагрузка на грудной отдел позвоночника, связанная с профессиональной деятельностью, занятиями тяжелой атлетикой, подъемом тяжестей, резким скручивающим туловище движением и т. п. Предрасполагающими факторами выступают нарушение осанки, грудной кифоз, сколиоз, дисметаболические процессы (гипотиреоз, сахарный диабет, ожирение).
Симптомы и признаки шейно-грудного, грудного и пояснично-грудного радикулита
Симптоматика болезни различается в зависимости от местонахождения защемления:
- При шейно-грудной локализации возникает болезненность в шее и затылке, «простреливание» в шее и верхней трети спины, усиливается при шевелении, наклонах, поворотах и даже глубоком вдохе, иррадиирует в лопатку или руку, иногда – в отдельные пальцы. Также возникают парестезии вроде «мурашек» и онемения. При таком расположении ущемления нередка цефалгия и подъем артериального давления;
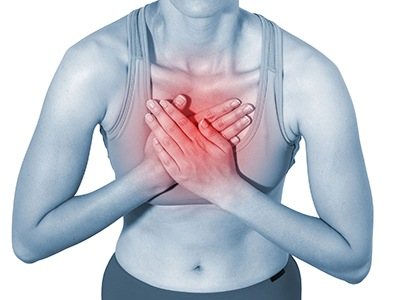
- Ущемление в грудном отделе по симптоматике имитирует болезни внутренних органов, располагающихся на этом уровне: инфаркт миокарда, ишемическая болезнь сердца, пневмония. Боли также часто ощущаются в межреберных промежутках, поэтому такое проявление и называется межреберной невралгией;
- Защемление корешков пояснично-грудных нервов вызывает симптомы, похожие на заболевание органов брюшной полости, что проявляется болями внизу живота.
Справка: общими для всех этих видов являются боли, ослабление мышц и парестезии.
Диагностика
 С симптоматикой радикулопатии, как правило, обращаются к невропатологу. Этот специалист проводит осмотр и опрос больного, после чего назначает соответствующее обследование, включающее анализы крови, томографические и рентген-методы исследования.
С симптоматикой радикулопатии, как правило, обращаются к невропатологу. Этот специалист проводит осмотр и опрос больного, после чего назначает соответствующее обследование, включающее анализы крови, томографические и рентген-методы исследования.
В ходе этих диагностических мероприятий устанавливается наличие защемления, а также причины, его вызвавшие, для того, чтобы можно было назначить подходящую терапию.
Общий анализ крови
Это лабораторное исследование проводят, в первую очередь, для выявления воспалительного процесса. Об этом будут свидетельствовать увеличенная скорость оседания эритроцитов и увеличение количества лейкоцитов.
Кроме того, ОАК дает возможность оценить состояние организма пациента в целом. Однако в ряде случаев обнаруженные отклонения от нормы в анализе крови не связаны с диагностируемым заболеванием, поэтому все обследования должны оцениваться исключительно комплексно.
Рентген
Рентгенологическое исследование назначается чаще всего. Это нужно для исключения спондилолистеза, то есть съезжания позвонков относительно друг друга, а также для определения наличия патологических образований или разрастаний на поверхностях позвонков (как, например, при остеохондрозе), а также деформаций позвоночного столба в пораженном отделе.
 В некоторых случаях визуализировать защемление не представляется возможным при помощи рентген-метода. Тогда назначается МРТ.
В некоторых случаях визуализировать защемление не представляется возможным при помощи рентген-метода. Тогда назначается МРТ.
МРТ
Магнитно-резонансная томография дает более четкое и детальное представление о наличии и локализации проблем в позвоночнике. МРТ позволяет рассмотреть интересующие участки в трехмерном изображении. Таким образом часто выявляются новообразования в позвоночнике, которые вполне способны вызвать радикулопатию. Если при исследовании обнаруживается опухоль, нужно сделать пункцию образования и провести гистологическую диагностику на предмет его клеточного состава.
КТ
Компьютерная томография, или КТ, часто назначается неврологами для визуализации изменений в позвоночнике. Отличие от МРТ состоит в источнике волн: при компьютерной томографии это те же рентгеновские лучи, только изображение получается трехмерным, а при МРТ – излучение электромагнитное.
В связи с этим МРТ может назначаться более широкому кругу пациентов (например, КТ, как и рентген, нельзя делать беременным). Но и у МРТ есть ограничения: она не делается пациентам с металлосодержащими имплантами.
ЭМГ
Поскольку радикулопатии зачастую сопряжены с ослабеванием и атрофией мышц, для подтверждения диагноза может быть назначена электромиография, или ЭМГ.
Для диагностики в интересующий участок проводится слаборазрядный электроток. Здоровая неповрежденная мышца в ответ на это должна ответить сокращением, а мышца, иннервируемая пораженным нервом или даже уже подвергнувшаяся атрофическим изменениям, не будет сокращаться.
Как диагностировать патологию
Первоочередное обращение необходимо осуществить к терапевту. Он соберет анамнез, выслушает жалобы, изучит вашу симптоматику, проведет прощупывание грудного отдела и сможет поставить предварительный диагноз.
Во время визуального осмотра грудного отдела врач прощупает точки выхода нервных окончаний и определит локализацию болезни. При прослушивании легких врач должен исключить патологию дыхательной системы (бронхит, пневмония).
Прослушивание сердечного ритма позволяет исключить нарушения в сердечной системе, так как симптоматика радикулита очень похожа на стенокардию, инфаркт и аритмию.
Следующим этапом назначается лабораторная и инструментальная диагностика:
- Общеклинический анализ крови помогает выявить воспалительные явления (увеличение СОЭ и лейкоцитов);
- Рентгенограмма. Дает возможность определить признаки остеохондроза, артроза, последствия травм;
- КТ, МРТ помогают определить место локализации воспаления, степень патологического изменения нервного корешка, обнаружить межпозвонковую грыжу, помогает провести оценку сужения спинномозгового канала, размер, объем опухолевых образований;
- Электромиография. Также обнаруживается воспаление в пораженном нервном окончании.

Специфика выявления болезни
Заболевание своими симптомами часто похож на другие патологические изменения в организме. Бывает, что признаки очень напоминают проблемы с сердцем или болезни легких. Часто и лечение назначается из-за этого не правильно
А, значит, чтобы устранить симптомы радикулита и найти истинную причину заболевание, важно пройти комплексное обследование и узнать, какой врач лечит
Основные направления методов диагностики недуга:
- Предварительный осмотр терапевтом, который включает пальпацию позвоночника в грудном отделе, чтобы определить болезненные места. Также специалист простукивает легкие и слушает сердце, чтобы исключить бронхит, воспаление или болезни сердца.
- Исследование с помощью магниторезонансной и компьютерной томографии, которые позволяют увидеть состояние поврежденных волокон, степень деформации дисков и позвонков.
- Рентген грудного отдела – исследование хребта на обнаружение области поражения.
- Электромиография – выявление нервного корешка, в котором развивается воспаление.

Помимо перечисленных методов, больному нужно сдать биологический материал – кровь из вены. Его берут для того, чтобы определить есть ли в организме воспаление и насколько оно серьезное.
Диагностика
Лечение симптомов грудного радикулита возможно только после правильной постановки диагноза. Для этого наши пациенты проходят осмотр у , который проверяет рефлексы и двигательные и чувствительные функции, собирает анамнез. Помимо этого, проводятся следующие диагностические исследования:
- рентгенография;
- ;
- .
Они позволяют выявить наличие защемления корешков и определить изменения, к которым оно привело.
Наши врачи
Ходневич Андрей Аркадьевич
Врач-нейрохирург, кандидат медицинских наук
Стаж 35 лет
Записаться на прием

Кувшинов Константин Владимирович
Врач — нейрохирург
Стаж 26 лет
Записаться на прием
Лечение
Уже не первый год специалисты ЦЭЛТ успешно практикуют комплексное консервативное лечение, которое позволяет избавиться от радикулита. Оно направлено не только на устранение болевой симптоматики, но и на снижение воспалительных процессов, снятие спазмов мышц и разгрузку защемлённых нервных окончаний. Для этого используются следующие методики:
| Методика | Описание |
|---|---|
|
Лечение медикаментами |
|
|
Ограничение двигательной активности |
|
|
Мануальная терапия |
|
|
Физиотерапевтическое лечение |
|
|
Лечебная физкультура |
|
|
Хирургические методики |
Операции при заболеваниях позвоночника
- Стоимость: 100 000 — 250 000 руб.
- Продолжительность: 40-60 минут
- Госпитализация: 2-3 дня в стационаре
Подробнее
Хорошо себя зарекомендовала такая малоинвазивная процедура, как новокаиновая блокада. За счёт введения лекарственной смеси непосредственно в поражённую область она позволяет добиться быстрого эффекта, который длится до одного года. Благодаря ей можно избавится от отёка, воспаления и боли. Уже через час наши пациенты отправляются домой и живут своей обычной жизнью.
Профилактика
Для того, чтобы избежать развития такого заболевания, как радикулит, необходимо следовать следующим рекомендациям:
- вести активный образ жизни, заниматься спортом и регулярно посещать бассейн;
- организовать рабочее место с учётом всех правил эргономики;
- спать на ортопедическом матрасе или на жёсткой ровной поверхности;
- сбалансировано питаться;
- не поднимать тяжести или, если этого не избежать, использовать поддерживающий корсет и распределить нагрузку на ноги;
- при ношении тяжестей распределять её равномерно на обе руки;
- своевременно обращаться за помощью при заболевания опорно-двигательного аппарата;
- исключить переохлаждения.
- Поясничный радикулит
- Шейный радикулит
Симптомы радикулита грудного отдела
Рассмотрим основные симптомы грудного радикулита, которые требуют обязательного обследования и назначения адекватного лечения:
- Постоянные и сильные болезненные приступы в грудной области, часто – между лопатками, которые усиливаются при любой физической активности (вдох/выдох, кашель, перевороты на кровати);
- Болевой синдром может отступить, если подобрать комфортную позу, при которой мышцы будут расслабленны, как правило, это – нахождение на спине, голова слегка приподнята, ноги согнуты;
- Болевые ощущения режущие, очень редко – ноющие, могут усиливаться ночью;
- Могут появиться жгучие боли в районе сердца совершенно неожиданно, но обязательно будут сопровождаться болями в позвоночном столбе. Наклоны вперед, назад, влево, вправо весьма болезненны;
- Учащение пульса с повышенным давлением;
- Может возникнуть одышка, кашель, жжение в желудке, нарушение всей системы ЖКТ;
- Болевой синдром между ребрами;
- Уменьшение подвижности грудной части.

Рассмотрим симптоматику по локализации недуга:
- Если патология сконцентрировано между 5-9 парами ребер, то можно наблюдать признаки “острого живота”, так как нервные корешки этого отдела взаимосвязаны с бронхами, пищеводом, желудком, двенадцатиперстной кишкой, желчным пузырем. При этом можно обнаружить напряжение брюшного пресса, изжогу, тошноту;
- Если задеты нервные корешки в районе 4 пары ребер, то может возникнуть дисфагия – патология глотания. У человека возникает ощущение кома в горле;
- Нарушения в районе 3-4 пары ребер сопровождается болезненными ощущениями в грудине, которые можно перепутать с патологиями сердца. Может произойти онемение верхних конечностей и учащение сердцебиения. При этом ЭКГ даст хорошие результаты.
Народные средства в борьбе с радикулитом грудного отдела
Наряду с медикаментозным лечением, широко используются рецепты народной медицины. Они являются отличным вспомогательным средством в комплексной консервативной терапии. Среди множества рецептов, можно выделить те, чем лечить будет наиболее эффективно. Они действительно дают положительные результаты и не вредят здоровью человека.
Компрессы из валерианы против острой боли
Рекомендуется в 15 мл настойки валерианы аптечной смочить небольшой кусок хлопчатобумажной ткани, приложить к месту, где наиболее ощущается боль. Компресс утеплитель шерстяным шарфом. Такое средство не только снимет боль, но и расслабит мышцы, снимет воспаление.
Растирка из черной редьки
Взять 1 небольшую редьку, очистить, измельчить, выжать сок. Свежей жидкостью растирать болевые места перед сном. Средство обладает согревающим действием, что способствует расслаблению мышечной ткани и снижению болевых ощущений.

Мазь из багульника
Нужно подогреть на водяной бане 50 мл подсолнечного масла, в теплую жидкость добавить растертого в порошок багульника (2 ст. л.). Немного подержать, но не кипятить. Настоять лекарство в течение 2 суток, после чего процедить. Готовую мазь втирать в места наиболее выраженного дискомфорта. Средство хорошо снимает боль, и уменьшает воспаление.
Основные методы лечения грудного радикулита
Медикаменты
Сюда относятся противовоспалительные препараты из нестероидной группы (Ибупрофен, Диклофенак, Индометацин, Нимесулид и т.д.), которые помогают устранить болезненные ощущения, миорелаксанты, позволяющие снизить спазмы мышечной системы, витамины группы В, укрепляющие нервную систему, блокады с лидокаином и, при необходимости, гормональными средствами. Можно применять, но только не в острый период, разогревающие мази.
Некоторые формы радикулита могут лечиться с помощью иглоукалывания, рефлексотерапии, массажа, мануальной терапии.
Лечебная физкультура
Оказывает достаточно результативное действие. Упражнения помогают восстановить прежние функции мышечного аппарата, который поддерживает позвоночный столб, также восстанавливается биомеханика позвоночника. В результате регулярных упражнений нагрузка на позвонки распределяется равномерно, сдавливание проходит, и болевые ощущения тоже отступают.
Умеренная физическая нагрузка помогает улучшить состояние связок, они становятся более эластичными, восстанавливается кровообращение и лимфоотток, таким образом, метаболические процессы в тканях и органах ускоряются. Физические упражнения – это наилучшая профилактика рецидивов болезни.
Только следует учесть, что упражнения подбираются лечащим специалистом в индивидуальном порядке, с учетом состояния пациента, стадии развития патологии, распространенности недуга по нервным корешкам. Занятия проводятся только после отступления острого периода.
При этом большое количество упражнений выполняется в позиции лежа на животе или спине. Движения должны быть плавными, без резких поворотов. Если вы чувствуете даже небольшой дискомфорт, то лучше завершить занятия.
Каждое упражнение нужно повторять примерно до 10 раз. Нагрузку следует увеличивать постепенно, но в обязательном порядке, иначе не получится укрепить мышцы.
Необходимые упражнения:
- Одну руку расположить на грудь, вторую – на живот. Сделать вдох, задержать дыхание, затем медленно выдохнуть;
- Руки вытянуть вдоль тела в положении лежа. Вдохнуть и вытянуть руки вверх, отвести их за голову, затем сделать выдох и вернуться в исходную позу;
- Лежа на спине, согнуть ноги в коленях и обнять их руками, поднимите ноги в этом положении к животу, попробуйте дотянуться до коленей лбом;
- Также лежа на спине, развести руки в разные стороны, ноги согнуть в коленях и поворачивать их в разные стороны вместе с туловищем, стараться руки и плечи сохранять неизменными;
- Лягте на живот, руки вдоль тела, попеременно поднимайте нижнюю часть тела, затем – верхнюю.
- Сидя на стуле, вытягивать ноги вперед поочередно.

Физиотерапевтические процедуры
Дают возможность снизить употребление лекарственных препаратов.
- Ультразвук. Силу воздействия ультразвука можно сравнить с силой влияния массажных мероприятий. Проходит безболезненно. Снимает воспаление, отечность тканей и органов, уменьшает болевой синдром, восстанавливает нормальную циркуляцию крови и своевременное поступление кислорода и питательных веществ к тканям;
- Магнитотерапия. Помогает снять спазмы мышц, воспалительные явления и отек;
- Электрические токи. Проходит стимуляция на клеточном уровне;
- Лазеротерапия. Противопоказания – онкозаболевание, туберкулез и т.д. Часто выбирается в первую очередь в сравнении с медикаментозным типом лечения;
- Электрофорез. Введение лекарственных средств в нужный отдел позвоночника чрескожно;
- УВЧ. Устраняют воспалительные процессы, отечность, восстанавливают кровоток, уменьшают болезненные проявления. Этот метод не используется, если имеются гнойничковые поражения кожи.

Оперативное лечение
Применяется, если консервативная терапия не принесла ожидаемых результатов. Хирурги выбирают декомпрессию нервного корешка.
Лечение
Имеется несколько способов устранения проблемы: медикаментозный и хирургический. Консервативный способ терапии – прием медикаментозных средств, лечебная гимнастика и физиопроцедуры.
Хирургическое лечение
Оперативное вмешательство используется редко, показания определяет нейрохирург, проводится при помощи декомпрессии нервного корешка. Процедуру проводят под общим наркозом. Хирург находит пораженный сегмент позвоночника и с помощью инструментов устраняет причину сдавливания.
Медикаментозное лечение
Основа медикаментозной терапии – применение препаратов, направленных на снижение остроты симптомов. При нестерпимых болях пациентам рекомендуется новокаиновая блокада. Манипуляция проводится только под контролем врача.
Специалист вводит анестетик в пораженную область. Препарат уменьшает чувствительность нервных корешков и снижает болевой симптом. Инъекция Новокаином выполняется в глубинные слои подкожно-жировой клетчатки, чтобы лекарство быстрее достигло нервных окончаний и оказало обезболивающее действие.
Пациентам могут назначаться анестезирующие препараты, выпускаемые в форме таблеток, мазей: анальгин или аспирин. Необходимо помнить, что данная группа лекарств лишь помогает снять симптомы грудного радикулита, и не обладает терапевтическим эффектом.
По теме
Радикулит
Как снять боль при приступе острого радикулита
- Редакция Невралгия.ру
- 26 марта 2020 г.
Сильным обезболивающим действием также обладают противовоспалительные средства. Наиболее эффективные из них: Диклофенак и Наклофен. Препараты выпускаются в форме таблеток, инъекций для внутримышечного введения, мазей и гелей.
При межреберной невралгии необходимо принимать витамины В, поскольку эти компоненты играют большое значение в процессах нервных тканей.
Витамины назначают в составе комплексного лечения для уменьшения признаков неврологических патологий. В некоторых случаях пациентами приписываются лекарства для расслабления мышечного тонуса – Мидокалм, Сирдалуд.
Физиотерапевтические процедуры
Медикаментозную терапию могут частично или полностью заменить физиотерапевтические процедуры. Их можно проводить как дома, так и в условиях стационара.
При грудном радикулите назначают:
- Ультразвук. В клинике процедуру выполняют лишь на небольших участках тела. Ультразвук усиливает кровоснабжение за счет воздействия на ткани высокочастотного звука. В результате манипуляций прорабатываются глубокие слои кожи (до 5 см), поэтому процедура считается наиболее интенсивной по сравнению с другими физиотерапевтическими мероприятиями.
- Магнитотерапия. Назначается для устранения отеков и оказания спазмолитического действия. Одна из методик магнитотерапии – индуктотерапия, проводимая с помощью переменного электромагнитного поля. Процедуру выполняют после исчезновения болевых симптомов.
- Электротерапия. Выполняется с использованием эбонитового диска, заряженного отрицательными биотиками.
- Динамические токи Бернара. Применяются в начале развития грудного радикулита. Благодаря методике достигается значительный анестезирующий эффект.
Гимнастика
Лечебная физкультура позволяет достичь следующих положительных результатов при борьбе с проблемой:
- восстановить работоспособность мышц, поддерживающих позвоночник;
- нормализовать обменные процессы внутри позвоночного столба;
- повысить эластичность связочного аппарата;
- ускорить ток лимфы;
- избежать рецидива грудного радикулита.
Комплекс упражнений для лечебной физкультуры разрабатывается с учетом индивидуальных особенностей пациента: состояния его здоровья, степени прогрессирования патологии и распространения признаков болезни на нервные пути. Занятия выполняют во время стихания боли.
Гимнастику необходимо делать плавно, без резких движений. Если больной чувствует дискомфорт при выполнении заданий, то комплекс упражнений прекращают или переносят на более поздний срок.
Каждый прием выполняют от 3 до 10 раз, в зависимости от возможностей пациента. Нагрузку увеличивают постепенно по мере укрепления мышечного корсета.
Симптомы и лечение грудного радикулита
Грудной радикулит возникает вследствие поражения и защемления нервных окончаний спинномозгового столба в области грудной клетки. Достаточно сложно диагностируется, потому что пациент предъявляет жалобы на боль в груди или в области сердца и легких.
Причины возникновения:
- Остеохондроз.
- Воспалительный процесс в позвоночном столбе.
- Физические нагрузки.
- Болезнь Бехтерева.
- Ревматоидный артрит.
- Остеоартрит.
- Дисковые изменения.
- Аутоиммунные заболевания суставов.
- Нарушение кровоснабжения костной и хрящевой тканей.
- Следствие половых инфекций, гнойно-воспалительных заболеваний.
Проявляющиеся симптомы
Часто симптомы могут быть похожи на ишемическую болезнь сердца или маскироваться под заболевания внутренних органов.
- Острые боли в грудном отделе во время вдоха.
- Приступы опоясывающей боли.
- Потеря чувствительности в области поражения.
- Колющая боль в грудном отделе.
- Слабость в мышцах.
Методы диагностики
- Ознакомление с историей болезни на предмет травм и инфекций.
- Проведение неврологического обследования.
- Рентгенография.
- Магнитно-резонансная и компьютерная томографии.
- Электромиография.
Лечение при грудном радикулите
Прежде чем начать лечение грудного радикулита, специалистам необходимо провести полную диагностику организма для установления и подтверждения диагноза. Далее, учитывая причину возникновения недуга, подбирается соответствующее лечение.
Если причина возникновения грудного радикулита – остеохондроз, врачом назначаются медикаментозные препараты, включающие уколы, таблетки, витаминные комплексы, способствующие купирование сильного болевого синдрома. После того, как боль утихнет, назначается курс физиотерапии, массажа, мануальной терапии, комплекс лечебной физкультуры.
Если радикулит грудного отдела возник как последствие аутоиммунной болезни суставов, то применяется базисная терапия, включающая противовоспалительные препараты, не содержащие стероиды, витаминный комплекс и физиотерапия.
Шейно-грудной радикулит
Шейно-грудной радикулит обусловлен поражением шейно-грудных корешков спинномозговых нервов, проявляющийся в виде острой боли в области шеи и затылка. Боль усиливается во время поворотов и наклонов головы, во время глубокого вдоха. Болевой синдром может отдавать в область лопатки, рук, плечевого пояса. Характеризуется головными болями, нарушением зрения и слуха, скачками артериального давления.
Причины возникновения:
- Большие нагрузки.
- Сидячая и малоподвижная работа.
- Опухолевые поражения.
- Инфекции.
- Травмы.
- Переохлаждение.
Проявляющиеся симптомы, к ним можно отнести:
- Спонтанные острые боли в шее, затылке, груди.
- Боли ноющего характера во время движения шеи или рук.
Лечение шейно-грудного радикулита:
- Облегчение болевого синдрома при помощи медикаментозной блокады.
- Снятие воспалительного и отечного процесса в нервных окончаниях.
- Лечение с помощью физиотерапии.
Физиотерапевтические способы лечения грудного и шейно-грудного радикулита:
- Ультразвуковое воздействие, способствующее снятию острой боли и воспалительного процесса.
- Электрофорез усиливает действие противовоспалительных препаратов.
- Лазеротерапия (противопоказана при онкологических заболеваниях и туберкулезе).
- Электротерапия способствует стимуляции тканей и клеток.
- Магнито- и идуктотерапия снимает отечность и спазмы.
- УВЧ-волны способствуют улучшению кровотока. Не рекомендуется применять при опухолях и гнойных процессах.
Народные методы лечения
Большое количество людей, страдающих от радикулита грудной клетки или шейно-грудного радикулита, используют методы лечения народной медицины. И такое лечение может быть весьма эффективным.
Но, во избежание неприятных последствий, таких как аллергия, индивидуальная непереносимость некоторых компонентов, стоит обязательно проконсультироваться со своим лечащим врачом.
Одни из самых распространенных, по отзывам пациентов, средства народной медицины:
- Массу из измельченного чеснока положить в мешочек из марли. Прикладывать к больному месту и держать до умеренного чувства жжения.
- В ванну с теплой водой 39-40 градусов добавить тертый хрен. Применять не более 2-х недель.
- При хроническом протекании облегчают боль компрессы из ржаного теста.
- Перемешать в равных долях гончарную глину с винным уксусом и прикладывать раз в день в виде компресса на 2 часа.
Радикулит грудного и шейно-грудного отделов позвоночника наблюдается у людей разных возрастных категорий. Поэтому, заметив у себя один из перечисленных симптомов, нужно немедленно обратиться за помощью к специалистам. Чем раньше будет диагностировано заболевание, тем проще станет с ним бороться.
Симптомокомплекс
Симптоматическая картина достаточно разнообразна и включает следующие признаки:
- Острые болевые ощущения в шейно-затылочной области, интенсификация которых отмечается во время производства двигательных актов — повороты с наклонами головы и шеи, движение рук, и в период глубокого вдоха. Они иррадиируют в лопаточную зону, руку либо пальцы кистей.
- Поражение мышечных волокон диафрагмы, тибиального пояса;
- Сенсорная дисфункция в верхних конечностях в виде жжения, онемения.
- Цефалгии.
- Расстройства зрительно-слухового анализатора
- Нарушения координации.
- Неустойчивость АД в виде резких подъемов.
Диагностика
Подтверждение диагноза проводится на основании беседы со специалистом. Врач уточняет у пациента наличие инфекций, таких как туберкулёз или травм в анамнезе
Особое внимание уделяют данным об образе жизни, наличии физических нагрузок в образе жизни, а также сопутствующих заболеваний. Перед назначением дополнительных методов диагностики проводится осмотр не только области позвоночника, но и других отделов нервной системы
Врач проверяет чувствительность нервных волокон и рефлексов.
После определения наиболее болезненного участка и других симптомов подбираются наиболее необходимые для постановки диагноза обследования. Основу составляет рентгенография, она выявляет патологические изменения в позвоночнике, в частности, грыжи и протрузии, которые являются результатом защемления нервных волокон. Среди недостатков его использования выделяют более относительно низкую информативность и ограничение использования для определенных групп пациентов, в частности, беременных женщин из-за лучевой нагрузки.
Более высокой точностью обладает компьютерная или магнитно-резонансная томографии. Они с высокой точностью определяют позвонок, у которого обнаружено воспаление, а также состояние окружающих тканей. Исследование является менее доступным из-за высокой стоимости.
Электромиография применяется достаточно редко. При проведении исследования уточняется точная локализация нарушений проведения нервного импульса. Получение информации об уровне защемления позволяет выбрать наиболее эффективный и безопасный способ лечения.
Электромиография является неинвазивной и высокоинформативной процедурой.